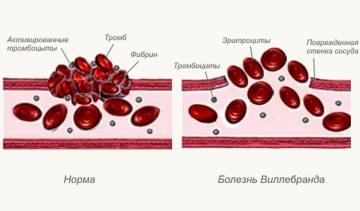
Гангрена – это патологический процесс, при котором происходит омертвение участков тела или органов, признаком чего является изменение цвета некротизированных тканей от синеватого до темно-коричневого или черного. Гангреной могут поражаться любые органы и ткани, однако чаще всего патологический процесс возникает в дистальных областях. Изменение окраса пораженных областей обусловлено сульфидом железа, который образуется вследствие разрушения гемоглобина. Гангрена – крайне тяжелое заболевание, при котором высока вероятность потери пораженной части тела, а в случае недостаточно быстрого и эффективного лечения и наступления летального исхода.
Причины гангрены и факторы риска
Все причины гангрены можно разделить на следующие группы:
- физические и химические факторы (пролежни, обширные травмы, воздействие температур выше 60 ˚С или ниже -15 ˚С, поражение электрическим током, ожог кислотой или щелочью и пр.);
- инфекционное поражение (инфицирование кишечной палочкой, стрептококками, клостридиями, протеем и т. п., которое может происходить при ножевых или огнестрельных ранениях, раздавливании тканей, а также при небольших повреждениях на фоне сопутствующего дефицита питания тканей);
- нарушение кровообращения (при сердечно-сосудистых заболеваниях, продолжительном спазме или закупорке кровеносных сосудов, склерозе сосудов, эмболии, облитерирующем эндартериите нижних конечностей, слишком длительном наложении жгута, отравлениях спорыньей и т. д.).
К факторам, которые могут оказывать влияние на скорость развития гангрены и распространение патологического процесса, относятся анатомические и физиологические особенности организма пациента, а также воздействие окружающей среды. При этом более тяжелое и быстрое течение заболевания наблюдается при истощении организма, интоксикации, анемиях, дефиците витаминов, острых и хронических инфекционных болезнях, переохлаждении, нарушениях метаболизма. На развитие гангрены влияет состояние стенок кровеносных сосудов (изменения, произошедшие вследствие эндартериита или склероза), анатомические особенности сосудистой системы, наличие либо отсутствие инфекции в пораженной области. Прогрессированию некроза может способствовать пониженная или повышенная температура окружающей среды.
Газовая гангрена развивается при инфицировании бактериями рода клостридий. Эти микроорганизмы обитают в уличной пыли, почве, воде, сточных водах. Риск развития газовой гангрены повышается при заражении ран, имеющих карманы и участки некротизированной ткани, а также недостаточно снабжаемых кровью тканей. Эндотоксины, выделяемые клостридиями, способствуют более быстрому распространению инфекции в тканях.
К факторам риска развития гангрены относятся: пожилой возраст, оперативные вмешательства, роды, ущемление грыжевого мешка, аллергические процессы, табакокурение, ношение узких колец и тесной обуви (особенно на фоне сахарного диабета), длительно протекающие хронические воспалительные процессы с нарушением трофики тканей.
Формы заболевания
В зависимости от консистенции некротических участков гангрена бывает сухой и влажной.
- молниеносная;
- госпитальная;
- газовая.
Газовая гангрена, в свою очередь, подразделяется на эмфизематозную, отечно-токсическую и смешанную формы.
Гангрена может осложняться вторичной бактериальной инфекцией, развитием гемолитической анемии, сепсиса, почечной недостаточности, кишечной непроходимости, перитонита и других жизнеугрожающих состояний с последующим летальным исходом.
В зависимости от причины выделяют инфекционную, аллергическую, токсическую, ишемическую гангрену.
В зависимости от локализации патологического процесса бывает гангрена:
- нижних конечностей (ногтя, пальца, стопы, ноги);
- верхних конечностей (ногтя, пальца, кисти, руки);
- внутренних органов (легкого, кишечника, желчного пузыря, аппендикса и пр.);
- половых органов (промежности, мошонки, пениса, половых губ);
- области лица (нома);
- кожи (пролежни);
- плода.
Симптомы гангрены
Проявление тех или иных признаков гангрены зависит от формы заболевания.
Сухая гангрена
Сухая гангрена, как правило, возникает у пациентов с обезвоживанием организма, а также у истощенных больных. Она развивается медленно, иногда несколько лет. В первую очередь поражаются дистально расположенные участки (пальцы рук или ног, ступни).
Первым признаком развивающейся гангрены является боль. На начальных этапах болевые ощущения терпимы, однако постепенно интенсивность боли усиливается, обычными анальгетиками она не купируется. Боль усугубляется в ночное время, пациент при этом принимает вынужденное положение, в котором интенсивность боли несколько меньше. Обычно это приподнятое или, напротив, опущенное положение пораженной конечности. С развитием патологического процесса из-за утраты чувствительности в области омертвения болевые ощущения исчезают, но у некоторых пациентов могут появиться фантомные боли. Кожные покровы в пораженной области бледнеют, становятся холодными на ощупь, пораженная конечность немеет, пульс на периферических артериях не определяется. Некротизированный участок уменьшается в объеме и темнеет, приобретая мумифицированный вид. Здоровые ткани имеют четкую границу с некротизированными (демаркационный вал). Неприятный запах этому виду болезни не свойственен. Сухая гангрена ограничена и не распространяется на здоровые участки с нормальным кровообращением. Состояние больного обычно стабильно, исключение составляют случаи, когда гангрена переходит во влажную форму.
Влажная гангрена
Влажная гангрена развивается быстро, из-за резко прекратившегося кровоснабжения в определенном участке, часто в результате тромбоза или тромбоэмболии. Больше других этой форме заболевания подвержены пациенты с избыточным весом.
На начальных этапах кожные покровы в пораженной области бледнеют, приобретают мраморность, на них четко выражена сеть кровеносных сосудов. Зона поражения отекает, теряет чувствительность, пульс на периферических артериях пропадает. В последующем пораженная область приобретает сине-фиолетовый или зеленый оттенок, увеличивается в объеме. Вид пораженного участка напоминает трупное разложение. Возможна крепитация при надавливании на пораженную область, обусловленная скоплением продуктов жизнедеятельности гнилостных микроорганизмов (в частности, сероводорода). Продукты распада, попадая в общий кровоток из зоны поражения, вызывают тяжелую интоксикацию организма. Общее состояние пациента с влажной формой гангрены, как правило, является среднетяжелым или тяжелым. Температура тела повышается до фебрильных значений, у пациента отмечаются сухость во рту, тахикардия, учащенное поверхностное дыхание, вялость, заторможенность. Влажная гангрена склонна распространяться на соседние ткани, демаркационный вал не формируется.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Газовая гангрена
Газовая гангрена развивается стремительно. Рана становится резко болезненной, кожа приобретает синевато-серый цвет, края раны бледные, дно сухое. При давлении на края раны появляются пузырьки газа с характерным гнилостным запахом. При пальпации определяется крепитация. Общее состояние страдает значительно, выражены симптомы интоксикации, и они быстро нарастают, вплоть до шока.
Гангреной могут поражаться любые органы и ткани, однако чаще всего патологический процесс возникает в дистальных областях.
Существуют специфические симптомы газовой гангрены:
- симптом лигатуры – при наложении лигатуры на пораженную конечность спустя 15-20 минут нить начинает врезаться в кожу из-за быстрого распухания;
- симптом пробки от шампанского – при извлечении салфетки или тампона из раневого хода при газовой гангрене слышен хлопок;
- симптом шпателя – при постукивании медицинским шпателем в области поражения появляется характерный хрустящий звук.
Гангрена внутренних органов
Клиническая картина гангрены внутренних органов зависит от локализации процесса.
При гангрене органов брюшной полости у пациентов возникают клинические проявления перитонита. Повышается температура тела, появляется выраженная боль в области живота, мышцы живота становятся напряженными, появляется тошнота и рвота, которая не приносит облегчения. При пальпации пораженного участка возникает резкая боль.
Гангрена легкого проявляется лихорадкой, выраженной слабостью, вялостью, повышенным потоотделением, учащенным пульсом, снижением артериального давления. В легких прослушиваются влажные хрипы. Общее состояние пациента резко ухудшается, появляется кашель с отделением зловонной мокроты, которая при отстаивании разделяется на три части.
Диагностика
Диагноз обычно не вызывает трудностей из-за характерных визуальных признаков заболевания. С целью его подтверждения применяются следующие методы:
- общий анализ крови (отмечается повышение количества лейкоцитов, снижение эритроцитов и гемоглобина, отсутствие эозинофилов);
- биохимический анализ крови;
- микроскопическое исследование отделяемого из раны;
- культуральное исследование патологического отделяемого из зоны поражения;
- ультразвуковое дуплексное сканирование кровеносных сосудов;
- рентгенологическое исследование (при газовой гангрене межмышечные скопления газа на снимке имеют вид «елочек», это явление называется симптомом Краузе).
Дифференциальная диагностика проводится с путридной инфекцией и фасциальной газообразующей флегмоной.
Лечение гангрены
Лечение гангрены проводится в условиях стационара и включает в себя как общие, так и местные мероприятия. Поскольку гангрена представляет собой отмирание тканей, основной целью лечения является их сохранение и недопущение дальнейшего развития некроза.
Пациентам с гангреной показан постельный режим. Консервативное лечение направлено на стимулирование кровообращения, улучшение трофики тканей, а также на устранение симптомов. Из-за сильного болевого синдрома прием анальгетических препаратов (ненаркотических или наркотических) показан при любой форме заболевания. Если диагностирован тромбоз, назначают тромболитики. Может потребоваться проведение новокаиновых блокад, что позволяет устранить спазм коллатеральных сосудов, в ряде случаев требуется переливание крови. При необходимости проводятся шунтирование и стентирование закупоренных кровеносных сосудов, а также протезирование сосудов.
Активные меры по нормализации кровообращения в пораженном участке дают возможность сохранить его при ишемической форме гангрены.
При сухой гангрене может наступать самоампутация пораженного участка, в остальных случаях ампутация проводится хирургическим путем после формирования демаркационного вала. Уровень ампутации выбирается таким образом, чтобы обеспечить оптимальные условия для заживления культи при максимально возможном сохранении функции пораженной конечности. Заживление раны происходит первичным натяжением. После полного формирования культи возможно протезирование конечности.
Прогноз при сухой гангрене благоприятен в отношении жизни пациента, однако неблагоприятен в отношении сохранения пораженного участка. Влажная и газовая формы гангрены часто имеют молниеносное течение, при котором требуется срочное хирургическое лечение.
При влажной гангрене показано иссечение некротизированных тканей (некрэктомия) или ампутация пораженной конечности, которые проводятся в экстренном порядке. После очищения раны формируют культю. Основное лечение может дополняться курсом антибиотикотерапии с целью устранения инфекционного агента.
Гангрена внутренних органов является показанием к экстренному оперативному вмешательству с удалением некротизированного участка или органа.
При газовой гангрене пораженную конечность помещают в барокамеру с высоким давлением кислорода (метод гипербарической оксигенации), который оказывает пагубное воздействие на анаэробных возбудителей заболевания.
При гангрене легкого обычно в бронхи вводят антибиотики и антисептики при помощи бронхоскопа. Также применяются препараты, расширяющие бронхи (ингаляционно или парентерально), иммуномодуляторы, общеукрепляющие средства. Резекция части легкого или его ампутация показаны, если положительный эффект от медикаментозной терапии отсутствует.
Возможные осложнения и последствия
Гангрена, особенно влажная и газовая, может распространяться на большие участки тела. Главным осложнением в таких случаях является утрата пораженного участка или органа, с соответствующей утратой функций. Кроме того, гангрена может осложняться вторичной бактериальной инфекцией, развитием гемолитической анемии, сепсиса, почечной недостаточности, кишечной непроходимости, перитонита и других жизнеугрожающих состояний с последующим летальным исходом.
Прогноз
В отсутствие лечения прогноз при гангрене негативный.
Своевременная диагностика и лечение ишемической гангрены нижних конечностей в большинстве случаев позволяют сохранить конечность.
При адекватном лечении гангрены аппендикса и желчного пузыря прогноз благоприятный. При гангрене легкого летальность составляет 25-30%.
Прогноз при сухой гангрене благоприятен в отношении жизни пациента, однако неблагоприятен в отношении сохранения пораженного участка. Влажная и газовая формы гангрены часто имеют молниеносное течение, при котором требуется срочное хирургическое лечение. Прогноз для жизни зависит от того, насколько своевременно оно будет осуществлено.
У пациентов с сахарным диабетом прогноз снижен.
Профилактика
Специфическая профилактика гангрены не разработана.
Мерами неспецифической профилактики гангрены являются:
- тщательный уход за раной, профилактика раневой инфекции;
- компенсация сахарного диабета;
- избегание опасных температурных воздействий;
- своевременное лечение заболеваний внутренних органов, способных привести к их гангрене;
- укрепление иммунитета (отказ от вредных привычек, рациональное питание, достаточная физическая нагрузка и т. д.).
Видео с YouTube по теме статьи:

Образование: 2004-2007 «Первый Киевский медицинский колледж» специальность «Лабораторная диагностика».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Сухая гангрена
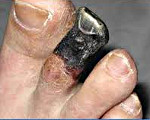
Сухая гангрена – это отмирание тканей под действием разрушающих факторов или вследствие прекращения кровоснабжения. Сопровождается потемнением, уменьшением объема сегмента, сморщиванием и потерей влаги. Может развиваться в результате температурных, радиационных и химических воздействий, атеросклероза, а также постепенного нарушения или прекращения кровоснабжения, возникшего вследствие других причин. Сопровождается резкой болью с последующей потерей чувствительности. Диагноз выставляется на основании симптомов, для выяснения причин сухой гангрены может потребоваться допплерография, ангиография, флебография, МРТ, КТ и другие исследования. Лечение хирургическое — некрэктомия или ампутация.
МКБ-10
- Причины
- Симптомы сухой гангрены
- Диагностика
- Лечение сухой гангрены
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Сухая гангрена – некроз тканей, возникший под влиянием внешних разрушающих воздействий или нарушения кровоснабжения. Характерными признаками являются мумификация тканей и продвижение зоны некроза от периферии к центру. В отличие от влажной гангрены не сопровождается поступлением в организм большого количества токсинов и не склонна к распространению на здоровые ткани. При присоединении инфекции может переходить во влажную гангрену.
Обычно возникает в области конечностей, но может развиваться и во внутренних органах. В первом случае исходом становится отторжение омертвевшего участка, во втором – замещение зоны некроза соединительной тканью. Не относится к категории самостоятельных заболеваний, всегда является следствием травмы или какого-то патологического процесса. Лечение данной патологии в зависимости от причины ее возникновения могут осуществлять травматологи-ортопеды, комбустиологи (врачи, оказывающие помощь в сфере ожоговой медицины), флебологи, сосудистые хирурги и другие специалисты.

Причины
Непосредственной причиной сухой гангрены является воздействие на ткани различных термических, механических, химических, электрических, лучевых, токсических и других факторов. В результате этого воздействия клетки или органы разрушаются и отторгаются. Предрасполагающим фактором возникновения сухой гангрены является малое количество жидкости в тканях пораженного отдела, что создает неблагоприятные условия для развития инфекции и обеспечивает предпосылки для мумификации.
Чаще всего сухая гангрена развивается при отморожениях (воздействии на ткани температуры ниже -15 градусов), однако при такой травме может формироваться и влажная гангрена – характер некроза в каждом конкретном случае зависит от количества влаги в тканях и наличия или отсутствия инфекции. Мумификация тканей также может наблюдаться после воздействия электротоком высокого напряжения. В этом случае участки некроза образуются в местах входа и выхода тока, в зоне сожженных тканей.
Еще одна возможная причина развития сухого некроза – воздействие крепких кислот, ведущее к свертыванию белков клеток и образованию зоны сухого коагуляционного некроза. Кроме того, сухая гангрена может возникать в результате постепенных нарушений кровоснабжения при сахарном диабете, атеросклерозе или облитерирующем эндартериите. Для тромбоза, эмболии или повреждения магистрального сосуда более характерна влажная гангрена, однако у истощенных больных в отдельных случаях может наблюдаться формирование сухого некроза.
К числу факторов, способствующих развитию сухой гангрены, относят общие и местные анатомо-физиологические особенности, параметры внешней среды (физические влияния) и отсутствие инфекции в области поражения. Общие анатомо-физиологические особенности, способствующие развитию любой гангрены (как сухой, так и влажной) – ухудшение общего состояния организма, обусловленное интоксикацией, острой или хронической инфекцией, нарушениями состава крови и обмена веществ, голодом, холодом, сердечной слабостью или анемией. При этом вероятность возникновения сухой, а не влажной гангрены повышается при обезвоживании и общем истощении пациента.
Местные предрасполагающие факторы – особенности сосудистой системы (рассыпной или магистральный тип ветвления артерий), степень развития коллатералей и сосудистых анастомозов, отсутствие или наличие сдавливающей сосуды гематомы, состояние сосудистой стенки (эндартериит, склероз) и скорость развития нарушений кровообращения. При внезапных нарушениях кровообращения чаще развивается влажная гангрена, при постепенных – сухая. Высокодифференцированные ткани при сухом некрозе гибнут быстрее менее дифференцированных.
Внешние факторы, провоцирующие развитие сухого некроза – перепады температур. Охлаждение поврежденной области способствует усилению спазма сосудов, а, следовательно, еще больше ухудшает условия кровообращения. Чрезмерное согревание очага поражения провоцирует ускорение обмена веществ, что на фоне недостаточного снабжения тканей кровью в ряде случаев также приводит к образованию некротических очагов. При этом обязательным условием развития сухой, а не влажной гангрены является отсутствие инфекции, так как после инфицирования сухой некроз быстро переходит во влажный.
Симптомы сухой гангрены
В основе данной патологии лежит коагуляционный некроз тканей с распадом форменных элементов крови и свертыванием белков плазмы. На начальной стадии появляются резкие ишемические боли в пораженном сегменте. Кожа бледнеет, а затем приобретает мраморную окраску. Пациент жалуется на ощущение онемения. При осмотре конечность холодная, пульс на артериях не прощупывается. Наблюдаются нарушения функции. Степень нарушений чувствительности зависит от особенностей и степени повреждения, а также от характера травматического воздействия. Возможно как легкое снижение чувствительности, так и ее полное отсутствие.
Ткани постепенно сморщиваются, высыхают и мумифицируются. Они уменьшаются в объеме и уплотняются, становятся темно-коричневыми или черными с синеватым оттенком, что обусловлено распадом кровяного пигмента. Эта стадия сопровождается полной потерей чувствительности при длительном сохранении болевых ощущений (последнее объясняется наличием «живых» нервных клеток в массиве мертвых тканей и реактивным отеком выше зоны некроза). Вне зависимости от стадии процесса некротические ткани не издают неприятного запаха. Характерной особенностью является распространение некроза от периферии к центру, до места закупорки сосуда либо до уровня, на котором существуют достаточно развитые коллатеральные артерии.
На границе между омертвевшими и здоровыми тканями постепенно формируется демаркационный вал. Сухие мертвые ткани – неблагоприятная среда для развития инфекции, поэтому наибольшая вероятность инфицирования и перехода сухого некроза во влажный существует на начальных стадиях гангрены, когда ткани еще недостаточно высохли. Распад омертвевших тканей при сухой гангрене слабо выражен, всасывания токсических продуктов практически не происходит, поэтому состояние пациента остается удовлетворительным или близким к удовлетворительному.
Диагностика
Диагноз сухая гангрена выставляется на основании анамнеза и характерных клинических проявлений. В некоторых случаях необходимы дополнительные исследования для уточнения причины развития некроза, оценки состояния сосудов пострадавшей области и определения тактики лечения. Больному может быть назначена флебография, ангиография, допплерография, КТ-артериография, МРА и т. д.
Лечение сухой гангрены
Отсутствие выраженной интоксикации и склонности к распространению процесса на здоровые ткани позволяет не проводить срочное удаление очагов некроза. На начальных стадиях пациента госпитализируют в отделение травматологии и ортопедии, сосудистой или гнойной хирургии, обеспечивают покой конечности и осуществляют перевязки с тщательным соблюдением правил асептики, чтобы исключить инфицирование пораженной зоны и переход сухой гангрены во влажную. Для устранения рефлекторного спазма коллатеральных сосудов проводят циркулярные новокаиновые блокады конечности.
Применяют средства, способствующие улучшению питания тканей. После формирования демаркационного вала омертвевшие участки удаляют. Самостоятельного отторжения некротизированных тканей не дожидаются, поскольку этот процесс может занимать несколько месяцев. В последующем по показаниям осуществляют пластические и реконструктивные операции для восстановления внешнего вида и функции пострадавшей конечности.
Прогноз и профилактика
Прогноз при сухой гангрене благоприятный для жизни, но неблагоприятный для сохранения поврежденного сегмента. При переходе сухого некроза во влажный прогноз для жизни резко ухудшается, необходима немедленная ампутация или некрэктомия. Основным средством профилактики является предупреждение травматизма (в первую очередь – отморожений), а также ранняя диагностика и адекватное лечение заболеваний, следствием или осложнением которых может стать сухой некроз тканей.
Сухая гангрена нижних конечностей: механизм развития, клиническая картина, тактика лечения и возможные осложнения
Гангрена. Омертвение части тела. Могут поражаться любые ткани и органы — кожа, подкожная клетчатка, мышцы, кишечник, желчный пузырь, легкие и др. Различают сухую и влажную гангрену.
Сухая гангрена чаще развивается при нарушении кровообращения конечности у истощенных, обезвоженных больных. При медленном развитии некроза ткани высыхают, сморщиваются, мумифицируются, делаются плотными и приобретают темно-коричневую или черную с синеватым оттенком окраску. Сухая гангрена обычно не прогрессирует, ограничиваясь частью сегмента конечности. Начало клинических проявлений характеризуется появлением сильных ишемических болей ниже места закупорки сосуда. Конечность делается бледной, затем кожа приобретает мраморный вид, становится холодной на ощупь, пульс не прощупывается. Теряется чувствительность, возникает ощущение онемения ноги. Болевые ощущения держатся длительное время, что объясняется сохранением нервных клеток среди омертвевших тканей и реактивным отеком тканей выше очага некроза. Одновременно с нарушением проходимости основного магистрального сосуда обычно отмечается спазм коллатеральных артериальных веточек, что ускоряет и расширяет некротический процесс. Начинаясь с периферических отделов конечностей, гангрена распространяется вверх до уровня закупорки сосуда или несколько ниже. При благоприятном течении на границе омертвевших и здоровых тканей постепенно развивается демаркационный (защитный) вал. Полное отторжение тканей и выздоровление — процесс длительный. Микроорганизмы в сухих тканях развиваются плохо, однако в начальных фазах попавшая в них гнилостная микрофлора может вызвать переход сухой гангрены во влажную. В связи с этим до высыхания тканей особенно важно соблюдение асептики. При сухой гангрене распада омертвевших тканей почти не бывает, а всасывание токсических продуктов настолько незначительно, что интоксикация не наблюдается. Общее состояние больного страдает мало. Это позволяет без большого риска откладывать операцию удаления омертвевших тканей (некрэктомию) или ампутацию до полного и отчетливого проявления демаркационного вала.
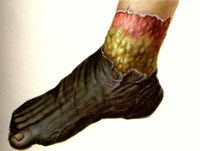
Влажная гангрена, гнилостная, вызывается теми же причинами, что и сухая, но чаще развивается при быстром нарушении кровообращения (эмболия, ранение сосуда и др.) у полных, пастозных (отечных) больных. В этих случаях омертвевшие ткани не успевают высыхать, подвергаются гнилостному распаду, что ведет к обильному всасыванию в организм продуктов распада и тяжелой интоксикации больного. Омертвевшие ткани служат хорошей питательной средой для микробов, которые бурно развиваются, что ведет к быстрому распространению гангрены. Влажная гангрена развивается при омертвении внутренних органов (кишечник, желчный пузырь, легкие), тромбозе крупных вен (подвздошная, подмышечная, брыжеечная и др.) и недостаточности венозных коллатералей при сохранении притока артериальной крови. Ее длительный застой и отек тканей при закупорке вен тромбом вызывают спазм, а затем паралич капилляров, что приводит к гипоксии тканей и их омертвению с последующим расплавлением.
Клиническая картина влажной гангрены начинается с побледнения кожи пораженной конечности и появления на ней видимой сети синеватых вен, темно-красных пятен, пузырей отслоенного эпидермиса, наполненных сукровичным содержимым. Распадающиеся ткани превращаются в зловонную мокрую массу серо-грязно-зеленого цвета. Из общих симптомов отмечается тяжелое общее состояние, боль в пораженной конечности, частый малый пульс, низкое артериальное давление, сухой язык, высокая температура, вялость, заторможенность и др.
Тяжелая интоксикация организма продуктами распада тканей и бактериальными токсинами, исходящая из очага гангрены, ведет к тому, что демаркация не успевает развиться, процесс омертвения прогрессивно распространяется, что создает угрозу для жизни больных, которые могут погибнуть от сепсиса. Особенно тяжело протекает влажная гангрена у больных сахарным диабетом в связи с резко сниженной сопротивляемостью организма и повышенным содержанием сахара в крови.
Профилактика омертвений. Состоит из мероприятий:
по предупреждению, ранней диагностике и лечению ряда заболеваний, осложнением или следствием которых является гангрена (острые хирургические, сердечные заболевания, травмы, эндартериит и др.);
по восстановлению нарушенного кровообращения (развитие коллатеральных сосудов, снятие спазма магистральных сосудов, эмболэктомия — удаление тромба и др.).
Лечение. Направлено на борьбу с интоксикацией, инфекцией и на улучшение функций сердечно-сосудистой системы. Вводят большие количества жидкостей (глюкоза, изотонический раствор, кровезаменители) различными путями (подкожно, внутривенно, внутрь), антибиотики, сердечные средства, переливают кровь, плазму и др. Местное лечение заключается в удалении омертвевших тканей, органа. При сухой гангрене сегмента конечности операция может быть отложена до полного ограничения мертвых тканей.
При влажной гангрене нарастание интоксикации и высокая температура заставляют для спасения жизни произвести раннюю ампутацию конечностей в пределах здоровых тканей. Больным с гангреной органов живота показано немедленное чревосечение для удаления пораженного органа.
1. Теории наркоза.
Теории наркоза. В настоящее время нет теории наркоза, четко определяющей механизм наркотического действия анестезирую щих веществ. Среди существующих теорий наибольшее значение имеют следующие.
Наркотические средства вызывают характерные изменения во всех органах и системах. В период насыщения организма наркотическим средством отмечается определенная закономерность (стадийность) в изменении сознания, дыхания, кровообращения. В связи с этим выделяют определенные стадии, характеризующие глубину наркоза. Особенно отчетливо стадии проявляются при эфирном наркозе.
Выделяют 4 стадии: I — аналгезия, II — возбуждение, III — хирургическая стадия, подразделяющаяся на 4 уровня, и IV- пробуждение.
Стадия аналгезии (I). Больной в . сознании, но заторможен, дремлет, на вопросы отвечает односложно. Отсутствует поверхностная болевая чувствительность, но тактильная и тепловая чувствительность сохранена. В этот период возможно выполнение кратковременных вмешательств (вскрытие флегмон, гнойников, диагностические исследования). Стадия кратковременная, длится 3-4 мин.
Стадия возбуждения (II). В этой стадии происходит торможение центров коры большого мозга, в то время как подкорковые центры находятся в состоянии возбуждения: сознание отсутствует, выражено двигательное и речевое возбуждение. Больные кричат, пытаются встать с операционного стола. Кожные покровы гиперемированы, пульс частый, артериальное давление повышено. Зрачок широкий, но реагирует на свет, отмечается слезотечение. Часто появляются кашель, усиление бронхиальной секреции, возможна рвота. Хирургические манипуляции на фоне возбуждения проводить нельзя. В этот период необходимо продолжать насыщение организма наркотическим средством для углубления наркоза. Длительность стадии зависит от состояния больного, опыта анестезиолога. Возбуждение обычно длится 7-15 мин.
Хирургическая стадия (III). С наступлением этой стадии наркоза больной успокаивается, дыхание становится ровным, частота пульса и артериальное давление приближаются к исходному уровню. В этот период возможно проведение оперативных вмешательств. В зависимости от глубины наркоза различают 4 уровня III стадии наркоза.
Первый уровень(III,1):больной спокоен, дыхание ровное, артериальное давление и пульс достигают исходных величии. Зрачок начинает сужаться, реакция на свет сохранена. Отмечается плавное движение глазных яблок, эксцентричное их расположение. Сохраняются роговичный и глоточно-гортанный рефлексы. Мышечный тонус сохранен, поэтому проведение полостных операций затруднено.
Второй уровень (III,2 ): движение глазных яблок прекращается, они располагаются в центральном положении. Зрачки начинают постепенно расширяться, реакция зрачка на свет ослабевает. Роговичный и глоточно-гортанный рефлексы ослабевают и к концу второго уровня исчезают. Дыхание спокойное, ровное. Артериальное давление и пульс нормальные. Начинается понижение мышечного тонуса, что позволяет осуществлять брюшно-полостные операции. Обычно наркоз проводят на уровне III,1- III,2.
Третий у р ов ень (III,3) — это уровень глубокого наркоза. Зрачки расширены, реагируют только на сильный световой раздражитель, роговичный рефлекс отсутствует. В этот период наступает полное расслабление скелетных мышц, включая межреберные. Дыхание становится поверхностным, диафрагмальным. В результате расслабления мышц нижней челюсти последняя может отвисать, в таких случаях корень языка западает и закрывает вход в гортань, что приводит к остановке дыхания. Для предупреждения этого осложнения необходимо вывести нижнюю челюсть вперед и поддерживать ее в таком положении. Пульс на этом уровне учащен, малого наполнения. Артериальное давление снижается. Необходимо знать, что проведение наркоза на этом уровне опасно для жизни больного.
Четвертый уровень (III,4); максимальное расширение зрачка без реакции его на свет, роговица тусклая, сухая. Дыхание поверхностное, осуществляется за счет движений диафрагмы вследствие наступившего паралича межреберных мышц. Пульс нитевидный, частый, артериальное давление низкое или совсем не определяется. Углублять наркоз до четвертого уровня опасно для жизни больного, так как может наступить остановка дыхания н кровообращения.
Стадия пробуждения (IV). Как только прекращается подача наркотических веществ, концентрация анестезирующего средства в крови уменьшается, больной в обратном порядке проходит все стадии наркозами наступает пробуждение
2. Организация донорства. Требования к донорской крови.
Донорство крови (от лат. donare — «дарить») — добровольное жертвование собственной крови или её компонентов для последующего переливания нуждающимся больным или получения компонентов медицинских препаратов.
Переливание крови делают полутора миллионам россиян ежегодно, утверждает статистика. Кровь требуется пострадавшим от ожогов и травм, при проведении сложных операций, при тяжёлых родах, а больным гемофилией и анемией — для поддержания жизни. Кровь также жизненно необходима онкологическим больным при химиотерапии. Каждый третий житель Земли хоть раз в жизни нуждается в донорской крови.
По статистике на 2007—2008 годы — в России не хватает компонентов и препаратов крови отечественного производства, в связи с чем открыта федеральная программа «Служба крови» по развитию безвозмездного донорства.
Благодаря донорству происходит активизация системы кроветворения — клеток красного костного мозга и стимуляция иммунитета. Сказывается некоторая разгрузка органов, которые участвуют в утилизации умирающих эритроцитов: селезенка, печень.
профилактика организма: устойчивость к кровопотере при авариях, несчастных случаях, ожогах, тяжелых операциях;
продление молодости за счет стимуляции кроветворения, самообновления организма;
профилактика заболеваний сердечно-сосудистой системы;
профилактика болезней иммунной системы, нарушений пищеварения, атеросклероза, деятельности печени, поджелудочной железы;
выведение лишнего балласта из организма: избытка крови и ее элементов.
Справка о сдаче крови в Молдове
Аутодонорство — заготовка собственной крови пациента перед последующей плановой операцией. Переливание чужеродной крови является стрессом для организма, а переливание собственной позволяет свести к минимуму негативные эффекты.
Собственная, заранее заготовленная плазма крови. Применяется при родовспоможении и других операциях.
Справка о сдаче крови в ПМР
Подразумевает забор крови, которая далее ресуспендируется в специальном консервирующем растворе, разделяется на компоненты, переливается или перерабатывается.
Требования к донорам в России:
В соответствии с Законом Российской Федерации «О донорстве крови и её компонентов», донором может быть каждый дееспособный гражданин с 18 лет, прошедший медицинское обследование.
Иметь при себе паспорт с регистрацией
Утром в день сдачи иметь углеводный не жирный завтрак. Чем больше жидкости — тем лучше. Не рекомендуется сдавать кровь натощак.
В зависимости от места сдачи требуют справку от терапевта и/или инфекциониста об отсутствии заболеваний и контактов с заразными больными.
Ограничения по сдаче крови
Непосредственная сдача крови
Аппарат для герметичного запаивания трубок
Донорам не рекомендуется
Вечером накануне сдачи крови есть жирное, жареное, острое, копчёное, молочные продукты, масло, яйца.
Употреблять алкоголь за двое суток (48 часов) до процедуры.
Принимать аспирин, анальгин, другие препараты, содержащие анальгетики, за трое суток (72 часа) до процедуры.
Курить менее чем за час до процедуры.Сдача крови подразумевает некоторую нагрузку на организм, когда потерю жидкости и давления необходимо восполнять. В связи с этим вводятся официальные меры поддержки донорам: предоставляются оплачиваемые выходные и т. д., а также накладываются некоторые ограничения:
По действующим в России правилам сдавать цельную кровь можно не чаще 1 раза в 60 дней.
Мужчины могут сдавать цельную кровь не чаще 5 раз в год, женщины не чаще 4 раз в год.
После сдачи цельной крови сдавать плазму можно через 30 дней.
Повторная сдача плазмы или компонентов крови разрешается через две недели.
Нельзя сдавать кровь после бессонной ночи.
Женщинам нельзя сдавать цельную кровь во время менструации, до ее наступления за 7 дней и в течение недели после. А также во время беременности и в период лактации (при лактации гормональный фон еще не пришёл в норму, и организму требуется время для восстановления после родов и кормления грудью, обычно 1,5-2 года)
Вес донора должен быть не менее 50 кг, давление не ниже 100 на 80.
Общие условия по сдаче
Чтобы стать донором, предварительно необходимо пройти медицинское обследование, в которое входит сдача анализов крови.
После процедуры рекомендуется воздержаться от интенсивных физических нагрузок, побольше пить и полноценно питаться. Для восстановления давления донору рекомендуются следующие продукты: шоколад, кофе, гематоген.
Плазмоэкстрактор Республиканского Центра Крови в Тирасполе
Плазмоэкстрактор в работе
Центрифуги-сепараторы. Процедура забора плазмы крови:
При ручном плазмаферезе кровь забирается в стерильный пакет (как при обычной процедуре кроводачи), центрифугируется, разделяется на эритроцитарную массу и плазму с использованием плазмоэкстрактора, после чего эритроцитарная масса возвращается донору. Объём циркулирующей крови восполняется введением адекватного количества физиологического раствора.
При автоматическом плазмаферезе донор через специальную систему подключается к сепаратору, забирается кровь полностью, потом она разделяется на плазму и форменные элементы и далее форменные элементы возвращаются донору обратно в кровь. В зависимости от аппарата объём однофазно забираемой крови может быть разным, однако он всегда гораздо меньше того объёма, который забирается с помощью центрифужного (дискретного) метода, обычно от нескольких десятков мл до 300 мл. Время возвращения однофазно взятого объёма крови тоже различается в зависимости от аппарата и может быть от нескольких секунд до нескольких минут. Похожим способом происходит очистка крови, методом каскадной фильтрации плазмы.
Донорская плазма переливается при сильных ожогах и синдроме длительного сдавления (например, оказавшимся под развалинами зданий при землетрясении).
Гангрена
Гангрена – это некроз тканей, которые контактируют с внешней средой и изменяются под ее влиянием, что нередко осложняется присоединением вторичной бактериальной инфекции.
- Этиология
- Патогенез
- Сухая гангрена
- Влажная гангрена
- Клинико-морфологические различия
- Клиническая картина
- Диагностика
- Лечение
- Профилактика
Этиология
Наиболее часто гангрена является следствием:
− ишемического коагуляционного некроза тканей в результате медленно прогрессирующего нарушения кровообращения, ожогов кислотами;
− присоединения инфекции, при которой под влиянием ферментов микроорганизмов (гетеролизис) возникает вторичная колликвация;
− колликвационного некроза тканей в результате стремительного уменьшения кровообращения (тромбоз, эмболия, травмирование сосудов), ожога щелочами, некротическими формами бактериального воспаления.
Патогенез
Сухая гангрена
В обезвоженные высохшие ткани не проникают микроорганизмы и лейкоциты, поэтому они практически не поддаются лизису, явления интоксикации выражены незначительно.
На границе некроза со здоровыми тканями первоначально формируется лейкоцитарный, а затем и грануляционный демаркационный валы.
В отдельных эпизодах возможно самостоятельное отторжение некроза с образованием грануляционного дефекта тканей (раны, язвы),
Влажная гангрена
Некротические ткани содержат обычное или излишнее количество жидкости и подвержены микробному обсеменению с последующим гнилостным разрушением тканей.
Демаркационный вал при таком течении некроза выражен недостаточно, чем и обусловлено всасывание токсинов микроорганизмов и продуктов распада тканей в кровеносное русло с последующим возникновением интоксикационного синдрома различной степени выраженности.
В окружающих участок некроза тканях развивается отек, капиллярный стаз, гипоксия тканей, что становится причиной распространения влажной гангрены.
Клинико-морфологические различия
Сухая гангрена – это коагуляционный некроз тканей, которые контактируют с внешней средой, и развивается он без участия микроорганизмов. Например: гангрена конечности при атеросклерозе или тромбозе ее артерий (атеросклеротическая гангрена), облитерирующем эндартериите, при отморожении или ожоге, гангрена пальцев при болезни Рейно или вибрационной болезни, гангрена кожи при сыпном тифе или иных инфекциях.
Влажная гангрена – это результат наложения на некротические изменения в тканях тяжелой бактериальной инфекции. Например: диабетическая гангрена нижних конечностей, гангрена участка кишки при непроходимости брыжеечной артерии (тромбоз, эмболия), гангрена легкого как осложнение пневмонии (грипп, корь). У ослабленных инфекционным заболеванием (чаще корью) детей может развиться влажная гангрена мягких тканей щек, промежности, которая называется номой (водяным раком).
Газовая гангрена развивается при инфицировании раны анаэробной микрофлорой (например, Clostridium perfringens или иными микроорганизмами этой видовой принадлежности), характеризуется обширным некрозом тканей и образованием газов в тканях как результата ферментативной активности бактерий.
Клиническая картина
Клиническая симптоматика зависит от вида гангрены и ее локализации.
Больной предъявляет жалобы на боль в области локализации гангрены, интенсивность которой значительно уменьшается после омертвления тканей и возрастает в случае присоединения вторичной инфекции. Иногда нарастает температура тела или возникают жалобы, обусловленные локализацией некроза (кровохарканье при инфаркте легкого, задержка отхождения газов при инфаркте кишечника и пр.).
При изучении анамнестических сведений возможно выявить наличие хронических сосудистых заболеваний (атеросклероз, облитерирующий эндартериит, болезнь Рейно и др.), инфекционные заболевания, сахарный диабет.
При объективном обследовании наиболее часто выявляется тяжелое или средней тяжести общее состояние. Наиболее тяжелое состояние развивается при влажной и газовой гангрене, когда наиболее выражена интоксикационная симптоматика; кроме того, выявляется гипертермия, тахикардия.
Кожные покровы пациента бледные, активные движения в суставах, которые находятся в области локализации гангрены, резко ограничены или невозможны. На начальной стадии некроза, на коже образуются участки темно-синего цвета, могут возникать эпидермальные пузыри, заполненные геморрагической жидкостью, после их разрушения открывается участок багрово-синюшной дермы.
При сухой гангрене некротизированные ткани конечностей становятся черными (изменение цвета происходит из-за преобразования гемоглобина при контактировании с сероводородом в сульфид железа), сухими (формируется струп или мумификация), запах практически отсутствует, определяется четкое разграничение с жизнеспособными тканями. Демаркационная область имеет признаки невыраженного воспаления и отечности, блеск кожи отсутствует.
Развитие влажной гангрены конечности отличается отечностью области некроза. Область некроза имеет красно-черный цвет с участками распада некротизированных тканей и выделением зловонного экссудата, струп в области некроза не образуется. Четкое разграничение области некроза со здоровыми тканями отсутствует, и очаг некроза распространяется на интактные ткани в виде гиперемии, тромбофлебита, лимфангита и лимфаденита.
При пальпации гангренозного очага с признаками воспаления выявляется болезненность, на участках некроза болезненность и все виды чувствительности отсутствуют.
При сухой гангрене в результате заболевания сосудов конечность становится холодной, пульсация сосудов ниже места облитерации снижена или отсутствует.
При влажной диабетической гангрене конечность теплая, холодная только в области сформировавшегося очага некроза, пульсация сосудов обычно сохранена или ослаблена на стопе.
Возникновение газовой гангрены характеризуется крепитацией мягких тканей при пальпации, отсутствием явной воспалительной симптоматики в области поражения.
При инфаркте кишечника выявляется выраженная болезненность живота при пальпации, напряженность передней брюшной стенки и прогрессирование симптоматики перитонита.
Диагностика
Диагноз гангрены основывается на характерной клинической симптоматике и анамнестических сведениях.
При исследовании периферической крови выявляется нейтрофильный лейкоцитоз со смещением формулы влево, лимфопения, гипопротеинемия, анемия, электролитные нарушения.
Лечение
Лечение гангрены – хирургическое удаление омертвевших тканей:
− при гангрене, возникшей в результате отморожения, ориентиром может служить демаркационная граница (до формирования четкой демаркационной границы радикальное оперативное вмешательство (ампутация) не проводится);
− при влажной диабетической гангрене ампутация в неотложном порядке проводится насколько возможно дальше от зоны некроза и воспаления (например, при гангрене пальцев стопы ампутация проводится на уровне средней трети голени);
− при сухой гангрене, обусловленной заболеванием сосудов, ампутация осуществляется в области удовлетворительного кровоснабжения, достаточного для последующего формирования культи и протезирования;
− при гангрене органов брюшной полости проводится неотложная резекция или удаление органа как составляющего этапа оперативного вмешательства по поводу перитонита.
Профилактика
Профилактикой гангрены является своевременное выявление и квалифицированное лечение патологического состояния, которое может сопровождаться нарушением кровоснабжения с последующим возникновением некроза и гангрены.
Профилактические мероприятия газовой гангрены предусматривают проведение безотлагательной и квалифицированной первичной хирургической обработки всех загрязненных ран, предусматривающие применение противогангренозных моновалентных или поливалентных сывороток.
Причины сухой гангрены и методы лечения
Сухая гангрена представляет собой методическое отмирание тканей на различных участках ноги в зависимости от того, в какой части конечности развился патологический процесс, и что стало причиной его возникновения. Основной фактор образования гангренозного поражения клеточной структуры и эпителиального покрова ноги — это прекращение поступления крови через магистральные сосуды и капилляры. Участки нижней конечности, подвергшиеся некрозу этой разновидности, приобретают черный насыщенный цвет, высыхают, морщатся и в среднем теряют влагу на 80%. Может развиться под негативным воздействием таких факторов, как продолжительный контакт со слишком высокой или низкой температурой воды, либо воздуха, радиационное облучение, ожог химическими веществами. Не редко сухой некроз возникает в связи с прекращение кровоснабжения конечности из-за наличия у человека такого заболевания, как сахарный диабет с повышенной концентрацией глюкозы в крови. Лечение патологии всегда хирургическое и требует радикальных мер терапии.
Симптомы сухой гангрены нижних конечностей
Заболевание развивается постепенно и в отличие от других разновидностей гангрены, не имеет острой динамики. Поэтому для опытного врача хирурга диагностировать у пациента именно сухой тип гангрены не составит существенного труда. Симптоматика данного недуга выглядит следующим образом:
- на первых этапах развития болезни начинается процесс излишней свертываемости крови в конечности, происходит распад белковых соединений и плазмы (в результате этого человек испытывает сильную боль, которая носит периодический характер и сначала не создается впечатление, что это усталость, которая накопилась в мышцах на протяжении рабочего дня);
- кожа в очаге будущего поражения постепенно бледнеет и приобретает безжизненный вид (в дальнейшем этот процесс поворачивается абсолютно в другое русло и с бледного вида эпителиальная поверхность становится мраморной, берется красными пятнами, которые сливаются в единое большое пятно чернильного цвета);
- пациент начинает жаловаться, что этот участок ноги постоянно холодный и сама конечность время от времени немеет (особенно, если больной длительное время не двигается, находясь в сидячем положении или обездвижено стоит);
- во время визуального осмотра и пальпации обнаруживается, что нижняя конечность очень холодная, а пульс в магистральных артериях полностью отсутствует (этот симптом говорит о том, что кровоснабжение ноги прекратилось полностью или осуществляется на минимальном уровне);
- появляются первые нарушения в функционировании мышечных волокон (у больного создается ощущение, что нога словно не его, а все команды, посылаемые мозгом в виде нервных импульсов выполняются с явным замедлением);
- кожный покров высыхает, стремительно теряет влагу и начинает морщиться (течение этого процесса прямо пропорционально с затемнением клеток кожи, что является последствием процесса некроза);
- сухая гангрена пальца характеризуется сильной деформацией данной части тела и возникновением большого риска самоампутации (по своей природе палец изначально имеет тонкую структуру, а после потери 85% влаги, он становится сильно сморщенным и может просто надломиться без наличия кровотечения).
Высохшие ткани не являются благоприятной средой для развития бактериальной инфекции, поэтому даже в случае проникновения патогенной микрофлоры в больную конечность, развитие воспаления практически исключено. За счет этого у пациентов с данной патологией не бывает признаков интоксикации, а общее самочувствие сохраняется стабильно удовлетворительным. Повышение температуры даже до 37 градусов по Цельсию, также большая редкость.
Причины болезни
Образование у человека очага некроза тканей сухого типа обязательно связано с наличием патологических факторов, контакт с которыми привел к разрушению клеточной структуры конечности и ее дальнейшему усыханию. На основании многолетних научных исследований и сложившейся медицинской практики, установлено, что причины возникновения сухой гангрены ноги следующие.
Атеросклероз сосудов
Нормальное функционирование тканей нижней конечности и ее мышечных волокон невозможно без полноценного кровеносного снабжения, которое несет вместе с собой необходимый клеткам кислород и питательные вещества. Как только магистральные сосуды и капилляры закупориваются в результате атеросклероза, сразу же начинается голодание клеток с дальнейшей их гибелью.
Последствия такого патологического процесса заканчиваются гангреной сухого типа.
Радиационное облучение
 Позитивно заряженные лучи тяжелых металлов, излучающих радиацию, оказывают на поверхность кожи и мягкие ткани аналогичный процесс, как и высокие или низкие температуры, но только их патогенное влияние не видно человеческому глазу. Сухая гангрена – это один из признаков лучевой болезни. Если человек длительный период времени находился в зоне радиационного загрязнения и у него внезапно возник такой симптом, как почернение одной или сразу обеих ног, то это болезненный фактор радиации.
Позитивно заряженные лучи тяжелых металлов, излучающих радиацию, оказывают на поверхность кожи и мягкие ткани аналогичный процесс, как и высокие или низкие температуры, но только их патогенное влияние не видно человеческому глазу. Сухая гангрена – это один из признаков лучевой болезни. Если человек длительный период времени находился в зоне радиационного загрязнения и у него внезапно возник такой симптом, как почернение одной или сразу обеих ног, то это болезненный фактор радиации.
Старческий возраст
По мере старения проводимость нервных окончаний и сосудов становится все хуже и у некоторых людей наступает такой момент, когда сердце работает настолько слабо, что не прокачивает в полной мере кровью все части тела. Нижние конечности страдают в первую очередь и в случае развития старческой гангрены у пожилых людей, болезнь берет свое начало с кончика большого пальца и постепенно прогрессирует. Остановить этот процесс может только врач хирург, но не факт, что не будет рецидива недуга.
Термический ожог с воздействием высокой температуры приводит к тому, что мягкие ткани фактически свариваются и в таком случае их высыхание невозможно в принципе, так как начинается процесс их гниения. Поэтому сухая гангрена при ожоге возможна только, если больной слишком долго находился на открытом воздухе, где температурный режим меньше нуля градусов по Цельсию. Критическое переохлаждение конечности заканчивается обморожением различной степени тяжести и сухой гангреной. Аналогичным способом действуют на организм человека некоторые химические вещества (например, раствор жидкого азота).
Сахарный диабет
Это тяжелое заболевание эндокринной системы, которое может провоцировать, как сухую, так и мокрую гангрену. В первом случае патологический процесс возникает в связи с тем, что избыточная концентрация глюкозы в крови приводит к засорению мельчайших сосудов капилляров. Кристаллы сахара их закупоривают и тем самым блокируют стабильный поток крови. Чтобы избежать таких осложнений больному необходимо постоянно контролировать уровень глюкозы и не допускать его выхода за пределы нормы.
 Все эти причинные факторы приводят к полной мумификации больной ноги. Чем стремительнее происходит потеря влаги, тем больше конечность деформируется и становится настолько безобразной, что у большинству пациентов приходится оказывать психологическую помощь. Кстати, сахарный диабет способствует и развитию трофических язв.
Все эти причинные факторы приводят к полной мумификации больной ноги. Чем стремительнее происходит потеря влаги, тем больше конечность деформируется и становится настолько безобразной, что у большинству пациентов приходится оказывать психологическую помощь. Кстати, сахарный диабет способствует и развитию трофических язв.
Стадии сухой гангрены и прогноз — сколько живут?
В зависимости от клинической картины развития болезни, выделяют 4 основных стадии прогрессирования недуга, каждая из которой имеет свои индивидуальные признаки, заключающиеся в следующих проявлениях.
Первая стадия
 Больной чувствует периодическую боль, которая возникает в основном в вечернее время суток, когда на протяжении трудового дня нога была сильно нагружена и для человека это не кажется, чем-то необычным. Болевой синдром специфический и отличается легким покалыванием, а также дискомфортом внутри мышц.
Больной чувствует периодическую боль, которая возникает в основном в вечернее время суток, когда на протяжении трудового дня нога была сильно нагружена и для человека это не кажется, чем-то необычным. Болевой синдром специфический и отличается легким покалыванием, а также дискомфортом внутри мышц.
Вторая стадия
Происходят первые изменения в клеточной структуре мягких тканей. Клетки не получают необходимое количество кислорода и питательных веществ, что негативным образом отображается на внешнем виде ноги. Она становится бледной, холодной, с признаками онемения. В 77% случаев больному и лечащему врачу хирургу при осмотре конечности не удается обнаружить пульсации кровеносного потока.
Третья стадия
Уже отличается более выраженной и насыщенной симптоматикой. Бледность кожного покрова стремительно меняется на красные пятна, которые постепенно полностью сливаются между собой и с каждым днем нога становится все более темнее. На этой стадии запускается процесс некроза и без своевременного медикаментозного лечения болезнь становится необратимой. В более нижних сегментах ноги цветовой оттенок насыщеннее, а верхние отделы все еще сохраняют телесные тона.
Четвертая стадия
Завершение распада пораженных гангреной тканей, когда процесс мумификации и усыхания конечности уже не остановить с помощью сильнодействующих лекарственных препаратов. Нога больного полностью черная, сморщенная и безжизненная. Человек не чувствует больную часть ноги, так как проводимость нервных окончаний отсутствует в связи с их гибелью.
На 1 и 2 стадии развития недуга спасти конечность еще вполне реально, если доктор сразу же установит причину возникновения недуга и правильно сформирует курс медикаментозной терапии. Если гангрена уже достигла 3 стадии, то спасти конечность становится уже невероятно сложно, а при 4 стадии абсолютно невозможно. При некрозе сухого типа человек может прожить от 1 до нескольких месяцев, пока не будут поражены жизненно важные органы.
Диагностика
 Для того, чтобы установить данный диагноз, хирург выполняет следующие манипуляции:
Для того, чтобы установить данный диагноз, хирург выполняет следующие манипуляции:
- проводит визуальный осмотр ноги с пальпацией тканей и тестированием на проводимость нервных окончаний;
- назначает проведение УЗИ диагностики больной конечности, чтобы определить состояние здоровья кровеносных сосудов;
- выполняется забор крови из вены, пальца, а также пациент сдает 200-250 грамм мочи (это обязательные виды анализов и предназначены они для получения общей информации о том, в каком состоянии находится организм больного).
Имея на руках указанные информационные данные, доктор определяет дальнейшую тактику лечения и подбирает лекарственные препараты, если конечность все еще можно спасти.
Лечение сухой гангрены ноги, стопы и пальца
Терапия патологии данного типа всегда носит радикальный характер. Больному показано хирургическое лечение, которое заключается в ревизии магистральных сосудов, когда произошел их тромбоз и задача врача возобновить стабильное кровоснабжение ноги. Если же заболевание достигло 3, 4 стадии своего развития и сохранение нижней конечности невозможно, то в таком случае пациенту показана гильотинная ампутация с зачисткой краев раны. После этого больной находится под наблюдением врача хирурга и получает терапию сильнодействующими антибиотиками для скорейшего заживления конечности.
Осложнения и последствия
При наличии у человека такого заболевания, как гангренозное поражение тканей сухого типа, последствия всегда одни и те же. Это потеря части ноги и дальнейшая инвалидность. Высота ампутации напрямую зависит от того, как быстро больной обратился за помощью и не ждал, пока некроз подымется максимально высоко.
Если ногу все же удалось спасти, то основное осложнение — это полная или частичная потеря ее чувствительности, онемение, хроническое ощущение холода.
Профилактика и меры предупреждения перехода сухой гангрены во влажную
 Для того, чтобы сухой некроз не превратился в очаг гниющей плоти, необходимо соблюдать следующие правила профилактики:
Для того, чтобы сухой некроз не превратился в очаг гниющей плоти, необходимо соблюдать следующие правила профилактики:
- не мочить черные участки конечности:
- не допускать механического травмирования ноги;
- принимать витаминные и минеральные комплексы, поддерживающие иммунную систему;
- одевать на ногу сухой шерстяной носок, чтобы оградить болезненный участок от воздействия холодного воздуха;
- не нагружать конечность и стараться не использовать ее для опоры.
Уход при сухой гангрене должен быть бережный с защитой ступней от любых контактов с внешней средой. От выполнение этих простых мер профилактики зависит общее состояние здоровья больного.
Отзывы
Большинство больных, которые пережили ампутацию ноги в связи с развитием у них гангрены сухого типа отмечают, что обращались за медицинской помощью слишком поздно, когда кожный покров уже приобрел серый оттенок и начинал стремительно чернеть. Только тогда страх стал действительно сильным и преодолел боязнь перед хирургическими манипуляциями врача. При этом самое удивительное то, что на всех стадиях некроза пациенты не ощущали острого болевого синдрома. Это делает болезнь крайне коварной и отличающейся тяжелыми последствиями.