Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр, относящийся к семейству герпесвирусов. Его передача от больного осуществляется аэрозольным путем. Типичными симптомами инфекционного мононуклеоза выступают общеинфекционные явления, ангина, полиаденопатия, гепатоспленомегалия; возможны пятнисто-папулезные высыпания на различных участках кожи.
МКБ-10
- Причины
- Патогенез
- Симптомы инфекционного мононуклеоза
- Осложнения
- Диагностика
- Лечение инфекционного мононуклеоза
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Распространение инфекции – повсеместное, сезонность не выявлена, отмечается повышенная заболеваемость в пубертатный период (девушки 14-16 лет и юноши 16-18 лет). Заболеваемость после 40 лет крайне редка, исключение составляют ВИЧ-инфицированные лица, у которых может развиться манифестация латентно существующей инфекции в любом возрасте. В случае заражения вирусом в раннем детском возрасте заболевание протекает по типу острой респираторной инфекции, в более старшем возрасте – без выраженной симптоматики. У взрослых клиническое течение заболевания практически не отмечается, поскольку у большинства к 30-35 годам сформирован специфический иммунитет.
Причины
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ДНК-содержащий вирус рода Lymphocryptovirus). Вирус относится к семейству герпесвирусов, но в отличие от них не вызывает гибели клетки-хозяина (вирус преимущественно размножается в В-лимфоцитах), а стимулирует ее рост. Помимо инфекционного мононуклеоза вирус Эпштейна-Барр вызывает лимфому Беркитта и карциному носоглотки.
Резервуаром и источником инфекции является больной человек или носитель инфекции. Выделение вируса больными людьми происходит, начиная с последних дней инкубационного периода, и продолжается 6-18 месяцев. Вирус выделяется со слюной. У 15-25 % здоровых людей с положительным тестом на специфические антитела возбудитель обнаруживается в смывах из ротоглотки.
Механизм передачи вируса Эпштейна-Барр – аэрозольный, преимущественный путь передачи – воздушно-капельный, возможна реализация контактным путем (поцелуи, половые контакты, грязные руки, посуда, предметы быта). Кроме того, вирус может быть передан при переливании крови и интранатально от матери к ребенку. Люди обладают высокой естественной восприимчивостью к инфекции, но при заражении преимущественно развиваются легкие и стертые клинические формы. Незначительная заболеваемость среди детей до года говорит об имеющем место врожденном пассивном иммунитете. Тяжелому течению и генерализации инфекции способствует иммунодефицит.
Патогенез
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия верхних дыхательных путей, ротоглотки (способствуя развитию умеренного воспаления в слизистой оболочке), оттуда возбудитель с током лимфы попадает в регионарные лимфоузлы, вызывая лимфаденит. При попадании в кровь вирус внедряется в В-лимфоциты, где начинает активную репликацию. Поражение В-лимфоцитов приводит к формированию специфических иммунных реакций, патологической деформации клеток. С током крови возбудитель распространяется по организму. В связи с тем, что внедрение вируса происходит в иммунные клетки и значимую роль в патогенезе играют иммунные процессы, заболевание относят в СПИД-ассоциированным. Вирус Эпштейна-Барр сохраняется в организме человека на всю жизнь, периодически активируясь на фоне общего снижения иммунитета.
Симптомы инфекционного мононуклеоза
Инкубационный период колеблется в широких пределах: от 5 дней до полутора месяцев. Иногда могут отмечаться неспецифические продромальные явления (слабость, недомогание, катаральные симптомы). В таких случаях идет постепенное нарастание симптоматики, недомогание усиливается, температура поднимается до субфебрильных значений, отмечается заложенность носа, першение в горле. При осмотре выявляется гиперемия слизистой ротоглотки, миндалины могут быть увеличены.
В случае острого начала заболевания развивается лихорадка, озноб, повышение потоотделения, отмечается симптоматика интоксикации (ломота в мышцах, головная боль), больные жалуются на боль в горле при глотании. Лихорадка может сохраняться от нескольких дней до месяца, течение (тип лихорадки) может приобретать различное.
Спустя неделю заболевание обычно переходит в фазу разгара: проявляется вся основная клиническая симптоматика (общая интоксикация, ангина, лимфоаденопатия, гепатоспленомегалия). Состояние больного обычно ухудшается (усугубляются симптомы общей интоксикации), в горле характерная картина катаральной, язвенно-некротической, пленчатой или фолликулярной ангины: интенсивная гиперемия слизистой оболочки миндалин, желтоватые, рыхлые налеты (иногда по типу дифтерийных). Гиперемия и зернистость задней стенки глотки, фолликулярная гиперплазия, возможны кровоизлияния слизистой.
В первые же дни заболевания возникает полиаденопатия. Увеличение лимфоузлов возможно обнаружить практически в любой доступной для пальпаторного исследования группе, чаще всего поражаются затылочные, заднешейные и подчелюстные узлы. На ощупь лимфоузлы плотные, подвижные, безболезненные (либо болезненность выражена слабо). Иногда может отмечаться умеренный отек окружающей клетчатки.
В разгар заболевания у большинства больных развивается гепатолиенальный синдром – печень и селезенка увеличены, может проявляться желтушность склер, кожных покровов, диспепсия, потемнение мочи. В некоторых случаях отмечаются пятнисто-папулезные высыпания разнообразной локализации. Сыпь кратковременная, не сопровождается субъективными ощущениями (зуд, жжение) и не оставляет после себя каких-либо остаточных явлений.
Разгар заболевания занимает обычно около 2-3 недель, после чего происходит постепенное стихание клинической симптоматики и наступает период реконвалесценции. Температура тела нормализуется, признаки ангины исчезают, печень и селезенка возвращаются к своему нормальному размеру. В некоторых случаях в течение нескольких недель могут сохраняться признаки аденопатии и субфебрилитет.
Инфекционный мононуклеоз может приобретать хроническое рецидивирующее течение, в результате чего продолжительность заболевания увеличивается до полутора и более лет. Течение мононуклеоза у взрослых обычно постепенное, с продромальным периодом и меньшей выраженностью клинической симптоматики. Лихорадка редко продолжается более 2 недель, лимфоаденопатия и гиперплазия миндалин выражена слабо, однако чаще отмечаются симптомы, связанные с функциональным расстройством работы печени (желтуха, диспепсия).
Осложнения
Осложнения инфекционного мононуклеоза преимущественно связаны с развитием присоединившейся вторичной инфекции (стафилококковые и стрептококковые поражения). Может возникнуть менингоэнцефалит, обструкция верхних дыхательных путей гипертрофированными миндалинами. У детей может отмечаться тяжелый гепатит, иногда (редко) формируется интерстициальная двусторонняя инфильтрация легких. Также к редким осложнениям относят тромбоцитопению, перерастяжка лиенальной капсулы может спровоцировать разрыв селезенки.
Диагностика
Неспецифическая лабораторная диагностика включает тщательное исследование клеточного состава крови. Общий анализ крови показывает умеренный лейкоцитоз с преобладанием лимфоцитов и моноцитов и относительной нейтропенией, сдвиг лейкоцитарной формулы влево. В крови появляются крупные клетки разнообразной формы с широкой базофильной цитоплазмой – атипичные мононуклеары. Для диагностики мононуклеоза значимо увеличение содержания этих клеток в крови до 10-12%, нередко их количество превышает 80% всех элементов белой крови. При исследовании крови в первые дни мононуклеары могут отсутствовать, что, однако, не исключает диагноз. Иногда формирование этих клеток может занимать 2-3 недели. Картина крови обычно постепенно приходит в норму в периоде реконвалесценции, при этом атипичные мононуклеары нередко сохраняются.
Специфическая вирусологическая диагностика не применяется в силу трудоемкости и нерациональности, хотя возможно выделить вирус в смыве из ротоглотки и идентифицировать его ДНК с помощью ПЦР. Существуют серологические методы диагностики: выявляются антитела к VCA- антигенам вируса Эпштейна-Барр. Сывороточные иммуноглобулины типа М нередко определяются еще в период инкубации, а в разгар заболевания отмечаются у всех больных и исчезают не ранее 2-3 дней после выздоровления. Выявление этих антител служит достаточным диагностическим критерием инфекционного мононуклеоза. После перенесения инфекции в крови присутствуют специфические иммуноглобулины G, сохраняющиеся пожизненно.
Больные инфекционным мононуклеозом (или лица с подозрением на эту инфекцию) подвергаются трехкратному (в первый раз — в период острой инфекции, и с интервалом в три месяца – еще дважды) серологическому исследованию на предмет выявления ВИЧ-инфекции, поскольку при ней также может отмечаться наличие мононуклеаров в крови. Для дифференциальной диагностики ангины при инфекционном мононуклеозе от ангин другой этиологии необходима консультация отоларинголога и проведение фарингоскопии.
Лечение инфекционного мононуклеоза
Инфекционный мононуклеоз легкого и среднетяжелого течения лечится амбулаторно, постельный режим рекомендован в случае выраженной интоксикации, тяжелой лихорадки. При имеющих место признаках нарушения функции печени, назначается диета №5 по Певзнеру.
Этиотропное лечение в настоящее время отсутствует, комплекс показанных мероприятий включает дезинтоксикационную, десенсибилизационную, общеукрепляющую терапию и симптоматические средства в зависимости от имеющейся клиники. Тяжелое гипертоксическое течение, угроза асфиксии при пережатии гортани гиперплазированными миндалинами являются показанием к кратковременному назначению преднизолона.
Антибиотикотерапия назначается при некротизирующих процессах в зеве с целью подавления местной бактериальной флоры и профилактики вторичных бактериальных инфекций, а также в случае имеющихся осложнений (вторичные пневмонии и др.). В качестве препаратов выбора назначают пенициллины, ампициллин и оксациллин, антибиотики тетрациклинового ряда. Сульфаниламидные препараты и хлорамфеникол противопоказаны ввиду побочного угнетающего действия на кроветворную систему. Разрыв селезенки является показанием к экстренной спленэктомии.
Прогноз и профилактика
Неосложненный инфекционный мононуклеоз имеет благоприятный прогноз, опасные осложнения, способные его значительно усугубить, при этом заболевании возникают достаточно редко. Имеющие место остаточные явления в крови являются поводом к диспансерному наблюдению в течение 6-12 месяцев.
Профилактические мероприятия, направленные на снижение заболеваемости инфекционным мононуклеозом, сходны с таковыми при острых респираторных инфекционных заболеваниях, индивидуальные меры неспецифической профилактики заключаются в повышении иммунитета, как с помощью общих оздоровительных мероприятий, так и с применением мягких иммунорегуляторов и адаптогенов при отсутствии противопоказаний. Специфическая профилактика (вакцинация) для мононуклеоза не разработана. Меры экстренной профилактики применяются по отношению к детям, общавшимся с больным, заключаются в назначении специфического иммуноглобулина. В очаге заболевания производится тщательная влажная уборка, личные вещи подвергаются дезинфекции.
Вирус Эпштейна – Барр
Вирус Эпштейна – Барр (ВЭБ) входит в семейство герпесвирусов. ВЭБ – обиходное название, которое вирус получил в честь английского исследователя вирусов и его помощницы, которые обнаружили и описали его еще в 1964 году. Научное название – вирус герпеса человека 4 типа. Выступает в роли возбудителя инфекционного мононуклеоза (ВЭБ-инфекции).

ВЭБ – одно из наиболее распространенных заболеваний в мире. Существует несколько путей заражения вирусом. Среди них наиболее распространена передача посредством выделений организма. Вирус обитает в слюне, слизи и прочих выделениях и часто распространяется посредством поцелуев.
Вне организма вирус Эпштейна – Барр погибает достаточно быстро, но заражение воздушно-капельным путем или через общие предметы быта тоже не исключено. Кроме того возможна передача инфекции от беременной матери ребенку сквозь плаценту.
Факт: К двум годам в крови 60% всех детей обнаруживаются антитела к вирусу Эпштейна – Барр. Потому что в 85% случаев инфекция происходит бессимптомно.
Классификация ветряной оспы по МКБ →
Заражение во время операций – возможный, но менее вероятный вариант. В большей степени потому, что на момент выполнения оперативного вмешательства человек уже был заражен. Приблизительно 40% зараженных являются носителями латентной инфекции, в их организмах ВЭБ не проявляется.
Порядок заражения вирусом Эпштейна – Барр↑
Для начала заражения вирус должен попасть на слизистую оболочку ротовой полости или носоглотки. Оттуда он попадает в узлы лимфатической системы, расположенные неподалеку (под языком, за глоткой, в шее). В лимфоузлах происходит активное размножение вируса и оттуда же он разносится по всему организму через кровеносную систему.
Находясь в лимфоузлах, вирус Эпштейна – Барр поражает клетки иммунной системы (В-лимфоциты), заставляя их делится и воспроизводить новые особи ВЭБ. Иммунные клетки другого типа, Т-лимфоциты, атакуют и уничтожают пораженные В-лимфоциты. В результате подобных «боевых действий» лимфоузлы воспаляются. Круговорот лимфы разносит заражение по большинству органов лимфатической системы, включая миндалины, аденоиды, селезенку и печень.
Чаще всего заражение никак не проявляется в течение всей жизни пациента, но если на момент активного размножения вируса иммунитет был ослаблен другими заболеваниями, в силу особенностей конституции или образа жизни конкретного человека, то инфекция переходит в острую стадию.
Острая стадия ВЭБ-инфекции называет инфекционным мононуклеозом. Это распространенное заболевание, но его легко спутать с другими инфекциями, в том числе бактериальными. Часто в качестве диагноза выступает ОРВИ или ОРЗ и проводится лечение симптомов. В силу особенностей течения и лечения вирусных инфекций такой подход вполне оправдан.

Наиболее характерные симптомы↑
В 85% случаев заражение вирусом Эпштейна – Барр проходит без каких-либо проявлений. Или симптоматика настолько слабо выражена, что проявлениям не придают значения. К примеру, слабое першение в горле, которое проходит на следующий день. Инкубационный период ВЭБ длится до 45 дней, также проходящих без каких-либо осложнений.
Если иммунитет не смог остановить размножение вируса, то развивается упомянутый ранее инфекционный мононуклеоз. Проявляется он следующим образом:
- Озноб и жар до 380С.
- Кашель.
- Насморк с прозрачными или желто-зелеными выделениями.
- Болезненное и покрасневшее горло.
- Увеличенные миндалины, лимфоузлы, селезенка и печень.
- Боли в области живота.
- Слабость, потеря аппетита и головная боль.
Острая стадия инфекционного мононуклеоза также сопровождается интенсивной болью в горле. Подобное состояние может длиться до 3-х дней, а общая продолжительность заболевания составляет не более четырех недель.
Факт: Если у ребенка присутствуют все признаки инфекционного мононуклеоза, но нет насморка, то это, скорее всего, настоящая ангина, а не инфекционный мононуклеоз.
После того, как организм справится с острыми проявлениями ВЭБ-инфекции, наступает продолжительный период восстановления. Он сопровождается так называемым синдромом хронической усталости. Падение активности и повышенная утомляемость более выражены у взрослых, чем у детей. Вылечить синдром хронической усталости невозможно и никакие иммуномодулирующие лекарства при этом не помогут.
Возможные осложнения↑
Сама по себе инфекция вируса Эпштейна – Барр не вызывает осложнений, кроме все того же инфекционного мононуклеоза. Серьезные заболевания возникают только при перекрестных болезнях.

Часто упоминают возможность формирования онкологических заболеваний (лейкемия или опухоль носоглотки). Но в подавляющем большинстве случаев они возникают у людей, больных малярией, которые вдобавок подхватили ВЭБ. То есть, жителям СНГ это вряд ли грозит.
По такому же принципу наличие ВЭБ-инфекции опасно при других состояниях, связанных со значительным ослаблением иммунной системы. В таких ситуациях она влечет за собой острые аутоиммунные реакции, тяжелые аллергические реакции и развитие генерализованной ВЭБ-инфекции (часто возникает у больных СПИДом).
Диагностические меры и связанные с ними анализы↑
Тела вирусов настолько малы, что обычными лабораторными анализами обнаружить их невозможно. Поэтому применяется анализ крови, который определяет наличие иммунного ответа на заражение – особые белки, иммуноглобулины или антитела (IgG к капсидному, нуклеарному или раннему антигену). Они вырабатываются в разном количестве и конфигурации, в зависимости от стадии инфекции. Отдельный вид антител указывает на наличие устойчивого иммунитета к ВЭБ.
Опытный врач обнаружит инфекционный мононуклеоз и без анализа крови, но он же обязательно назначит исследования для подтверждения диагноза. Поэтому из стандартных лабораторных исследований потребуется только анализ крови, но проводить его придется несколько раз даже после полного выздоровления.
В качестве дополнительной диагностической меры может назначаться анализ мазка выделений слюнных желез или слизистых оболочек носоглотки. Но его положительный результат в отношении вируса герпеса четвертого типа менее информативен в сравнении с герпесом остальных типов.
Методика лечения ВЭБ-инфекции↑
Единого протокола лечения заражения ВЭБ не существует, потому что полностью вывести его из организма невозможно, по крайней мере, на текущем уровне развития медицины. В латентной стадии инфекция и не нуждается в лечении. При наличии устойчивого иммунитета к вирусу и сколь-нибудь здорового образа жизни возвращение инфекционного мононуклеоза возможно только при значительном ослаблении иммунной системы.

В случаях развития инфекционного мононуклеоза показана медикаментозная терапия. Для лечения детей и взрослых используются одни и те же препараты, отличаются только дозы.
Важно: Во время лечения симптомов ВЭБ-инфекции недопустимо применение ампициллина амоксициллина. Они приводят к появлению сыпи по всей коже, которая не сойдет в течение нескольких месяцев.
Профилактические меры↑
С одной стороны – полностью оградить ребенка от заражения ВЭБ невозможно. Вакцины от вируса тоже не существует, с другой – серьезные осложнения заболевания (и его рецидивов) происходят редко. Поэтому рекомендации по профилактике ВЭБ-инфекции сводятся к трем основным правилам:
- Здоровый образы жизни с правильным питанием и физическими нагрузками.
- Тщательное и частое мытье рук и регулярное просушивание полотенец.
- Ограничение общения с больными детьми и посещения общественных мест во время инфекционного мононуклеоза.
Постоянная забота об иммунитете ребенка и полноценное его укрепление – лучшее средство профилактики. И для взрослых тоже.
![]()
Практикующий врач, специальность — врач-дерматолог. Зкончила Казанский государственный медицинский университет. (подробнее)
Мононуклеоз болезнь поцелуев
Мононуклеоз – это вирус герпеса 4 типа. Высокий процент населения Земли является носителем его возбудителя. В народе его называют болезнью поцелуев, так как главный путь заражения – человеческая слюна.

Этиология и патогенез болезни
Возбудителем мононуклеоза является вирус Эпштейна-Барра, который относится к семейству герпесвирусов. Он проникает через слизистые оболочки ротовой и носовой полости, а также половым путем, затем с током крови направляется в лимфатические узлы.
Возбудитель содержит специфические антигены, которые образуются в определенной последовательности. Сначала образуется капсидный, затем ядерный, ранний и мембранный антиген. Образующиеся к ним антитела вызывают развитие и прогрессирование иммунопатологического процесса.
Пути заражения и факторы риска
Основные пути заражения:
- воздушно-капельный – передается при поцелуях и использовании общих вещей: посуды, постели, белья,
- гематогенный – заражение может произойти через переливание крови,
- половой – посредством беспорядочных сексуальных связей,
- трансплацентарный – через плаценту от матери к ребенку.
К факторам риска относятся люди, проживающие в больших коллективах – военнослужащие, члены общежития, учащиеся в школах и интернатах.
Первые признаки и симптомы
Инфекционным мононуклеозом страдают молодые люди. Инкубационный период составляет от 20 до 60 дней. На начальных этапах больных беспокоят общая слабость, вялость, недомогание, боли в затылочной области, першение в горле, затруднение дыхания и миалгии (боли в мышцах). Нередко возникает озноб, появляется тошнота и снижается аппетит.

Клиническая картина развернутой стадии инфекции
Заболеванию характерны следующие симптомы:
- Повышение температуры тела выше 38°C без выделения пота (длительность лихорадки может продолжаться от нескольких дней до месяца).
- Увеличение и появление болезненности в лимфатических узлах: нижнечелюстных, затылочных, шейных, паховых, подмышечных.
- Боль в горле, покраснение, отечность миндалин, язык обложен бело-серым налетом.
- Кожные высыпания геморрагического характера на различных участках тела. При поражении печени кожные покровы становятся желтушными.
- Развитие конъюнктивита с нарушением зрения.
Со временем учащаются приступы мигрени, появляются боли в суставах (артралгии) и мышцах, увеличиваются печень и селезенка. Лимфатические узлы давят на близлежащие нервные окончания, провоцируя усиление болевого синдрома.

Также при отсутствии от иммунной системы ответа существует хроническая форма мононуклеоза.
Выделяют несколько вариантов течения хронического течения заболевания:
- атипичная – у пациента в течение длительного времени рецидивируют инфекционные патологии дыхательной, мочевыделительной системы и пищеварительного тракта,
- стёртая – у больного развивается гипертермия субфебрильного характера 37,7-38°C, появляются симптомы общей интоксикации, повышенная утомляемость, чувство сонливости, артралгии и миалгии,
- генерализованная – поражаются центральная нервная и сердечно-сосудистая системы,
- активная – характерна классическая симптоматика развернутой стадии, с частыми рецидивами и присоединением осложнений: бактериальной инфекции, поражением кожных покровов, патологии печени, кишечника, изменением стула, болями в животе, тошнотой и рвотой.
Возможные осложнения
К осложнениям мононуклеоза относят воспаление легких, небных и глоточных миндалин, а также синуситы (воспаление верхнечелюстных, лобной и решетчатой пазух).

Очень редко в случае тяжелого течения появляются острая печеночная недостаточность, невриты, разрыв селезенки, гемолитическая анемия.
При лечении осложнений антибиотиками пенициллинового ряда у больных появляются кожные высыпания.
Дифференциальная диагностика
При типичном течении инфекционный мононуклеоз легко определить благодаря симптоматике и проведению лабораторных серологических исследований. Но его необходимо различать между лимфаденитом, поражением миндалин, ангиной.
Ангина
Мононуклеоз легко перепутать с ангиной из-за одинаковой клинической картины (резкая гипертермия и увеличение лимфатических узлов). Ведущими симптомами, которые ее отличают от вируса Эпштейна-Барра, являются боль в горле и изменение структуры небных миндалин. При ангине поражаются регионарные лимфатические узлы (одна группа), а при мононуклеозе – несколько.

Аденовирусная инфекция
Схожесть обеих патологий заключается в воспалении миндалин, увеличении печени и селезенки, а также в повышении температуры тела и признаках респираторной инфекции. Установить диагноз мононуклеоза можно благодаря результатам лабораторной диагностики.
Дифтерия зева
Можно ошибочно перепутать эти два заболевания. Отличием является то, что при дифтерии на воспаленных миндалинах образуются корочки серого цвета. Если попробовать их удалить, появляется небольшое кровотечение. У пациентов с мононуклеозом они набухают и становятся красного цвета, в общем анализе крови при этом заболевании увеличивается количество лимфоцитов и моноцитов. Скорость оседания эритроцитов соответствует нормальным показателям, в отличии от дифтерии, при которой она повышается.
Лимфогранулематоз
Общими признаками является локализация патологического процесса в области шеи. При лимфогранулематозе эластичность лимфоузлов сохранена вначале, а затем они становятся плотными и сливаются друг с другом, образуя конгломераты. Три его патогномоничных симптома: лихорадочный синдром с повышенным потоотделением и кожный зуд. В лабораторной картине снижается количество лимфоцитов, повышается количество эозинофилов и СОЭ.
Тактика лечения
При появлении первых симптомов необходимо обратиться к врачу. После тщательного обследования будет назначена эффективная терапия.
Внимание! Этиологического лечения заболевания нет. Невозможно устранить причину и механизмы развития мононуклеоза.
Терапевтические мероприятия направлены на устранение клинических симптомов заболевания.
Чтобы избежать развития осложнений, необходимо соблюдать постельный режим и диету.

К симптоматической терапии относят следующие группы лекарственных средств:
- Нестероидные противовоспалительные средства – Ибупрофен, Нурофен, Парацетамол. Они снижают температуру тела и устраняют болевой синдром.
- Противовирусные препараты – Ацикловир, Гропринозин.
- Иммуностимуляторы – Имудон, Иммунал, Пирогенал. Они повышает уровень работы иммунной системы.
- Гепатопротекторы – Гептрал, Урсофальк. Лекарства улучшают работу печени и замедляют в ней прогрессирование воспалительных процессов.
- Антигистаминные препараты – Супрастин, Тавегил, Димедрол. Снимают отек небных миндалин и селезенки.
- Глюкокортикоиды – Преднизолон. Замедляет и препятствует развитию инфекционных процессов.
- Антибиотики (кроме пенициллинового ряда) Их прописывают при присоединении бактериальных инфекций.
- Витамины группы В, С, Д.
Профилактика
Профилактические мероприятия заключаются в соблюдении:
- постельного режима,
- диеты,
- физических нагрузок,
- правил личной гигиены.
Также следует не нарушать периодичность в приеме иммуностимуляторов и витаминов и исключить беспорядочные половые контакты.
Вирус Эпштейна Барр у взрослых: осложнение и лечение

В мире существует огромное количество различных инфекций. Многие они активные, но есть также скрытые. Одна из таких скрытых инфекций – вирус Эпштейна барр . В большинстве случаев заражение этим опасным вирусом происходит в детские годы, когда организм наиболее восприимчив к любым инфекционным заболеваниям. Если ребенок или подросток заразились данным вирусом, то он у них будет на протяжении всей жизни. В любом случае, источник заболевания – больной человек, даже который имеет скрытую форму со стертыми симптомами.
Данное заболевание – малоконтагиозно. Передается вирус нередко воздушно-капельным путем или же через слюну. Также опасная болезнь может быть передана при обычном переливании крови. Вирус остается в скрытой стадии до того момента, пока у носителя значительно не снизится иммунитет. В тот же самый момент вирус Эпштейна барр может перейти в острую фазу развития и вызвать такие заболевания, как: рак носоглотки, гепатит, лейкопения, синдром хронической усталости, лимфогранулематоз, лимфома Беркитта, инфекционный мононуклеоз.
Наряду с этим могут быть обнаружены разные формы неходжкинских лимфом, синдром Стивенса-Джонсона, герпетическая ангина, герметическое поражение разных участков кожи и любых слизистых оболочек, а также рассеянный склероз. Доказано, что самым частым проявлением активации Эпштейна барр -вируса – мононуклеоз.
Инфекционный мононуклеоз обладает способностью сильно поражать ретикулярную и лимфоидную ткань, что приводит к генерализованной лимфадеопатии и существенному увеличению размеров селезенки и печени. Данная инфекция имеет очень широкое распространение в виде стертых и бессимптомных форм. У взрослого населения антитела находят приблизительно у 60% людей.
Что такое вирус эпштейна барр?

Вирус Эпштейна–Барр — это возбудитель инфекционного мононуклеоза, заболевания, проявляющиеся лихорадкой, увеличением лимфоузлов, ангиной. Помимо этого, вирус Эпштейна – Барр у человека связан с некоторыми злокачественными образованиями, такими как рак носоглотки, лимфа Беркитта ( именно из её клеток был впервые выделен вирус Эпштейна – Барр), лимфагранулематоз, у людей с ослабленным иммунитетом и у ВИЧ-инфицированных В- клеточные лимфомы.
Вирус Эпштейна – Барр относится к роду герпесвирусов. Есть у вируса Эпштейна – Барр ещё название – герпесвирус человека тип 4. Данный геном представляет собой линейный двухцепочечный ДНК, заключённый в капсид с икосаэдрическим типом симметрии с внешней оболочкой, состоящей из гликопротеидов. Имеются два типа вируса Эпштейна-Барр, однако используя стандартные серологические методы, выявить его, возможности нет.
Эпидемиология вируса Эпштейна–Барр
Вирус Эпштейна–Барр довольно распространён. Часто заражение этим вирусом происходит в раннем детском или юношеском возрасте, так что более 90% взрослых людей уже перенесли данную инфекцию в какой-либо форме, при этом организм выработал антитела к вирусу. Инфекционный мононуклеоз считается болезнью молодых.
Заразиться этим вирусом можно через слюну при поцелуях. При этом взрослые заражают детей, а молодые люди друг от друга. Довольно редко можно заразиться при не тесных контактах. Ещё данный вирус может перейти при переливании крови и при трансплантации костного мозга. Раньше вирус Эпштейна – Барр выявляли в слюне у 20% серопозитивных здоровых людей.
Современные методы сегодня выявляют этот вирус у более чем 90% (при этом у четверти проверяемых людей этот вирус выделяется со слюной постоянно). В окружающую среду вирус Эпштейна – Барр выделяется в основном больными инфекционным мононуклеозом и людьми со слабым иммунитетом.
Инфекционный мононуклеоз
В том случае, если заражение вирусом Эпштейна – Барр произошло в юном возрасте, у 75% это приводит к развитию инфекционного мононуклеоза.
Симптомы инфекционного мононуклеоза : 4-6 недель длится инкубационный период инфекционного мононуклеоза у молодых людей. Далее человек чувствует утомляемость, недомогание, миалгию – этот продромальный период длится от 1 до 2 недель. Далее наблюдается лихорадка, боль в горле, увеличение лимфоузлов. Как правило, температура тела субфебрильная и такая остаётся на протяжении первых двух недель болезни, реже держится месяц. Особенно выражено заболевание в первые две недели, увеличены лимфоузлы и ангина, спленомегалия — на второй – третьей неделе. Увеличение лимфатических узлов происходит симметрично, они довольно болезненны, но остаются подвижными. Как правило, особенно страдают заднейшие и затылочные лимфоузлы, однако бывает и генерализованное увеличение. Клинически это выглядит как стрептококковая ангина.
Нёбные миндалины отёчны с налётом. У 5% заболевших появляется сыпь пятнисто – папулезная или папулезная, как правило, на туловище и руках. Часто у больных которые лечатся ампициллином появляется ярко – красная лекарственная сыпь (но это не говорит о том, что у человека и в дальнейшем будут побочные реакции на пенициллиновые препараты. Возможна узловатая эритема и полиморфная экссудативная эритема. В основном болезнь длится 2-4 недели, однако недомогание и нарушение концентрации внимания остаются ещё несколько месяцев.
Очень редко инфекционный мононуклеоз развивается у грудных детей и детей младшего возраста. У людей пожилого возраста протекает он без симптомов ангины, наблюдается увеличение лимфоузлов и спленомегалия, атипичные мононуклеары в крови не наблюдаются, людей беспокоит лихорадка, утомляемость, недомогание и миалгия.
Чем опасен вирус Эпштейна барр?
Если вирус находится довольно продолжительное время в организме человека, то он может перерасти в хроническую форму мононуклеоза. Инкубационный период данного заболевания составляет зачастую от 5 до 14 дней. Как правило, заболевания начинается очень остро. К третьему или пятому дню основные симптомы интоксикации и лихорадка достигают своего пика. С самых первых дней у зараженного появляется довольно сильная головная боль, слабость, миалгия и даже артралгия (боль в суставах).
Чуть позже к этим симптомам присоединяется значительная боль в глотании и горле. Температура повышается нередко до 39 °C. Чаще всего лихорадка держится две недели, но бывает и дольше. Также заболевание может протекать в некоторых случаях и при субфебрильной температуре около 37,5 °C.
Хронический мононуклеоз – это заболевание, вызванное вирусом Эпштейна барр . Если данный вирус находится в организме очень долгое время, то не всегда проходит легко и бессимптомно. Иногда у зараженных людей проявляются определенные клинические симптомы заболевания.
Есть огромное количество клинических проявлений болезни. В 95% случаев отмечают общую слабость, достаточно сильные головные боли, незначительное повышение температуры тела, плохой сон, диарею, иногда неукротимую рвоту, фарингиты, пневмонию, тошноту, боли в мышцах, а также быструю утомляемость. Далеко не у всех пациентов встречается увеличение печени и селезенки, однако у многих появляется экзантенома на коже или типичная герпетическая сыпь.
При исследовании анализа крови очень часто диагностируется лейкопения и тромбоцитопения. Данные проявления очень схожи с течением огромного количества хронических инфекционных болезней, что сильно затрудняет постановку диагноза вируса Эпштейна барр .
Связанные с вирусом Эпштейна барр , злокачественные образования нельзя относить к типичным вариантам течения мононуклеоза. Это совершенно самостоятельные заболевания, хоть и вызваны тем же вирусом, что и мононуклеоз. Например, лимфома Беркитта характеризуется появлением опухолей во внутрибрюшной полости.
Распознавание данного вируса у взрослых людей основывается на самых основных клинических симптомах легкого типа скрытой инфекции. Такими симптомами являются лихорадка, увеличение печени и селезенки, изменение немаловажной периферической крови, лимфаденопатия. Огромное значение имеет исследование крови. Есть определенные признаки, которые помогают определить наличие вируса Эпштейна барр в организме у пациентов в солидном возрасте.
Лечение может ограничиваться назначением современных витаминных комплексов и симптоматической терапией только в том случае, если данное заболевание находится в начальной стадии развитии. Также используют лечение особыми кортикостероидными препаратами, которые существенно уменьшают проявление лихорадки и облегчают всевозможные воспаления. Однако в некоторых случаях показаны кортикостероиды. Они используются обычно при остром заболевании, если есть осложнения.
Лучше всего, если диагностику и лечение вируса Эпштейна барр у взрослых людей проведут до того, как он активируется. Иначе придется лечить сопутствующие заболевания.
Осложнения заболевания
Обычно инфекционный мононуклеоз проходит сам. Смертельные случаи при таком заболевании встречаются крайне редко. Как правило они связаны с поражением ЦНС, разрывом селезёнки, обструкцией верхних дыхательных путей или бактериальной суперинфекцией.
При инфекционном мононуклеозе поражение ЦНС развивается в первые две недели заболевания. Иногда это единственное проявление инфекции особенно у маленьких детей. При этом в крови могут не наблюдаться атипичные мононуклеары и гетерофильные антитела. Довольно часто проявляется менингит и энцефалит; бывает головная боль, менингизм, мозжечковая атаксия, гемиплегия, психоз. В СМЖ выявляют лимфоцитоз, иногда – атипичные мононуклеары. Довольно редки остаточные неврологические дефекты. При инфекционном мононуклеозе описывают поражение черепных нервов, особенно вместе с параличом Белла, синдром Гийена –Барре, поперечный миелит, нейропатии.
Около 2% случаев инфекционного мононуклеоза в первые две недели осложняются аутоиммунной гемолитической анемией с Холодовыми антителами. Прямая проба Кумбса даёт положительный результат. Анемия длится на протяжении 1-2 мес, как правило она лёгкая, встречаются и тяжёлые случаи сопровождающиеся желтухой и гемоглобинурией. Выявляются ещё следующие антитела _ ревматоидный фактор, антинуклеарные антитела, антитела к гладким мышцам и тромбоцитам, а также криоглобулины. В некоторых случаях инфекционный мононуклеоз сопровождается аплазией эритроидного ростка, глубокой нейтропенией, панцитопенией, гемофагоцитарным синдромом. Менее чем в 0,5% случаев заболевания у мужчин случаются разрыв селезёнки.
Симптомы при этом такие: характерные боли в животе, отдающая в левое плечо, а так же нарушение гемодинамики.
Возможное развитие обструкции верхних дыхательных путей из–за гиперплазии небных и глоточной миндалин. Встречается воспаление и отёк надгортанника и небного язычка. Примерно 10% больных перенёсших инфекционный мононуклеоз заболевают стрептококковой ангиной Осложнения бывают редко, но если случаются, то это может быть – гепатит, иногда с молниеносным течением, миокардит и перикардит с изменениями на ЭКГ, пневмония с плевральным выпотом, интерстициальный нефрит, васкулит.
Лечение инфекционного мононуклеоза
Лечение инфекционного мононуклеоза проводят с учётом симптомов, но, как правило — это покой и обезболивание. Так как в первый месяц большой риск разрыва селезёнки, необходимо физически не нагружаться. Если все-таки произошёл разрыв селезёнки, то не избежать спленэктомии. В случаи отсутствия осложнений нет необходимости прибегать к глюкокортикоидам, так как они предрасполагают к бактериальной суперинфекции. Для того, чтобы предотвратить обструкцию дыхательных путей при резкой гиперплазии небных миндалин, или при аутоиммунной гемолитической анемии и глубокой тромбоцитопении назначают преднизон по 40-60 мг/сут внутрь длительность 2-3 суток, после чего дозу надо постепенно снижать на протяжении 1-2 нед.
Опять же глюкокортикоиды будут необходимы при выраженных недомоганиях и лихорадке, тяжёлом поражении ЦНС или сердца. Исследования, проводимые на препарате ацикловир, показали, что при инфекционном мононуклеозе он на течение заболевания не влияет. Однако при волосатой лейкоплакии рта, а иногда при хронической активной инфекции, возбудителем которой является вирус Эпштейна – Барр, ацикловир (400-800 мг внутрь 5 раз в сутки) довольно эффективен, но следует учесть, что волосатая лейкоплакия рта часто рецидивирует.
Не эффективен ацикловир при лимфопролиферативном синдроме. Пациентам даёт облегчение снижение доз иммунодепрессантов, а иногда назначение менее сильных препаратов, именно к этому и надо стремиться. Сейчас ищут новые методы лечения, проводятся испытания на препарате интерферон, переливание донорских Т-лимфоцитов, или специфических цитотоксических Т-лимфоцитов, которые способны распознать вирус Эпштейна –Барра клетки.
Изолировать людей, страдающих инфекционным мононуклеозом нет необходимости. Сегодня уже имеется вакцина против вируса Эпштейна – Барр, в которой содержится главный гликопротеид вируса. Эта вакцина уже зарекомендовала себя положительно на животных, в данный момент проводятся клинические испытания.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Вирус Эпштейна-Барр: клиническая картина болезни у взрослых и детей
Вирус Эпштейна-Барр (ВЭБ) или вирус герпеса человека 4 типа является наиболее встречающимся у людей вирусом. Согласно статистике, вирусоносителями является 90% человечества.
Попадая в организм, патогенный агент поражает иммунную систему, слизистые, дыхательные пути, нейроны ЦНС и почти все внутренние органы.
Пути передачи
Источником заражения вирусом Эпштейна-Барра может быть больной человек в острой фазе, начиная с последних дней латентного периода и на протяжении полугода с момента инфицирования ВЭБ, а также вирусоноситель, который переболел, но способен выделять возбудитель и представлять угрозу для окружающих.
Наибольшая вероятность заражения существует у детей младше 10 лет, женщин в положении, пациентов с различными формами иммунодефицита, в том числе ВИЧ-положительных граждан.
Вирусная инфекция Эпштейна-Барра передаётся различными путями:
- Контактно-бытовой. Чаще всего возбудитель передается со слюной при поцелуях. Через личные вещи, в том числе и игрушки, посуду заражение наблюдается реже, так как ВЭБ не устойчив во внешней среде.
- Аэрозольный. Вирус выделяется со слюной при разговоре, кашле и чихании и при вдыхании попадает на слизистые дыхательных путей здорового человека.
- Гемоконтактный. Заражение возможно при гемотрансфузии, пересадке органов.
- Вертикальный. Вирус может передаваться от женщины к плоду или ребенку, в период беременности, родоразрешения и грудного вскармливания.
- Алиментарный. Инфицирование возможно через еду и воду.
Клиническая картина у взрослых
При остром инфицировании вирус Эпштейн Барра у взрослых вызывает такие же симптомы, как наблюдаются при простудных заболеваниях, ОРЗ и ОРВИ. Это состояние получило название инфекционного мононуклеоза.
Находясь в организме, вирус Эпштейн Барра у взрослых в форме острого мононуклеоза провоцирует следующие симптомы:
общая слабость, повышенная температура тела, ринит, увеличенные лимфатические узлы;
- красное, воспаленное горло;
- нарушенное дыхание, кашель;
- потливость;
- миалгия и артралгия;
- головная боль, вертиго, бессонница, проблемы с памятью и вниманием, подавленное настроение;
- увеличенная в размерах печень и селезенка, болевые ощущения слева под рёбрами, желтуха.
Вирус Эпштейн-Барра в хронической форме у взрослых провоцирует следующие симптомы:
- синдром повышенной утомляемости, появившийся непосредственно после перенесенного заболевания;
- малокровие;
- аутоиммунные патологии: ревматоидный артрит (артралгия), красная волчанка (краснота и сыпь на кожных покровах), болезнь Шенгера (воспаление слезных и слюнных желёз);
- частые инфекции, спровоцированные вирусами, грибами и бактериями;
- нарушение пищеварения, угри, высыпания;
- злокачественные новообразования.
Вирус Эпштейн-Барра в вялотекущей форме у взрослых кроме описанных симптомов часто провоцирует другие герпетические и бактериальные заболевания. Болезнь приобретает обширный характер, ее сложно диагностировать и лечить. Она обычно маскируется под прочие хронические инфекции с волнообразным течением — когда ремиссии сменяются обострением.
Если наблюдается вирусоносительство, то вирус Эпштейна- Барра у взрослых может протекать бессимптомно, и человек даже не будет знать, что заражен. Но болезнь никак не проявляет себя, лишь пока иммунная система функционирует нормально.
Активацию вируса могут спровоцировать:
- хроническая интоксикация (алкогольная зависимость, гербициды, выбросы в атмосферу вредных веществ);
- стресс;
- химиотерапия, облучение;
- трансплантация органов;
- хирургическое вмешательство;
- вакцинация.
После активации возбудитель мигрирует из лимфоцитов на слизистые оболочки и отсюда попадает к другим людям и становится причиной инфицирования.
Клиническая картина у детей
Когда иммунная система функционирует нормально, вирус Эпштейна-Барр у детей не вызывает каких-либо симптомов. Поэтому у дошкольников и детей младшего школьного возраста инфекция обычно протекает скрытно, без лихорадки, воспаления и других клинических проявлений болезни.
Вирус Эпштейн-Барра у детей-подростков, как правило, провоцирует типичные для инфекционного мононуклеоза симптомы (боль в горле, лихорадка, увеличеная селезенка и лимфатические узлы). Дело в том, что в подростковом возрасте из-за гормональной перестройки ослабляется иммунитет, поэтому ВЭБ активируется.
Инфекция вирусом Эпштейна-Барра у детей имеет некоторые особенности:
- Сокращается инкубационный период: симптомы заражения вирусом Эпштейна-Барр у детей появляются на 10—20 сутки (у взрослых латентный период длится 40—50 дней).
- Сроки выздоровления напрямую зависит от состояния иммунной системы, у ребенка она обычно функционирует лучше, чем у взрослого (сказываются вредные привычки, гиподинамия). Поэтому у детей клинические проявления болезни проходят быстрее.

Отличия ВЭБ от других вирусов
Герпесвирус человека тип 4 имеет несколько отличий от остальных вирусов герпеса:
- ВЭБ не убивает клетки человека, а наоборот провоцирует их деление и запускает патологический процесс разрастания тканей — полиферацию. Зачастую она приводит к образованию опухолей.
- Если остальные вирусы герпеса хранятся в ганглиях спинного мозга, то ВЭБ депонируется в В-лимфоцитах. Эти клетки в норме защищают организм от патогенных агентов и рака. И в отличие от ВИЧ, герпесвирус их не убивает, а меняет их генетический код, в результате они начинают делиться, что и становится причиной рака.
Из-за того, что ВЭБ мутирует, при вторичном заражении Эпштейн Барра вирусом симптомы могут повториться, поскольку инфекции не поддаются воздействию антител, которые были выработаны раньше при первой встрече.
Диагностика
Врач диагностирует вирус Эпштейна Барр у детей и взрослых на основании жалоб пациента, клинических признаков и лабораторных анализов.
Врачом может быть назначен ряд исследований:
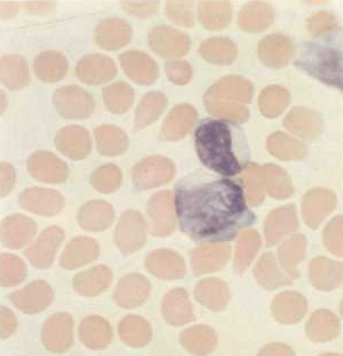 Атипичные мононуклеары при заражении инфекционным мононуклеозом, вызываемом вирусом Эпштейна-Барр
Атипичные мононуклеары при заражении инфекционным мононуклеозом, вызываемом вирусом Эпштейна-Барр
- Клинический анализ крови. В нем будет выявлено повышение лейкоцитов, СОЭ, появление атипичных мононуклеаров. Тромбоциты и гемоглобин могут быть как выше, так и ниже нормы.
- Биохимия крови. Проведенный анализ покажет высокий уровень билирубина, ферментов печени и ряда других энзимов, белки острой фазы, такие как фибриноген, С-реактивный белок.
- Иммунологическое исследование, которое позволит оценить состояние иммунитета больного.
- Оценить количество и класс иммуноглобулинов с помощью серологических реакций. При остром течении заболевания будут преобладать lg M, а позже спустя 2—4 месяца будут выявлены lgG, в этом случае на бланке с результатами анализов будет написано Эпштейна-Барр вирус igg положительный.
- ДНК-диагностика. Она проводится с помощью ПЦР и позволяет выявить возбудитель в различных биоматериалах, в том числе слюне, ликворе, мазках со слизистой органов дыхания, биоптатах внутренних органов.
Если есть показания, могут быть назначены дополнительные обследования:
- сонография абдоминальной полости;
- рентген грудной клетки и околоносовых синусов;
- коагулограмма;
- консультация врача-иммунолога, отоларинголога, онколога, гематолога.
Некоторые факты о медицинской диагностике вируса Вы также можете почерпнуть из приведенного ниже видео.
Осложнения вируса Эпштейна-Барр
Если произошло заражение вирусом Эпштейна-Барр, и симптомы заболевания были оставлены без внимания и не пролечены, то существует риск развития различных осложнений. Согласно статистике, самыми распространенными из них являются:
-
анемия, появляется из-за снижения всех форменных элементов крови, иногда она может сопровождаться желтухой и появлением гемоглобина в моче;
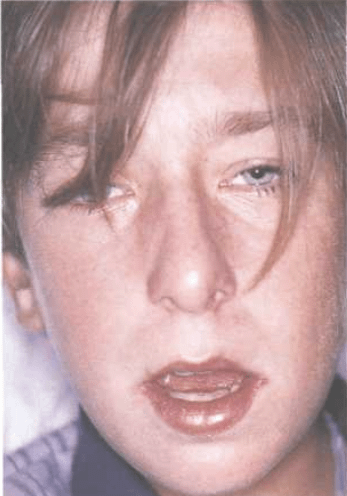 Характерные признаки инфекционного мононуклеоза
Характерные признаки инфекционного мононуклеоза
- поражение ЦНС, вирус может стать причиной менингита и энцефалита;
- увеличение лимфоузлов, что спровоцирует нарушение дыхания;
- воспаление уха и околоносовых пазух;
- разрыв селезенки, спровоцированный чрезмерными физическими нагрузками во время течения инфекции;
- гепатит;
- поражение черепных нервов, которое может привести к умственной отсталости, воспалению спинного мозга, нейропатии и пр.;
- злокачественные новообразования, такие как лимфома Беркитта, лимфоэпителиальный рак носоглотки, опухоль миндалин;
- волосатая лейкоплакия, для которой характерно появление бугорков на внутренней стороне щек и языка, обычно такое осложнения вирусом Эпштейна Барр симптом ВИЧ-инфекции;
- пролиферативный синдром, как правило, развивается, если у пациента наблюдаются какие-либо иммунные заболевания, врожденная форма патологии протекает молниеносно и может стать причиной гибели ребенка еще до обращения за медицинской помощью, если врачам удаться спасти пациента, то в будущем у него могут быть выявлены анемия, онкология, низкий уровень иммуноглобулинов в крови, агранулоцитоз.