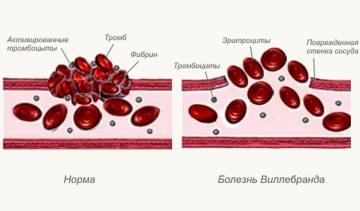
- Что такое остеохондропатия?
- Причины недуга
- Как развивается болезнь?
- Виды патологии
- Симптоматика
- Диагностика остеохондропатии
- Как лечится остеохондропатия?
- Профилактика
Провоцируют остеохондропатию чрезмерные нагрузки и частые травмы (занятия профессиональным спортом и пр.). Современные исследования также подтверждают генетический фактор в наследовании недуга. Сама остеохондропатия не имеет специфических симптомов, а ее проявления можно обнаружить лишь при развернутых стадиях некротического процесса. При этом недуг хорошо поддается консервативному лечению, в ходе которого пациенту назначается покой, физиотерапевтические процедуры и лечебная гимнастика.

Что такое остеохондропатия?
Остеохондропатия – это комплексный термин, который включает целую группу заболеваний, приводящих к нарушению питания костей и их последующему некрозу (омертвлению).
Статистических данных о встречаемости остеохондропатии мало. Однако многие исследователи отмечают, что недугу подвержены дети (в особенности мальчики) от 10-ти до 18-ти лет, что связано с врожденными нарушениями кровообращения в костной ткани.
Сегодня остеохондропатия относится к прогностически благоприятным. Однако диагностировать некротические нарушения на ранних этапах практически невозможно. Поэтому к лечению недуга приступают на поздних стадиях, когда наблюдается значительное ослабление костного скелета. Последнее чревато частыми переломами, вызывать которые могут перенапряжение мышц, масса собственного тела, судороги, рвота и даже кашель.
Причины недуга
Этиология остеохондропатии остается «белым пятном» в медицинской науке. Считается, что развитию болезни способствуют частая травматизация костной системы и чрезмерная физическая активность.
Среди факторов риска остеохондропатии выделяют:
- генетическую предрасположенность (так, встречаемость остеохондропатии у детей больных родителей в несколько раз выше, чем в здоровых семьях);
- врожденные нарушения кровоснабжения костной ткани;
- расстройства обмена веществ (метаболический синдром Х с нарушениями углеводного, жирового и пуринового обменов);
- нерациональное питание с дефицитом витаминов и микроэлементов (кальция, фосфора, магния и пр.);
- длительные расстройства приема пищи (анорексия, булимия);
- алиментарное (пищевое) или гормональное ожирение;
- бактериальные и вирусные инфекции;
- профессиональная спортивная деятельность, связанная с постоянной травматизацией и нахождением в неанатомических позах (гимнастика, фигурное катание, цирковая акробатика, фехтование и пр.).

Как развивается болезнь?
Течение остеохондропатии хроническое и стадийное. Первым этапом является начальное негнойное омертвление кости (длится до полугода), вызванное указанными выше этиологическими факторами. Пациенты жалуются на постоянные болевые ощущения в зоне некроза, усиливающиеся при ощупывании; появляются нарушения подвижности конечностей. При этом на рентгеновском снимке нарушений в костной ткани не наблюдается.
Вторая стадия манифестирует импрессионным переломом вследствие «вдавления» под массой собственного тела или во время мышечного напряжения. Длится этап от нескольких недель до года. Наблюдается «проседание» костей и их вклинение друг в друга. Появляются изменения на рентгенограмме: смазывается костная структура, пораженные зоны затемнены, а суставные щели расширены.
О начале третьего этапа развития патологии (длится около трех лет) свидетельствует уменьшение плотности костей: отмечается фрагментация костной ткани, рассасывание некротических зон и замещение их новой (грануляционной) тканью. При рентгеновском исследование кость напоминает шахматную доску с бессистемным чередованием затемнений и просветлений.
Четвертая стадия является восстановительной и длится до полутора лет. Обычно наблюдается возобновление привычной формы кости с развитием остаточных деформаций (искривлений). К норме возвращается и структура костной ткани, что можно наблюдать на очередной рентгенограмме.
Как правило, общая длительность стадий не превышает 4-х лет. При этом течение недуга доброкачественное, однако при отсутствии лечения возможно появления не только остаточных искривлений костей, но и осложнений процесса в виде переломов и деформирующих артрозов.
Виды патологии
Современная классификация выделяет четыре категории остеохондропатий детского и пубертатного (подросткового) возрастов:
- Некротические процессы в эпифизарных частях – расширенных концевых отделах трубчатых костей. К этой группе относятся патологии головок бедра и плюсневых костей, грудной части ключицы, фаланг пальцев.
- Дистрофические нарушения трубчатых костей: ладьевидной стоп, полулунной и ладьевидной запястий, тел позвонков.
- Дегенеративные процессы в костных выростах – апофизах: буграх большеберцовой и пяточной костей, а также в апофизарных кольцах позвонков.
- Неполная остеохондропатия с повреждением суставных структур локтевых, коленных и голеностопных сочленений.
Симптоматика
Каждая из отмеченных остеохондропатий имеет свои характерные особенности локализации, проявления и течения.
Болезнь Пертеса
Дистрофические нарушения происходят в головке бедра с частичным вовлечением в патологический процесс тазобедренного сустава. Манифестирует болезнь обычно в 5-7-ми летнем возрасте, обычно у мальчиков. Среди провоцирующих факторов выделяют травмы и дисплазии (нарушения развития) бедренных суставов.
Как правило, пациенты жалуются на появление хромоты и последующее присоединение болезненности в зоне бедренного сустава и колена. Со временем подвижность сочленений уменьшается: ограничивается отведение бедра и его вращение. Нередко появляется атрофия (истощение) мышц ягодиц, бедра и голени.
В некоторых случаях возможно осложнение недуга подвывихами бедра, что сопровождается укорочением конечности и затруднением опоры на нее.
Болезнь Шляттера
Патология возникает в возрасте 11-17 лет (чаще у парней) и поражает бугристость большой берцовой кости. Недугу подвержены спортсмены, особенно фехтовальщики, что связано с предельной нагрузкой на коленные сочленения.
Проявляется остеохондропатия болезненностью в верхней трети голени при стоянии на коленях, приседании и подъеме вверх по лестнице. Нередко наблюдается припухлость в области поражения. При этом амплитуда движений в колене не страдает.
Болезнь Келлера
Данная патология имеет два вида:
- Поражение ладьевидной кости стопы. Относительно редкий недуг, который наблюдается в основном у мальчиков 5-8-ми лет. На передневнутренней поверхности стопы появляется болезненность, усиливающаяся при ощупывании и ходьбе. Пораженная зона нередко опухает, из-за чего меняется походка ребенка, который старается наступать не на всю стопу, а на ее наружный край.
- Некроз 2-ой и 3-ей плюсневых костей. Проблема чаще возникает у девочек пубертатного возраста. Появляется боль у основания второго и третьего пальцев стопы. Болевые ощущения усиливаются при пальпации, подъеме на носки, беге и ходьбе. Пораженная область нередко отечная, иногда наблюдается укорочение второго и третьего пальцев нижней конечности.
Болезнь Шинца
Омертвление наблюдается на уровне апофиза (бугра) пяточной кости. Развитие болезни отмечается в основном у подростков, однако нередки случаи возникновения остеохондропатии пятки у детей раннего школьного возраста. Обычно пациенты жалуются на болезненность в области пяточной кости после бега или прыжков. Нередко возникает отечность без воспалительных признаков (покраснения и потепления кожи).
Характерным проявлением является изменение походки с опорой на пальцы с целью уменьшения давления на пятки. Отличительной особенностью недуга является исчезновение любого дискомфорта и болей в ночное время.
Болезнь Кальве
Патология характеризуется некротическим поражением тел позвонков – платиспондилией. Недуг манифестирует подъемом температуры до субфебрильных цифр; появляются болевые ощущения в позвоночнике, которые носят приступообразный характер. При этом болезненность склонна к распространению на нижние конечности в положении стоя и исчезновению во время ночного сна.
При осмотре позвоночника отмечается некоторое «втягивание» остистых отростков некротизированных позвонков. Ощупывание данной зоны приводит к усилению болезненности, а также обнаружению защитного напряжения мышц. Подвижность позвоночника в пораженном отделе нередко ограничена.
Болезнь Шейермана-Мау
Появляется недуг в период полового созревания у юношей. Обычно течение остеохондропатии апофизов позвонков бессимптомное. Тогда как причиной обращения к врачу становится искривление осанки – кифоз (сутулость). К периоду деформации позвоночного столба появляется дискомфорт в его грудном отделе, который усиливается при долгом нахождении в положении сидя.
Вместе с прогрессированием недуга появляются прострельные боли между лопаток, видимый горб, а также нарушения чувствительности (ощущения «мурашек» на коже или анестезия) и расстройства двигательной сферы (слабость мышц или парезы).
Болезнь Кенига
Недуг относится к частичной остеохондропатии с поражением костных структур суставов. В ходе некротического процесса отделяется клиновидный участок суставной поверхности кости, превращаясь в так называемую «внутрисуставную мышь», которая свободно перемещается по полости сочленения. Болезнь с одинаковой частотой наблюдается у детей и взрослых. Обычно поражение охватывает колено, реже плечо и голеностоп.
При ущемлении отломка в суставе возникает резкий болевой синдром, избавиться от которого можно при осторожных сгибаниях-разгибаниях конечности. Наличие «внутрисуставной мыши» приводит к постоянной травматизации костных структур суставов с последующим развитием воспаления и деформации сочленений.
Диагностика остеохондропатии
Диагноз остеохондропатии на ранних стадиях установить практически невозможно. В некоторых случаях недостаточно и явных клинических проявлений недуга, из-за чего требуются дополнительные методы диагностики:
- лабораторные (клинический анализ крови, биохимические и гормональные исследования);
- инструментальные (рентгенография, ультразвуковая диагностика и магнитно-резонансная томография).

Как лечится остеохондропатия?
Лечение остеохондропатии состоит в консервативном подходе: охранительном режиме с обеспечением покоя пораженной части тела и терапии основного заболевания (обменного или гормонального нарушения, инфекции или дефицита микроэлементов). Выписывать препараты может только лечащий врач.
- Болезнь Пертеса. Лечение некроза головки бедра проводится в условиях стационара с длительным соблюдением иммобилизационного режима. В некоторых клинических случаях специалисты прибегают к скелетному вытяжению. Пациенту назначаются физиотерапевтические процедуры, гимнастика и санаторно-курортное лечение. При значительном разрушении головки бедра проводятся реконструктивные операции.
- Болезнь Шляттера. При дистрофическом поражении бугристости большой берцовой кости пациенту на 1,5-2 месяца накладывают гипсовую шину с целью обездвижить колено. Также назначаются физиотерапевтические курсы (парафин, электрофорез и пр.).
- Болезнь Келлера. Больным рекомендуется ограничить нагрузки на стопу (исключить бег, прыжки, долгую ходьбу). При значительной болезненности накладывается сапог из гипса. В период восстановления показана физиотерапия и подбор ортопедической обуви.
- Болезнь Шинца. На момент обострения пациент должен исключить осевую нагрузку на пятку (использовать трость или костыль). В качестве физиопроцедур применяется электрофорез с кальцием и тепловое воздействие.
- Болезнь Кальве. Терапия некроза тел позвонков проводится в стационаре. Больные должны следовать постельному режиму, выполнять физиопроцедуры и оздоровительную гимнастику. Полное восстановление позвонков обычно занимает около 3-х лет.
- Болезнь Шейермана-Мау. Поражение апофизов позвонков приводит к стойкому искривлению позвоночного столба (появлению горба). Для восстановления осанки необходим строгий постельный режим. При упорных болевых ощущениях может накладываться задняя гипсовая кроватка. Пациентам также показан массаж мышц спины и брюшного пресса. Восстановительный период основан на лечебной физкультуре.
- Болезнь Кенига. При поражении суставных структур (до образования костного отломка) достаточно придания пораженному суставу покоя, проведения физиотерапии. При стойком болевом синдроме возможно применение блокад с анестетиками (Лидокаином, Новокаином). Если образовалась «внутрисуставная мышь», требуется артроскопия с удалением костного отломка из полости сустава.
Профилактика
Чтобы профилактировать развитие остеохондропатии необходимо:
- тщательно наблюдать за детьми с генетической предрасположенностью к появлению недуга (рожденные в семьях больных остеохондропатией);
- диагностировать наследственные нарушения кровоснабжения костной ткани и расстройства обмена веществ (метаболический синдром Х с неадекватным углеводным, жировым и пуриновым обменами);
- исправлять нерациональное питание с дефицитом витаминов и микроэлементов (кальция, фосфора, магния и пр.);
- лечить в условиях стационара длительные расстройства приема пищи (анорексию, булимию);
- контролировать и ликвидировать алиментарное (пищевое) или гормональное ожирение;
- проводить специфическую диагностику и лечение бактериальных и вирусных инфекций;
- по возможности исключать профессиональную спортивную деятельность, связанную с постоянными травмами и нахождением в неанатомических позах (гимнастика, фигурное катание, цирковая акробатика и пр.).
Помните! Учитывая преимущественно раннее развитие остеохондропатии (в школьном и подростковом возрасте), ответственность за профилактику недуга ложится на родителей ребенка.
Стоит отметить, что заболевание прогностически благоприятное. Однако запущенный асептический некроз может приводить к деформирующим артрозам и переломам. Последние при массивной дистрофии костей вызываются рвотой, мышечным спазмом и даже кашлем. Но подобные осложнения являются редкостью, тогда как смертельных случаев остеохондропатии на сегодняшний день не зафиксировано.
Остеохондропатии стопы
В основе заболеваний лежит асептический некроз участков губчатой кости, находящихся в условиях наибольшей механической нагрузки. Характерным является поражение эпифизов или апофизов трубчатых костей, а также тел некоторых мелких губчатых костей стопы и кисти. Остеохондропатии относят к болезням детского и юношеского возраста, взрослые болеют редко. У большинства больных процесс протекает доброкачественно, мало отражается на общем состоянии и функции суставов. Часто наблюдается самоизлечение, когда лишь деформирующие артрозы являются свидетельством перенесенного в прошлом заболевания.
Этиопатогенез заболевания до конца не выяснен. Считают, что остеохондропатии являются результатом местных сосудистых расстройств, происходящих под действием различных факторов — врожденного характера, обменного, инфекционного, травматического и др. В развитии заболевания различают пять стадий: 1) асептический некроз; 2) импрессионный перелом и фрагментация; 3) рассасывание некротизированной костной ткани; 4) репарации (остеосклероз); 5) воспаление, а при отсутствии лечения — развитие деформирующего остеоартроза.
Типичные места локализации болезни на стопе: ладьевидная кость (болезнь Келера I, синдром Мюллера—Вейсса), головки плюсневых костей (болезнь Келера II), сесамовидная кость I пальца (болезнь Ренандера—Мюллера), бугристость V плюсневой кости, блок таранной кости, бугор пяточной кости (болезнь Гаглунда—Шинца).
Остеохондропатии ладьевидной кости (болезнь Келера I)
Заболевание встречается в основном у мальчиков в возрасте 3—10 лет, иногда старше. Наблюдается как одностороннее, так и двустороннее (чаще всего) поражение ладьевидной кости. У взрослых поражение ладьевидной кости выделено в самостоятельную нозологическую форму асептического некроза, которая получила название синдрома (болезни) Мюллера— Вейсса. Имеются различия в патогенезе заболевания у детей и взрослых.
Асептический некроз у детей объясняется нарушением процесса окостенения ладьевидной кости, что находит подтверждение на рентгенограммах: отмечается увеличение плотности, сплющивания ядра окостенения, которое состоит из нескольких фрагментов. В норме количество ядер окостенения ладьевидной кости не должно быть больше двух. Другой характерный признак заболевания — видимое на рентгенограммах увеличение межкостного пространства, отделяющего ладьевидную кость от таранной и клиновидной. Разрешение пространства вокруг ладьевидной кости объясняется уменьшением ее размеров в переднезаднем направлении.
Причиной асептического некроза ладьевидной кости у взрослых обычно являются травма стопы, реже другие причины (последствия перегрузок стопы у спортсменов, лиц физического труда и др.). В этом случае асептический некроз поражает не ядра окостенения, а сформированную уже кость. Поражение ладьевидной кости часто сочетается с плоскостопием, деформацией стопы и пальцев. Заболевание следует дифференцировать от перелома кости, изолированного туберкулезного поражения, воспалительного процесса.
Независимо от причины заболевания клинические проявления поражения асептическим некрозом кости одни и те же: имеется строго локальная болезненность при надавливании в области данной кости и при ходьбе; наблюдается хромота, ограничение движений в суставах стопы.
Лечение следующее
У детей ограничиваются разгрузкой стопы и соблюдением покоя (ношение ортопедической обуви, по показаниям наложение гипсового «сапожка»).
Для купирования болевого синдрома применяют тепловые процедуры, массаж. Восстановление структуры кости происходит в течение 1,5—2 лет. У взрослых этих мероприятий может быть недостаточно для выздоровления. В таких случаях показано выполнение артродеза в таранно-ладьевидном суставе.
Остеохондропатия головок плюсневых костей (болезнь Келера II)
По данным литературы, асептический некроз головок плюсневых костей составляет 0,22 % от всех ортопедических заболеваний. Это одна из наиболее частых локализаций остеохондропатии. Встречается в возрасте 10—20 лет преимущественно у женщин.
Кроме типичной локализации болезни Келера II в головках II и III плюсневых костей, иногда встречаются атипичные формы поражения (множественные, двусторонние поражения головки IV, I, V плюсневых костей). Особенностью множественного поражения головок плюсневых костей является наличие у таких больных статических деформаций стопы: продольного и поперечного плоскостопия, плосковальгусной деформации стопы, вальгусной деформации I пальца. У многих больных отмечаются также признаки диспластического развития.
Клинически определяются припухлость и болезненность в области пораженных процессом головок плюсневых костей, движения в плюснефаланговых суставах ограничены. Рентгенологическая картина зависит от стадии процесса. Деструктивные изменения приводят к перестройке костной ткани, ее фрагментации, уплощению и деформации головок. В конечной фазе заболевания определяют признаки деформирующего артроза с типичными костными разрастаниями в области головки и меньшими изменениями в области основания фаланги.
У многих больных клинически и рентгенологически процесс заканчивается полным выздоровлением. Переход остеохондропатии в деформирующий артроз вовсе не обязателен, если исключить многократные травмы стопы. Благоприятный исход имеет место в тех случаях, когда первичный некроз не осложняется переломом. Избежать этого удается не всегда.
Односторонние поражения головок плюсневых костей часто приводят к чрезмерной нагрузке на другую стопу, что иногда становится причиной патологической перестройки плюсневых костей (болезнь Дейчлендера). Такие больные узнают о перенесенной ими когда-то болезни Келера II много лет спустя при рентгенологическом обследовании по поводу болей в стопе, обусловленных развитием болезни Дейчлендера.
Лечение асептического некроза головок плюсневых костей консервативное: покой конечности на 2—2,5 нед, ванны, массаж, лечебная гимнастика, физиотерапевтическое лечение. При ходьбе рекомендуется пользоваться рациональной обувью, в которую необходимо вкладывать ортопедические стельки, обеспечивающие поддержку продольного и поперечного сводов. При безуспешности консервативного лечения показана операция — удаление костных разрастаний с деформированной артрозом головки и придание ей сферической формы.
Иногда возникает необходимость в экономной резекции суставного конца проксимальной фаланги. Никогда не следует резецировать головку плюсневой кости — это утрата важной опоры и начало краха поперечного свода <�Куслик М.И., I960].
Остеохондропатия сесамовидной кости первого плюснефалангового сустава (болезнь Ренандера—Мюллера)
Заболевание встречается в основном у женщин в возрасте 15—30 лет. Клинически характеризуется болями различной интенсивности под головкой I плюсневой кости, которые усиливаются при ходьбе, особенно при разгибании I пальца. Рентгенологически отмечается изменение структуры сесамовидной кости, иногда ее фрагментация. В дифференциально-диагностическом отношении необходимо учитывать перелом этой кости, артроз. Лечение заболевания консервативное (покой 2—2,5 нед, тепловые процедуры, супинаторы, ортопедическая обувь, физиолечение). При безуспешности консервативного лечения показано удаление сесамовидной кости.
Остеохондропатия бугристости V плюсневой кости
Не все авторы признают существование остеохондропатии апофиза V плюсневой кости. Заболевание отождествляют с задержкой оссификации его, исходящей из нескольких добавочных точек окостенения.
Сходная рентгенологическая картина может наблюдаться при несросшемся переломе бугристости, персистирующем апофизе, добавочной кости Везалия.
Заболевание встречается в детском и подростковом возрасте при значительной нагрузке на стопу. Клинически отмечается утолщение бугристости V плюсневой кости, болезненность ее при пальпации, умеренный отек мягких тканей. Больные ходят прихрамывая, нагружая внутренний отдел стопы. Рентгенологическая картина характеризуется нарушением структуры в ядре окостенения и фрагментированием апофиза, появлением в нем участков уплотнения. В.П.Селиванов и Г.Н.Ишимов (1973) описали характерный для данного заболевания рентгенологический симптом, нашедший подтверждение в наших наблюдениях. В отличие от нормального варианта оссификации из нескольких добавочных точек окостенения, при котором они располагаются в одной плоскости по оси плюсневой кости, фрагменты апофиза при остеохондропатии бугрстости V плюсневой кости располагаются в двух плоскостях. Симптом «двухплоскостного расположения фрагментов» имеет абсолютное для диагностики значение лишь при наличии клинических проявлений заболевания. Известно, что при любом варианте нормальная оссификация протекает безболезненно.
Хорошие результаты достигаются с помощью консервативных методов лечения (разгрузка стопы на 3—4 нед, массаж, микроволновая терапия, электрофорез кальция). Болевой синдром купируется даже при отсутствии синостоза апофиза.
Рассекающий остеохондроз таранной кости
Относится к редко встречающимся поражениям таранной кости. Большинство авторов связывают возникновение заболевания с травмой голеностопного сустава. Процесс локализуется в области блока таранной кости и носит характер асептического воспаления. При рентгенологическом исследовании находят очаг деструкции с фестончатыми контурами и ячеистой структурой, отграниченный от неизмененной кости зоной склероза.
Кроме того, наблюдается истончение и выпячивание замыкательной пластинки над очагом деструкции. При лабораторных исследованиях отклонений от нормы не выявляется. Заболевание может протекать по типу двустороннего поражения.
При выборе метода лечения рассекающего остеохондроза учитывают выраженность болезненных симптомов. В случае, если заболевание протекает с незначительным болевым синдромом и длительным латентным периодом, хорошие результаты могут быть достигнуты консервативными методами (физиотерапевтические процедуры, разгрузка конечности). При наличии мучительных болей и рентгенологической картины выраженной деструкции костной ткани показана операция типа краевой резекции, позволяющая предупредить развитие деформирующего артроза голеностопного сустава.
Остеохондропатия бугра пяточной кости (болезнь Гаглунда—Шинца)
Эту локализацию асептического некроза признают не все авторы. Боли в области бугра пяточной кости у детей в возрасте 7—14 лет, когда обычно происходит поражение кости асептическим некрозом, некоторые врачи трактуют как проявления периостита или бурсита.
Важным дифференциально-диагностическим признаком заболевания, позволяющим отвергнуть острые воспалительные процессы, туберкулез и злокачественные опухоли, является появление болей в пяточной кости при ее нагрузке и пальпации и отсутствие их в покое.
Выявлены следующие особенности заболевания, которые могут помочь в установлении правильного диагноза: боль в пятке появляется при вертикальном положении больного сразу или спустя несколько минут после опоры на бугор пяточной кости, ходьба с опорой на пяточную кость из-за нестерпимого характера болей становится невозможной. Больные вынуждены ходить, нагружая передний и средний отделы стопы, используя при этом трость или костыли. У большинства больных на подошвенной поверхности пяточной кости определяются атрофия кожи, умеренный отек мягких тканей, повышенная тактильная чувствительность, гиперестезия кожи.
Нередко имеет место атрофия мышц голени. При рентгенологическом исследовании чаще всего находят поражение апофиза пяточной кости в виде разрыхления его костной структуры, а также разрыхления коркового вещества под апофизом. Указанные признаки не являются абсолютными свидетельствами остеохондропатии, поскольку могут иметь место при периостите. Только наличие секвестроподобных теней, смещенных в сторону, является убедительным доказательством. В остальном сложная рентгенологическая картина может отражать вариабельность бугра: различное количество ядер окостенения, разнообразие их формы и темпов окостенения.
Консервативные методы при данной патологии не всегда эффективны. Однако лечение нужно начинать с них: применяют длительную разгрузку области пяток при ходьбе с помощью гипсовых туторов с разгрузочными стременами, спиртоновокаиновые обкалывания мягких тканей в области пяток, физиотерапевтические процедуры (микроволновая терапия, электрофорез новокаина с анальгином). Лекарственные препараты — бруфен, пирогенал, витамины В12 и В6. При безуспешности консервативного лечения показана невротомия большеберцового и подкожного нервов с отходящими к пятке ветвями [Швец Р.Л., 1986]. Это избавляет больных от мучительных болей и позволяет им без опасений нагружать при ходьбе бугры пяточных костей. Операция приводит к потере в пяточной области не только болевой, но и к исчезновению кожной чувствительности.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Что такое остеохондропатия пяточной кости и как ее лечить?
Остеохондропатия пяточной кости – заболевание, представляющее собой дегенеративно-некротические изменения в эпифизах (концевой отдел трубчатой кости) и апофизах (добавочная точка окостенения в месте прикреплениям крупных мышц), губчатых отделах костей. Чаще всего встречаются остеохондропатии коленного сустава, головки бёдра, головок плюсневых костей. Остеохондропатия пяточной кости у детей и подростков встречается чаще, чем у пациентов старшего возраста.
Синдром Хаглунда – главная причина нарушения двигательной активности и болезненности в задней части пяточного сочленения.
Историческая справка
В 1983 году впервые описаны боли, возникающие в задней части пяточного сочленения. Описал недуг хирург Эдвард Альберт, который считается родоначальником термина «ахиллодиния». Но в своем труде он не выдвигал теории о причинах и механизме развития болезни.
Патрик Хаглунд в 1928 году впервые изложил свое видение, что болевой синдром в дистальной части ахиллова сочленения может быть спровоцирован действием ряда причин. По его теории, понятие «ахиллодиния» является слишком обобщенным и не выделяет истинной перопричины болевого синдрома. Он предположил, что патологию провоцирует:
- Ахиллотендинит (воспалительный процесс в области ахиллова сухожилия),
- Ахиллобурсит (воспаление синовиальной сумки, окружающей сухожилие),
- Патология зоны эпифиза, отвечающей за рост пяточной кости у детей.
П. Хаглунда предположил, что фактором, провоцирующим развитие поверхностного бурсита, являлось ношение неудобной или маленькой обуви, а глубокого –разовая или хроническая травматизация. Глубокий бурсит он предложил лечить оперативным путём.
В работах 1990-1991 годов сохранялась терминологическая путаница: помимо синдрома Хаглунда использовались термины «ахиллодиния», «ахиллобурсит».
В отечественной литературе для описания патологии в области пяточной кости использовались термины: «болезнь Хаглунда» (аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости) или болезнь «Хаглунда-Шинца» (апофиза пяточной кости).
Международная классификация
Остеохондропатия пяточной кости МКБ-10: класс болезни костно- мышечной системы и соединительной ткани (М00-М99). Хондропатии (М91-М94). Другие юношеские остеохондрозы (М92).Код заболевания юношеский остеохондроз предплюсны (М92.6).
Этиология
Причины возникновения остеохондропатии бугра пяточной кости недостаточно выяснены. Считается, что это – результат действия многих патогенных факторов:
- Сильная механическая нагрузка,
- Травмы,
- Нервно-трофические расстройства,
- Нарушения местного кровообращения при механических повреждениях сосудов, тромбозов или длительного спазма.
Симптоматика
Симптомы хондропатии пяточной кости зависят от стадии недуга. Острый период болезни в отдельных случаях может протекать бессимптомно, и первые проявления появляются спустя несколько лет после начала заболевания. Они обусловлены вторичными изменениями в суставах и околосуставных тканях.
Остеохондропатия пятки развивается в большинстве случаев медленно и протекает хронически. Основные симптомы:
- Боли по задней поверхности пятки при ходьбе, при давлении обуви, иногда отек в этой области,
- Ограничение опоры на пятку, перенос нагрузки на передние отделы стопы, вследствие чего возможна деформация пальцев, хромота,
- Атрофия мышц выражена умеренно, боли в покое проходят,
- Иногда повышается температура тела.
Стадии остеохондропатии
Деление болезни на стадии по клиническим проявлениям довольно условно. Одновременно могут наблюдаться изменения, соответствующие двум или трём фазам течения заболевания.
Первая – стадия асептического некроза костного губчатого вещества в результате сосудистых расстройств.
Вторая – стадия ложного склероза, вызвана сдавливанием некротизированных костных балок (перекладин), под влиянием динамических и статических нагрузок.
Третья – стадия фрагментации, характеризуется внедрением хрящевых разрастаний в губчатую костную ткань. Наибольшее количество обращений происходит именно в это время.
Четвёртая – репарации, отличается интенсивными восстановительными процессами губчатого костного вещества.
Пятая – стадия восстановления с остаточными явлениями деформации.
Диагностика
Решающее значение в диагностике хондропатии принадлежит рентгенографии:
- При первой стадии на снимке выраженных изменений нет,
- Вторая стадия характеризуется появлением на фото в месте поражения гомогенных бесструктурных затемнений, поверхность теряет свою гладкость,
- Третья стадия – секвестроподобная картина, структура кости не даёт четкого гомогенного вида. Поражённый участок состоит из костных остатков и ещё больше уплощается,
- Четвёртая стадия – секвестроподобные участки не видны, нет правильного структурного рисунка. В ряде случаев определяются округлые кистовидные просветления,
- Пятая – остаточные явления деформации.
Для ранней диагностики остеохондропатии пяточного бугра эффективным методом является компьютерная томография. С помощью этого исследования можно уточнить анатомические формы пяточной кости.
Ультразвуковое исследование обнаруживает увеличенную позади пяточную слизистую сумку.
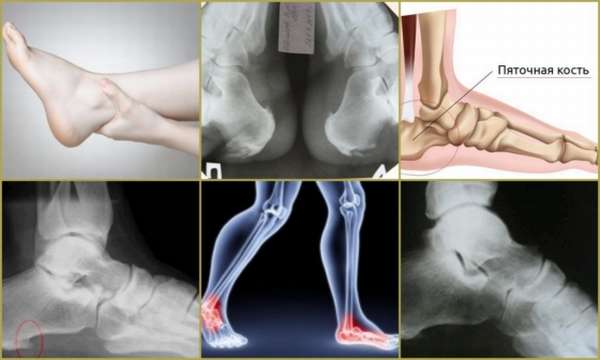
Электрофизиологическое исследование мышц, биомеханическое обследование больного выявляет снижение биоэлектрической активности мышечной ткани (в1,5 раза) в пораженной ноге, уменьшение статической опороспособности и коэффициента ритмичности ходьбы.
Лечение остеохондропатии
Консервативное лечение остеохондропатии пяточной кости у детей направлено на устранение возможных причин возникновения заболевания и предупреждения или сдерживания прогрессирования деформации кости. Маленьким пациентам назначается:
- Общеукрепляющее лечение,
- Витаминотерапия (витамины группы В, кальций),
- Полноценное питание,
- Физиотерапевтические процедуры,
- Разгрузку поражённого отдела путём ношения ортопедической обуви,
- Ортезирования стопы – изготовление и постоянное ношение индивидуальных стелек-супинаторов, которые позволяют привести все отделы стопы в правильное положение,
- Ограничение нагрузок, освобождение от занятий профессиональным спортом,
- Нестероидные противовоспалительные препараты.
Общая продолжительность консервативного лечения составляет 6 месяцев.
При отсутствии положительного результата такого лечения показана операция. Оперативное вмешательство заключается в краевой резекции бугристости Хаглунда и иссечением ретрокальканеальной сумки.
Даже адекватная резекция не всегда приводит к успешным результатам. Через год после операции возможно сохранение боли. Также отмечается долгий период реабилитации. До исчезновения всех симптомов обычно проходит от полугода до двух лет.
Лечение остеохондропатии пяточной кости народными средствами малоэффективно и может использоваться в качестве вспомогательной терапии в виде контрастных ванночек и аппликации из трав.
Физиотерапия
Физиотерапевтические методы лечения остеохондропатии применяют для:
- Улучшения кровоснабжения в конечности,
- Снижения болевого синдрома (СУФ-терапия средневолновое ультрафиолетовое облучение, в эритемных дозах), диадинамотерапия (применение импульсных токов),
- Ускорения регенерации в области поражения- ультразвуковая терапия (ультрафонофорез лекарственных средств), грязелечение,
- Уменьшения выраженности дистрофии костной ткани (гелиотерапия, талассотерапия, лечебный массаж, воздушные ванны,
- Восстановления нарушенных функций (электрофорез, радоновые и хлоридно-натриевые ванны).

Лечебная физкультура при остеохондропатии
Общую гимнастику для укрепления мышц живота, спины, верхних конечностей проводят на всех стадиях заболевания. На первые двух стадиях нагрузка заключается в сокращении мышц бёдра, ягодиц и активных движений в голеностопном суставе.
Если в течение 6 месяцев по результатам рентгенографического исследования структура кости остаётся неизменной, разрешают полную нагрузку на поражённую конечность.
Профилактика остеохондропатии включает в себя предупреждение заболеваний, снижающих устойчивость опорно-двигательного аппарата к внешним воздействиям –рахит, дистрофия, малокровие, правильную организацию спортивных занятий и ношении правильной обуви.
Остеохондропатии
Общие сведения
Остеохондропатия – это название группы заболеваний, для которых характерно развитие дегенеративно-некротического процесса в эпифизах и апофизах кости, теле позвонков, а также в губчатых отделах костей. Патологический процесс протекает стадийно и затрагивает наиболее нагружаемые участки скелета. Как правило, отмечается последовательная смена некроза, рассасывания или отторжения участков кости, которые были поражены, за чем следует восстановление структуры. Как следствие, происходит деформация кости той или иной степени.
Остеохондропатии могут локализоваться в разных участках скелета: возможно поражение практически любой кости.
Как свидетельствует медицинская статистика, примерно 1% всех ортопедических болезней занимают именно остеохондропатии. Чаще всего диагностируется остеохондропатия у детей и подростков. Но некоторые формы этого заболевания развиваются и у людей старшего возраста.
О причинах развития этой патологии и вариантах ее лечения пойдет речь в этой статье.
Патогенез
На сегодня патогенез некоторых форм болезни остается выясненным недостаточно. Ученые выдвигали многочисленные теории по поводу механизма развития заболевания и его причин. В настоящее время развитие заболевания объясняется результатом воздействия целого ряда патологических факторов. В их число входят полученные микротравмы, нарушение обменных процессов, нарушения функций нервной и сердечно-сосудистой системы, слишком сильная механическая нагрузка и др. В патогенезе асептического некроза имеет значение нарушение местного кровообращения из-за механических повреждений сосудов, эмболий, тромбозов и др.
В процессе развития болезни происходит дистрофически-некротический процесс, который условно подразделяют на пять стадий. На первой стадии в результате нарушения кровообращения участка эпифиза или апофиза происходит его некроз. На второй стадии при самой малейшей нагрузке происходит вторичный импрессионный перелом. На третьей стадии отмечается фрагментация вследствие рассасывания некоторых участков губчатого вещества кости, подвергшегося некрозу. На четвертой стадии происходит репарация вследствие того, что соединительная ткань разрастается. Пятая стадия — консолидации – развивается как следствие оссификации. При этом эпифиз деформируется или полностью восстанавливается при условии своевременной и правильной терапии.
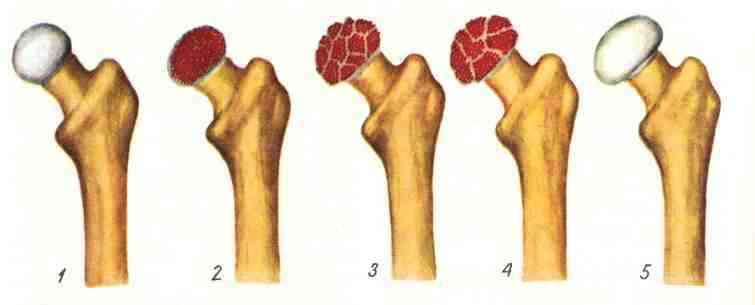
Классификация
Остеохондропатии подразделяют на такие группы:
- Остеохондропатии эпифизов трубчатых костей – в эту группу входит поражение пястных, плечевой костей, головки бедренной кости, фаланг пальцев кисти, головки плюсневой кости (на стопе).
- Остеохондропатии коротких губчатых костей – к этой группе относится поражение полулунной и ладьевидной кости стопы и кисти, тел позвонков.
- Остеохондропатии апофизов (апофозиты) — тазовых костей, позвонков, коленной чашечки, пяточной кости, пятой плюсневой кости на стопе.
- Частичные клиновидные некрозы суставных концов костей (состояние также называют рассекающий остеохондроз) — в эту группу входят поражения головки плечевой кости, тела таранной кости (на стопе), отдаленного эпифиза плечевой кости.
Существуют и другие классификации этой патологии. Выделяют следующие разновидности остеохондропатии в зависимости от того, где локализуется патологический процесс:
- Болезнь Осгуда-Шляттера – поражается бугристость большеберцовой кости. Заболевание чаще всего диагностируется у подростков, когда те активно растут и занимаются спортом с существенными нагрузками на ноги. После прохождения всех стадий заболевания под коленом могут сформироваться специфические шишки.
- Болезнь Пертеса (Легга-Кальве-Пертеса) – для этого недуга характерна хондропатия головки бедренной кости. Чаще всего болезнь развивается у мальчиков-подростков. Впоследствии оно может спровоцировать артроз тазобедренного сустава.
- Остеохондропатия костей стопы (болезнь Келлера) – поражается ладьевидная кость или головки плюсневых костей. Болезнь приводит к боли при ходьбе, хромоте, отеку стопы, увеличению головок плюсневых костей.
- Остеохондропатия пяточной кости (пяточный апофизит) – повреждается бугристость пяточной кости в том месте, где прикрепляется ахиллово сухожилие. Преимущественно диагностируется у девочек-подростков, может развиваться у детей. Апофизит пяточной кости у ребенка приводит к образованию отека, боли, усиливающейся во время ходьбы. Впоследствии в месте поражения образуется пяточная шпора.
- Хондропатия коленного сустава – происходит патологический дегенеративно-дистрофический процесс в надколенной чашечке, при котором повреждается хрящевая ткань. В итоге нарушается двигательная активность, болит колено. Чаще всего поражение надколенника происходит у подростков – мальчиков и девочек. Со временем остеохондропатия коленного сустава может привести к развитию артроза коленного сустава.
- Остеохондропатия позвоночника (болезнь Шейермана-Мау) – как правило, развивается у детей, когда те интенсивно растут. Для поражения позвоночника такого рода характерно усиление грудного кифоза, который развивается вследствие деформации тел позвонков из-за хондропатии замыкательных пластинок позвонков. Ребенок сутулится, у него развивается боль в спине, а позже вследствие этой патологии может нарушаться работа внутренних органов.
- Болезнь Кинбека — развивается хондропатия полулунной кости кисти, которая возникает вследствие постоянного травмирования кисти. При такой форме болезни боль усиливается при нагрузках. Впоследствии может развиваться атрофия мышц предплечья.
Причины
До сих пор причины проявления остеохондропатии точно не изучены. Но выделяется ряд факторов, непосредственно влияющих на развитие этой болезни:
- Наследственная расположенность – врожденные особенности тканей.
- Гормональные нарушения, в частности патология функции эндокринных желез.
- Травмирование – чрезмерные нагрузки, связанные с усиленным сокращением мышц, а также травмы. Вследствие этого происходит прогрессирующее сдавливание, а далее — сужение мелких сосудов губчатых костей.
- Нарушение обменных процессов, а также усвояемости витаминов, минералов (кальция и др.).
- Инфекции.
В целом, говоря о причинах остеохондропатии, исследователи определяют основным воздействующим фактором острую или хроническую травму, сочетающуюся с нарушением кровотока.
Симптомы
Как правило, остеохондропатия протекает длительно – до 2-3 лет.
- На первой фазе (некроз) течение болезни часто бессимптомное. Но иногда больной начинает периодически отмечать болевые ощущения. Он жалуется на быструю утомляемость. Может незначительно нарушаться функция сустава, если поражаются нижние конечности; наблюдается хромота.
- На второй фазе (компрессия) происходит перелом посредством сдавливания. Боль усиливается, и человек вынужден щадить пораженную конечность. К окончанию фазы боль может утихнуть, но функция пораженной конечности не восстанавливается.
- На третьей фазе происходит восстановление кости или развивается деформирующий артроз, вследствие чего внутри сустава разрастается соединительная ткань, нарушаются его функции. В таком случае снова начинает беспокоить постоянная боль.
Если асептический некроз развивается у детей в период активного роста, может произойти преждевременное закрытие зоны роста кости. Вследствие этого она прекращает расти.
Проявления заболевания зависят и от его разновидности.
- При остеохондропатии пяточной кости (болезни Хаглунда-Шинца) развивается боль в бугре пяточной кости. Боль, которая проявляется остро или постепенно нарастает, в основном отмечается после физических нагрузок. Над пяточным бугром, где прикрепляется ахиллово сухожилие, можно заметить припухлость. При такой патологии больной ходит, перемещая нагрузку на носок, при этом прыгать или заниматься спортом он не может.
- Если заболевание поражает позвоночник (болезнь Шейермана-Мау), то на первой ее стадии позвоночник искривляется в верхнем отделе (увеличенный грудной кифоз). На второй стадии больной ощущает боли в спине, которые больше всего беспокоят при ходьбе и в позе сидя. Для этого периода также характерна быстрая утомляемость и слабость мышц спины. Грудной кифоз при этом становится более выраженным. Для третей стадии характерно полное слияние апофизов с позвонками. Позже на фоне заболевания развивается остеохондроз, болевой синдром нарастает.
- При поражении бедренной кости (болезнь Легга-Кальве-Пертеса) изначально выраженных симптомов не отмечается. По мере развития заболевания начинают беспокоить боли в тазобедренном суставе, которые отдают в колено. В основном они наблюдаются после нагрузки, а когда ребенок отдохнет, боль проходит. Когда болезнь прогрессирует, отмечается ограничение движений тазобедренного сустава. Постепенно атрофируются мышцы, и больное бедро худеет.
- Остеохондропатия бугристости большеберцовой кости часто отмечается у подростков, которые профессионально занимаются танцами, спортом. Поражение бугристости большеберцовой кости (заболевание Шлаттера) приводит к появлению боли под надколенником. Появляется припухлость. В связи с этим больному сложно заниматься спортом, танцевать. Болевые ощущения усиливаются, когда напрягается четырехглавая бедренная мышца (во время приседания, ходьбы по лестнице и т. п.).
Анализы и диагностика
 При подозрении на развитие остеохондропатии основным методом исследования является рентгенологическая диагностика. Однако на первой стадии – при некрозе – на снимке врач может не увидеть патологии.
При подозрении на развитие остеохондропатии основным методом исследования является рентгенологическая диагностика. Однако на первой стадии – при некрозе – на снимке врач может не увидеть патологии.
Если болезнь диагностирована, рентгенография проводится с определенной периодичностью – для отслеживания динамики процесса. Рентген проводят с интервалом от одного месяца до одного года, в зависимости от стадии.
Кроме рентгенографии при необходимости применяют и другие методы исследования:
- Ультразвуковое исследование – проводят для того, чтобы оценить состояние мягких тканей коленного сочленения.
- МРТ – позволяет определить очаги патологии в начальной стадии.
- Артроскопия – позволяет определить, в каком состоянии на данный момент пребывает коленное сочленение.
- Сцинтиграфия – лучевая диагностика, позволяющая определить болезнь на разных этапах.
Также назначаются лабораторные анализы – общий и биохимический анализы крови, гормональные исследования.
Полученные данные дают возможность специалисту определить тактику лечения.
Лечение остеохондропатии
Остеохондропатия – это заболевание, при котором могут применяться две тактики лечения: консервативное и оперативное. Консервативное лечение остеохондропатии пяточной кости у детей, а также других разновидностей болезни подразумевает обеспечение в остром периоде состояния покоя конечности, которая была поражена, а также прием препаратов, назначенных врачом.
Остеохондропатия ладьевидной кости стопы
Заболевание, при котором происходит некротическое поражение ладьевидной кости стопы называют болезнью Келлера. Остеохондропатия – это постепенное разрушение костной ткани, под воздействием различных негативных факторов. Сегодня мы рассмотрим, что такое остеохондропатия ладьевидной кости стопы. В медицине можно также встретить название Болезнь Келлера.
- Причины остеохондропатии
- Остеохондропатия основания 5 плюсневой кости стопы
- Остеохондропатия стопы у детей
- Диагностика заболевания
- Лечение остеохондропатии ладьевидной кости
- Профилактика и прогноз

Болезнь Келлера связана с нарушением питание ладьевидной кости стопы, а из-за недостатка кислорода, витаминов и минералов костная ткань начинает разрушаться, возникает асептический некроз.
Такая патология чревата серьезными осложнениями, и требует своевременного лечения под контролем грамотного специалиста. Поэтому при первых симптомах остеохондропатии нужно немедленно обратиться к ортопеду.
Причины остеохондропатии
Главная причина остеохондропатии плюсневой и ладьевидной кости стопы – это нарушение кровообращения костной ткани. Возникнуть такое состояние может при воздействии следующих негативных факторов:
- Наследственная предрасположенность. Если у пациента в роду есть родственники с некрозом костной ткани в анамнезе, риск заболеть сильно увеличивается.
- Повышенные нагрузки на стопу. Если человек постоянно находится на ногах, носит тяжести и занимается профессионально спортом, он рискует заболеть.
- Частые травмы стопы могут стать причиной патологии. Из-за постоянных нарушений целостности костной ткани она может менять свою структуру, истончаться и разрушаться.
- Ношений тесно и неудобной обуви, туфель на каблуках становится причиной плохого кровообращения в стопах.
- Остеохондропатия стопы может быть спровоцирована плоскостопием и врожденными деформациями.
- Спровоцировать болезнь могут и эндокринные нарушения, например сахарный диабет.

Остеохондропатия основания 5 плюсневой кости стопы
Нередко остеохондропатия стопы поражает плюсневые кости. Заболевание чаще всего встречается в детском возрасте, оно связано с большими физическими нагрузками на стопы, поэтому более подвержены патологии дети, которые профессионально занимаются спортом.
Остеохондропатия головок плюсневых костей встречается чаще всего, это одно из самых распространенных ортопедических заболеваний, а называют его болезнью Келлера II. Остеохондропатия второй плюсневой кости стопы встречается чаще, чем пятой, а множественное поражение костей может быть связано с наличием плоскостопия у пациента.
Асептический некроз плюсневых костей успешно лечится в детском возрасте консервативными методами. Рекомендуется снизить нагрузку на стопы, использовать ортопедическую обувь, также пациентам назначают физиотерапию, диету и лечебную физкультуру. Комплексный подход к проблеме поможет быстро от нее избавиться.
Остеохондропатия стопы у детей
Заболевание может поражать одну или обе конечности, как правило, патология начинает развиваться на одной ноге, а затем вовлекается и другая. Болезнь Келлера I возникает у мальчиков до 7 лет, болезнь сопровождается болью на тыльной стороне стопы и отеком. В период течения болезни ребенок прихрамывает, бережет больную ногу, а через год кость начинает восстанавливаться и неприятные ощущения пропадают.
Болезнь Келлера II возникает в основном у девочек в подростковом возрасте. Начинается заболевание бессимптомно, часто поражаются обе конечности. Боль может возникать при усиленной нагрузке на передней части стопы, а с течением времени болевые ощущения беспокоят даже во время отдыха.
Обычно наблюдается отек в месте разрушения костной ткани, пациент не может ходить в обуви на плоской подошве и босяком из-за выраженных болевых ощущений. Длительность заболевания составляет 2 года, после чего боль проходит и костная ткань восстанавливается. Но если произошло поражение сочленения, то боль снова возникает в скором времени.

Остеохондропатия ладьевидной кости стопы у детей проходит в 3 фазы:
- На первой фазе происходит некроз костной ткани, возникает повышенная утомляемость в пораженной области, ноющие боли при движении, заканчивается состояние компрессией пораженного участка.
- На второй фазе нарушается функция пораженного участка, усиливается боль, появляется хромота.
- На третий фазе костная ткань восстанавливается, и боль стихает, также возможно формирование деформированного артроза, в таком случае боли возникают с новой силой.
Диагностика заболевания
Диагностикой остеохондропатии у детей занимают врачи ортопеды, поэтому, если ребенок жалуется на боль в ноге, хромает, его нужно как можно скорее показать специалисту. Врач выслушает жалобы ребенка, проведет внешний осмотр, для подтверждения диагноза назначит пройти рентгенографию.
Часто заболевание обнаруживают случайным образом, так как проходит оно бессимптомно. Ребенку назначают пройти рентгенографию после травмы стопы, а на снимку врач обнаруживают признаки некроза.
Лечение остеохондропатии ладьевидной кости
Терапия остеохондропатии ладьевидной кости консервативная. В первую очередь пациенту назначают иммобилизацию конечности, независимо от того, случился ли перелом пораженной кости или нет. Не менее 4 недель больная нога будет находиться в гипсе, таким образом возможно остановить ее разрушение.

После снятия гипса также показано ограничение подвижности пораженной стопы. Ходить ребенку разрешают при помощи костылей или трости, также необходимо использовать специальную ортопедическую обувь или стельки, чтобы предупредить деформацию стопы и разрушение костной ткани. Стельки помогут унять боль, улучшить кровообращение и ускорить выздоровление.
Если перелом кости был обнаружен и вылечен несвоевременно, в области разлома формируется ложный сустав, который нарушает нормальную функцию стопы. Такая патология требует хирургического вмешательства.
В период лечения остеохондропатии показан прием медикаментов:
- Препараты для улучшения кровообращения;
- Обезболивающие средства;
- Витамины и кальций;
- После операции назначают антибиотики;
- При поражении сустава противовоспалительные средства.
В комплексном лечении используется и физиотерапия, которая направлена на улучшение кровообращения в тканях. Обычно назначают электрофорез с лекарствами, магнитотерапию, согревающие компрессы.
В тяжелых случаях, когда консервативное лечение не оказывает желаемого эффекта, назначают операцию. Хирург производит несколько дополнительных каналов в кости, в которых возникают кровеносные сосуды. Такой метод помогает нормализовать кровообращение и ускорить регенерацию костной ткани.
В период реабилитации назначают лечебную гимнастику. Очень важно выполнять упражнения аккуратно, не торопясь, чтобы не повредить кость. ЛФК поможет улучшить кровообращение, укрепить мышцы и предупредить их атрофию.
Профилактика и прогноз
При своевременном лечении остеохондропатии прогноз благоприятный. Благодаря терапии кровообращение в ноге нормализуется, и кость начинает быстро восстанавливаться. Если лечение не проводится, то через 2-3 года кость восстановится сама, но длительное течение остеохондропатии чревато поражением суставов. Таким образом, болезнь обычно осложняется деформирующим артрозом.
Предупредить развитие патологии можно, соблюдая следующие рекомендации:
- Если ребенок занимается спортом, необходимо следить, чтобы нагрузки соответствовали возрасту и физической подготовке ребенка. Слишком тяжелые тренировки в большинстве случаев приводят к серьезным патологиям опорно-двигательного аппарата.
- Ребенок должен хорошо питаться, сбалансировано, вкусно и полезно, но нельзя допускать ожирения, чтобы не создавать нагрузку на стопы.
- Если произошла травма стопы, лечить ее нужно обязательно под контролем специалиста, это поможет избежать осложнений.
- Необходимо регулярно показывать малыша ортопеду, чтобы вовремя выявить плоскостопие или другую деформацию стопы и вылечить заболевание.
При наличии патологий внутренних органов и различных систем организма нужно своевременно проходить лечение под контролем профильного врача.