Новообразования щитовидной железы злокачественной природы, согласно статистическим данным, диагностируются очень редко (около 2% от всех случаев онкологических недугов). В зависимости от гистологического строения, выделяется несколько видов образований. Так, самым распространенным признается папиллярный рак щитовидной железы. Данное заболевание встречается у людей различных возрастов и половой принадлежности. В этой статье максимально подробно представлены его основные причины, симптомы и методы лечения.
Описание заболевания
Рак щитовидной железы подразумевает под собой образование злокачественного характера, которое формируется из клеток самого органа. Патология считается относительно редкой. Ее пик, как правило, приходится на возраст 45-60 лет. На самом деле опухоль может появиться абсолютно в любом возрасте, в том числе и у маленьких детей.
Данное новообразование причисляется к категории неагрессивных опухолей. Оно может годами не метастазировать в другие органы и даже не увеличиваться в размерах. Однако это не повод игнорировать столь серьезную патологию. Современные диагностические методы позволяют определить наличие рака на самых ранних стадиях, соответственно, вовремя начать лечение.
Типы недуга
В современной медицине выделяется четыре типа заболевания:
- Апластический рак (не более 10% среди всех опухолей железы злокачественной природы). Эта форма диагностируется преимущественно у пожилых дам. Новообразование характеризуется быстрым ростом и, как правило, хорошо заметно на шее.
- Медуллярный рак.
- Папиллярный рак щитовидной железы — самый распространенный вид злокачественных опухолей данного органа. У представительниц прекрасного пола эта форма подтверждается намного чаще по сравнению с мужчинами.
- Фолликулярный рак. Данное заболевание отличается своей агрессивностью, имеет тенденцию метастазировать.
Чем отличается папиллярный рак щитовидной железы?
Такого рода патология считается самым часто встречаемым видом онкологических заболеваний именно щитовидной железы. Как правило, она встречается у взрослых.
Патология проявляется как кистозное неравномерное образование, развивающееся из здоровой ткани железы. При опухолях небольших размеров метастазы развиваются приблизительно в 50% случаев. По словам специалистов, данный вид рака отлично поддается лечению. Период выживаемости в 10 лет составляет около 90%.
Чаще всего опухоль имеет в своем составе и фолликулярные, и папиллярные элементы. Иногда в новообразовании можно обнаружить так называемые псаммозные тельца, которые отлично видны на рентгеновском снимке и часто выступают в роли диагностического признака недуга.
Причины заболевания
Сегодня, к сожалению, точная причина формирования данной патологии остается неизвестной. Однако специалисты предполагают, что мутация клеток непосредственно на генетическом уровне может привести к развитию рака. Различного рода генетические аномалии заставляют их видоизменяться. Они начинают активно расти и размножаться. С течением времени клеток становится так много, что они последовательно образуют опухоль. Теперь у них есть возможность не только делиться, но также атаковать имеющиеся здоровые ткани. Предполагается, что процесс мутации может быть запущен вследствие недостатка в организме йода, плохой экологии. Таким образом и развивается папиллярный рак щитовидной железы.
Метастазы опухоли, как правило, проникают в лимфоузлы и не инкапсулируются в течение длительного промежутка времени. Тенденция к постепенному прорастанию в окружающие ткани относительно невысока. Если железу удалить своевременно, формирования метастазов можно избежать.

Факторы риска
Несмотря на тот факт, что причины заболевания до конца не были выявлены, специалисты выделяют ряд факторов, провоцирующих формирование патологии.
- Рак щитовидной железы в анамнезе.
- Постоянное воздействие радиационного излучения.
- Облучение тела, которое назначается перед пересадкой костного мозга.
- Половая принадлежность (папиллярный рак щитовидной железы преимущественно диагностируется у женщин).
Клинические проявления
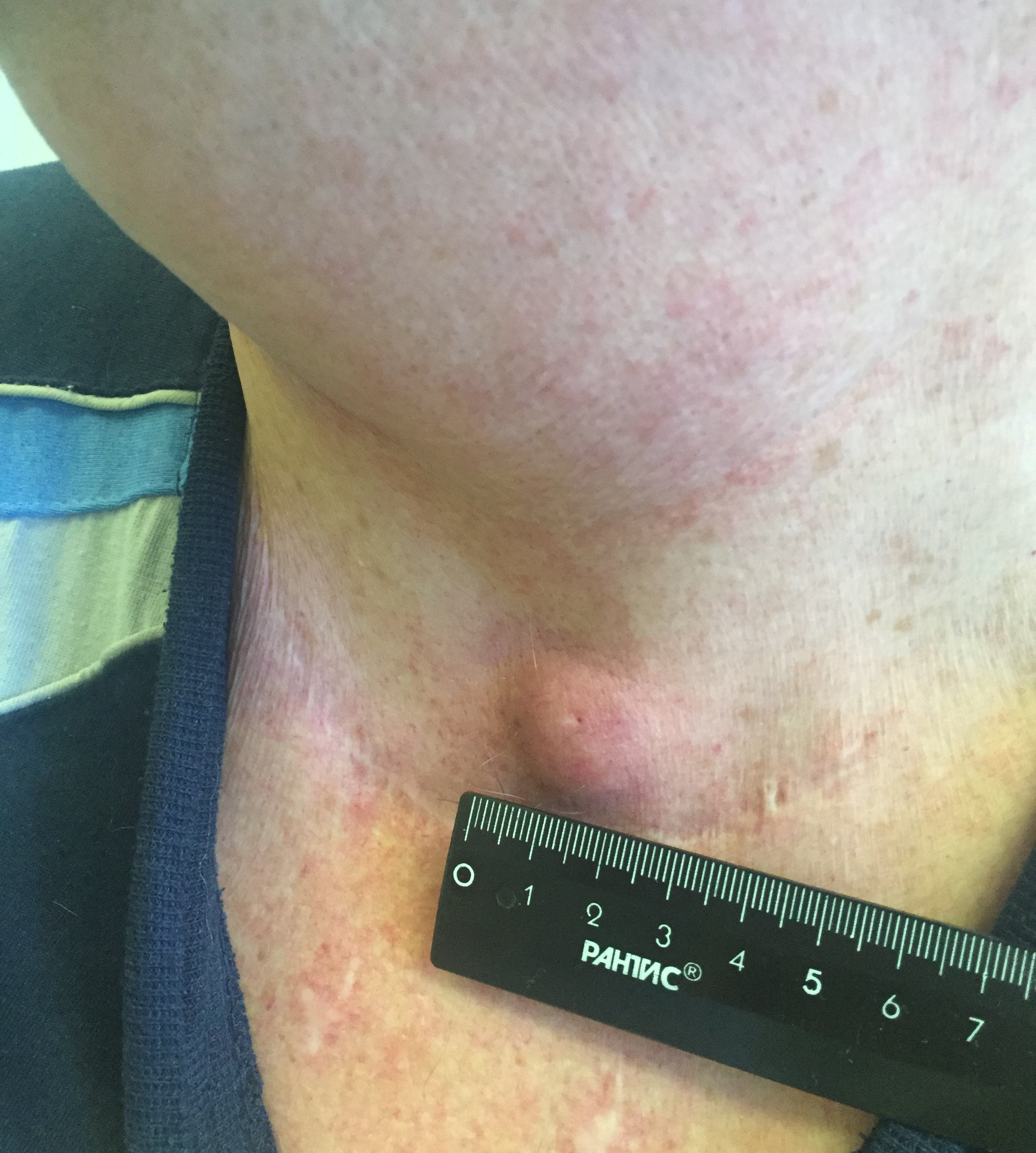
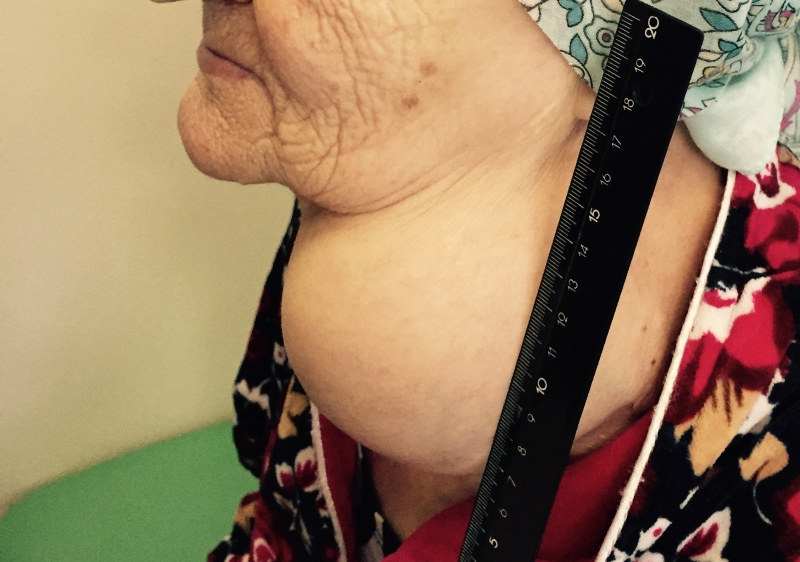
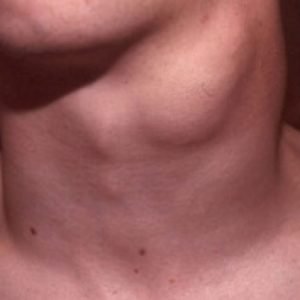
Заболевание характеризуется медленным развитием. Папиллярный рак щитовидной железы на начальных этапах своего формирования практически не имеет симптомов. Первым явным признаком является небольшое уплотнение в передней части шеи. Это может быть как одиночная опухоль достаточно плотной консистенции, так и множественные образования. Их размеры, как правило, варьируются всего от пары миллиметров и до 5 см. Такого рода новообразование в медицине именуется тиреоидным узлом. Несмотря на отсутствие боли или дискомфорта, очень важно уже сейчас обратиться за помощью к врачу. Только квалифицированный специалист после ряда анализов может подтвердить такой диагноз, как папиллярный рак щитовидной железы.
Симптомы заболевания у всех пациентов могут несколько варьироваться. Ниже перечислим самые лишь распространенные:
- Болезненные ощущения в горле.
- Хриплый голос.
- Затрудненное дыхание и глотание.
В большинстве случаев все вышеперечисленные признаки не указывают на серьезные проблемы с организмом. Однако если они не проходят в течение двух недель, следует нанести визит врачу.
Диагностика
Для подтверждения диагноза врач назначает следующие процедуры:
- Тонкоигольная аспирационная биопсия. Данная процедура необходима для определения того, является ли тиреоидный узел злокачественным. Во время нее специалист вводит тонкую полую иглу в сам узел и производит забор клеток. В некоторых случаях забор материала производится сразу из нескольких участков пораженной области. Затем клетки изучают под микроскопом.
- Медицинская визуализация (УЗИ, компьютерная томография).
- Анализ крови. Данное исследование не позволяет диагностировать рак железы, но способствует определению уровня тиреоидных гормонов.
Все вышеперечисленные диагностические процедуры помогают врачу подтвердить наличие такого заболевания, как папиллярный рак щитовидной железы.
Стадии
После того как диагноз будет окончательно подтвержден, врачу необходимо определить непосредственно стадию рака.
- Пациенты до 45 лет:
- Стадия I. Опухоль не отличается точными параметрами.
- Стадия II. Размеры образования могут варьироваться, однако рак распространяется на иные части тела, в том числе кости и легкие.
- Пациенты старше 45 лет:
- Стадия I. Размер патологии не превышает 2 см, локализуется исключительно в железе.
- Стадия II. Параметры опухоли варьируются от 2 до приблизительно 4 см.
- Стадия III. Новообразование любого размера, может распространяться на близлежащие ткани и лимфоузлы.
- Стадия IV. Патология затрагивает лимфоузлы и иные органы.
Лечение
Сегодня специалисты предлагают несколько вариантов терапии такого заболевания, как папиллярный рак щитовидной железы. Лечение подбирается исключительно врачом в зависимости от конкретной стадии рака, его продолжительности, наличия осложнений. Ниже рассмотрим каждый вариант более подробно.
- В качестве хирургического решения, как правило, предлагается тиреоидэктомия. Исходя из степени поражения, во время процедуры патологическая ткань удаляется или полностью, или частично. Заметим, что первый вариант используется чаще, так как подразумевает под собой практически 100% гарантию удаления новообразования. Реабилитация после процедуры не занимает много времени. Как правило, пациента выписывают уже через сутки.
- Иногда тиреоидэктомия не позволяет полностью побороть папиллярный рак щитовидной железы. Терапия радиоактивным йодом — еще один вариант лечения. Как правило, к такому методу прибегают в течение одного-двух месяцев после оперативного вмешательства. Основная задача лечения состоит в уничтожении оставшихся раковых клеток. Терапия радиоактивным йодом считается безопасной процедурой. Йод абсорбируется тиреоидными клетками, поэтому другие ткани не подвергаются его воздействию. Его принимают в форме таблеток, как следствие, госпитализация не требуется. Чаще всего одной дозы бывает достаточно, чтобы уничтожить все патогенные клетки.
- После оперативного вмешательства и радиойодотерапии назначается заместительная терапия с использованием синтетического аналога гормона для восполнения его запасов.
Прогноз
Главным осложнением данного заболевания считается возобновление роста новообразования даже после успешной терапии.
Пациенты с I и II стадией в 85% случаев достигают ремиссии уже после первичного курса терапии. Пятилетняя выживаемость для больных с первой стадией составляет около 80%, со второй, соответственно, 55%. У пациентов с III и IV стадиями эти параметры варьируются от 15 и приблизительно до 35%.
Не следует пугаться и раньше времени ставить себе приговор, услышав диагноз «папиллярный рак щитовидной железы». Прогноз в целом относительно благоприятный. Чтобы предотвратить рецидив, врачи советуют ежегодно проходить обследования, в том числе и после окончания терапии.
Профилактика
Исходя из того, что точные факторы развития заболевания остаются малоизученными, специалисты не могут назвать гарантированные способы его предотвращения. Однако в некоторой степени можно снизить риск развития недуга.
Для тех, кто не входит в группу риска по развитию рака железы, существует один действенный способ его предупредить — уменьшить воздействие радиационного излучения на организм, особенно в детском возрасте. Без необходимости не рекомендуется ребенку назначать рентгенологическое исследование.
Ученые выявили несколько мутаций на генном уровне, которые значительно повышают риск развития онкологии данного типа. Пациентам, входящим в группу риска, можно было бы удалять железу, даже если первичные клинические симптомы еще не появились. Однако современная медицина не может предложить эффективный генетический анализ для определения риска развития недуга.
Заключение
В данной статье мы подробно рассмотрели такое заболевание, как папиллярный рак щитовидной железы. Симптомы, причины, лечение его — все это было описаны выше. Ни в коем случае не следует бояться данного заболевания. Современные методики позволяют купировать формирование опухоли.
Рак щитовидной железы
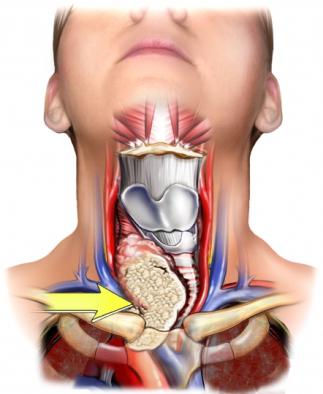
Рак щитовидной железы – злокачественное узловое образование, способное образовываться из эпителия, естественно функционирующего в железе.
Рак щитовидной железы составляет более четверти всех злокачественных новообразований в области головы и шеи. За последние десятилетия, по данным ВОЗ, заболеваемость РЩЖ в мире выросла в 2 раза. Рак щитовидной железы ежегодно является причиной смерти 1% всех больных, умирающих от злокачественных опухолей. Среди всех злокачественных новообразований, это заболевание составляет 0.5 — 3.5 %. То есть на 100 000 населения РЩЖ заболевают в среднем 0.5-0.6 мужчин и 1.2-1.6 женщин.
В России самые высокие показатели заболеваемости отмечаются в Брянской области: 4.9 на 100 000 мужчин и 26.3 на 100 000 женщин. Также наиболее неблагополучные районы в отношении заболеваемости РЩЖ — Архангельская, Саратовская, Свердловская и Магаданская области.
Факторы риска развития рака щитовидной железы
Основные факторы риска:
- Йодная недостаточность
- Ионизирующее излучение (Радиация)
- Наследственность (Семейный анамнез)
К факторам риска также относится наличие у пациентов узловых образований в щитовидной железе, т.е. узловые зобы, рецидивирующие их формы, узловые формы хронических тироидитов.
Йодная недостаточность
Регионы мира с пониженным содержанием йода в воде и пищевых продуктах, являются эндемичными для узлового зоба, на фоне которого нередко развивается рак щитовидной железы. В Российской Федерации эндемичными районами считаются Алтайский край и республика Адыгея.
Ионизирующая радиация
С момента обнаружения данного физического явления и до настоящего момента роль этого фактора, как причины развития РЩЖ, резко возросла. Действие данного фактора, прежде всего, связано с попаданием в организм радиоактивных изотопов йода ( 131 I, 125 I). Так, было установлено, что жители Хиросимы и Нагасаки, которые попали под облучение после взрыва атомных бомб, болели раком щитовидной железы в 10 раз чаще, чем остальные японцы.
В России был отмечен резкий рост заболеваемости РЩЖ, особенно у детей, в регионах, которые подверглись радиоактивному загрязнению после аварии на Чернобыльской АЭС, это Брянская, Тульская, Рязанская области.
Наследственность
Риск развития РЩЖ выше в семьях, где отмечались случаи этого заболевания. Наследственная форма рака связана с наследственными синдромами множественной эндокринной неоплазии (МЭН).
Типы рака щитовидной железы
По гистологическим формам классифицируются четыре типа рака щитовидной железы: папиллярный, фолликулярный, медуллярный и анапластический.
Папиллярный рак — наиболее благоприятный тип. Встречается у детей и взрослых, чаще заболевают в 30-40 лет. Является преобладающей формой РЩЖ у детей. Опухоль чаще возникает в одной из долей и лишь у 10-15% пациентов отмечается двустороннее поражение.
Папиллярная карцинома отличается достаточно медленным ростом. Метастазирует в лимфоузлы шеи, отдаленные метастазы в другие органы наблюдаются редко.
Фолликулярный рак встречается у взрослых с пиком заболеваемости в 50-55-м возрасте. Этот вид опухоли характеризуется медленным ростом. В поздних стадиях образует метастазы в лимфатических узлах шеи, а также в костях, печени и легких. Метастазы фолликулярного рака сохраняют способность захватывать йод и синтезировать тиреоглобулин.
Медуллярный рак может быть как самостоятельным заболеванием, так и компонентом МЭН синдрома. Чаще определяется в пожилой возрастной группе пациентов с узловым зобом. Характеризуется быстрым ростом с инвазией в близлежащие органы и ранним метастазированием.
Анапластический рак чаще возникает у пожилых пациентов с узловым зобом. Его отличает агрессивная форма и раннее метастазирование. Быстрый рост опухолевого узла может приводить к его некротическому распаду, изъязвлению и может служить источником кровотечений.
Гистогенетическая классификация рщж
| ИСТОЧНИК РАЗВИТИЯ | ГИСТОЛОГИЧЕСКАЯ СТРУКТУРА ОПУХОЛИ | |
| доброкачественные | злокачественные | |
| А-клетки | Папиллярная аденома | |
Трабекулярная аденома
|
Папиллярная карцинома
Недифференцированный рак |
||
| В-клетки |
Папиллярная аденома
Трабекулярная аденома |
Папиллярная карцинома
Недифференцированный рак |
| С-клетки | Солидная аденома | Солидный рак с амилоидозом стромы (медуллярный рак) |
Симптомы
Заболевание может проявляться различными симптомами. Они зависят от стадии, распространенности опухолевого процесса и развившихся осложнений. Небольшие опухоли щитовидной железы обычно не сопровождаются клинической симптоматикой и выявляются случайно при ультразвуковом исследовании. Первой причиной обращения к врачу может послужить увеличение одного шейного лимфатического узла, который при дальнейшем обследовании оказывается метастазом РЩЖ.
Симптомы рака щитовидной железы часто схожи с симптомами простуды, ангины, инфекционных заболеваний:
- Припухлость на шее. Небольшие узлы на шее может выявить только врач, но иногда припухлость можно заметить во время глотания.
- Увеличение шейных лимфоузлов. Однако, этот симптом часто сопровождает простуду или ангину и не связан со злокачественным процессом.
- Изменение тембра голоса. Иногда большой узел щитовидной железы давит на гортань, это может вызвать охриплость.
- Одышка. Причиной может явиться то, что увеличившаяся щитовидная железа вызывает сужение просвета трахеи.
- Затруднение глотания. Также узел щитовидной железы может сдавливать пищевод.
- Боль в шее или горле. Развитие рака щитовидной железы редко вызывает боль, но в сочетании с другими симптомами это сигнал незамедлительно обратиться к врачу.
Большая часть подобных симптомов связана с появлением узла щитовидной железы, который в более чем 95% случаев оказывается доброкачественным. Узлы щитовидной железы довольно частое явление, и в пожилом возрасте риск их появления увеличивается. При обнаружении узелков в области щитовидной железы следует обратиться к врачу.
Диагностика
Ультразвуковая диагностика позволяет обнаружить опухолевые образования от 2-3 мм, определить точное топографическое расположение в железе, визуализировать инвазию капсулы, оценить размеры и состояние лимфатических узлов шеи.
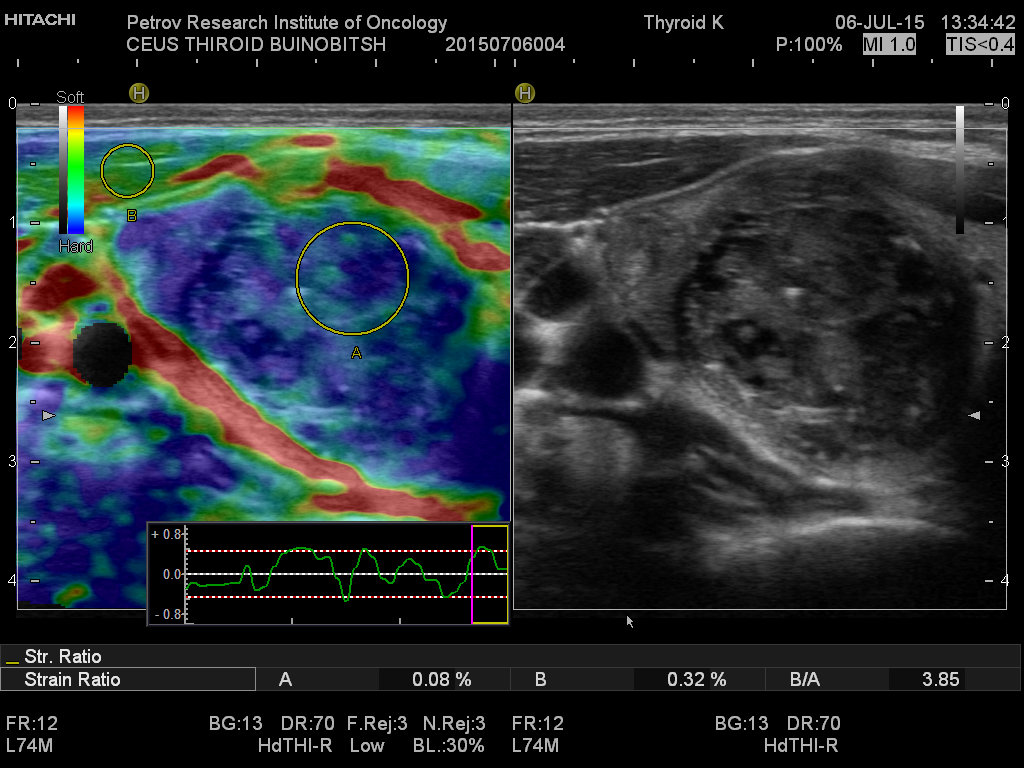
Магнитно-резонансная томография (МРТ) позволяет получить детальную топографо-анатомическую картину опухоли и ее соотношение с органами и структурами шеи. Это необходимо при планировании хирургического лечения в случае инвазии опухоли в соседние структуры.
Компьютерная томография применяется для определения метастатического поражения легких и костей.
Сцинтиграфия щитовидной железы с 125 I, 131 I применяется в основном для выявления остаточной тиреоидной ткани после хирургического лечения, а также для диагностики рецидивов. Она позволяет оценить способность метастазов захватывать йод при планировании радиойодтерапии.
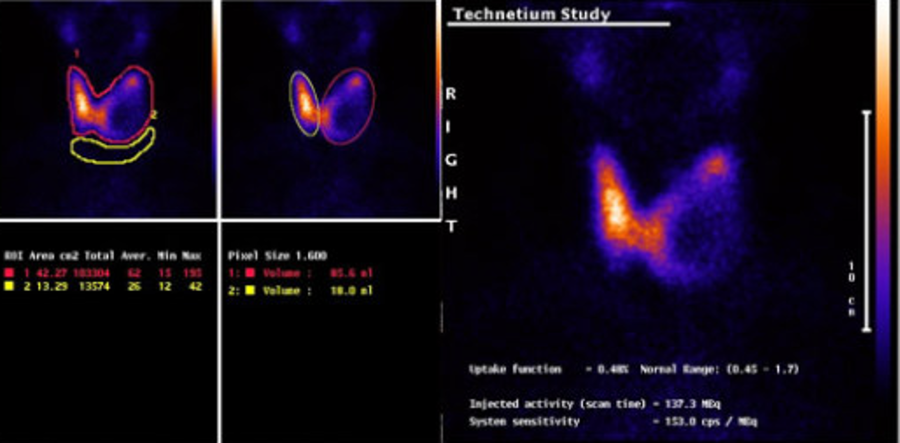
Остеосцинтиргафия позволяет оценить наличие/отсутствие метастатического поражения костей скелета.
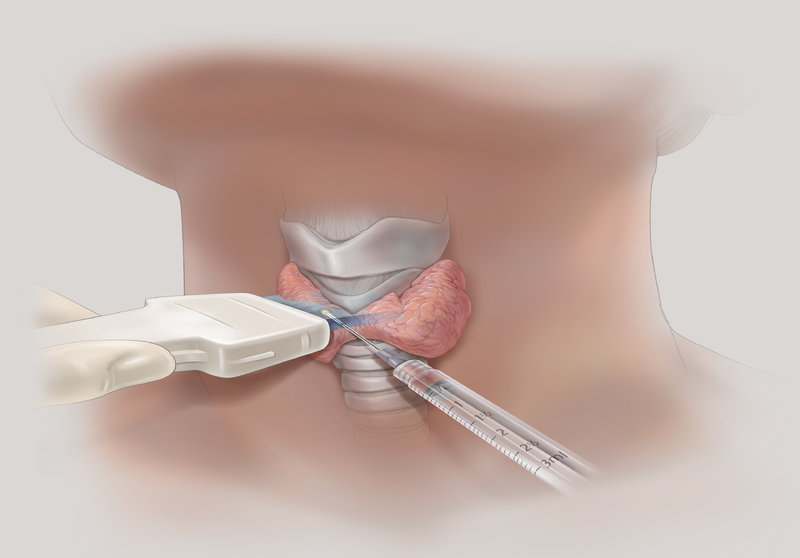
Тонкоигольная аспирационная биопсия выполняется преимущественно под контролем УЗИ, позволяет прицельно получить материал для цитологического исследования, что позволяет в большинстве случаев верифицировать диагноз. ТАБ подозрительных лимфатических узлов дает возможность установить метастатический характер поражения.
Позитронно-эмиссионная томография (ПЭТ) выявляет очаги повышенной метаболической активности, выполняется для диагностики метастазов РЩЖ, не накапливающих йод и не выявляемых при сцинтиграфии.
Лабораторные исследования
Кальцитонин: гормон щитовидной железы, вырабатывается С-клетками. (Норма-0-11,5 пг/мл). Значительное повышение уровня гормона наблюдается при медуллярном раке, уровень повышения связан со стадией заболевания и размерами опухоли.
Тиреоглобулин: определение уровня при дифференцированном раке щитовидной железы позволяет контролировать возникновение рецидива опухоли. После тиреоидэктомии уровень тиреоглобулина должен приближаться к нулю.
Стадирование рака щитовидной железы

Лечение
Основной метод лечения больных раком щитовидной железы – хирургическое лечение в сочетании с курсами радиойодтерапии, таргетной терапией и супрессивной гормонотерапией, а также дистанционной гамма-терапией по показаниям.
Хирургическое лечение
Объем оперативного вмешательства зависит в первую очередь от стадии заболевания, от того, насколько распространился злокачественный процесс. Кроме того, лечение определяется морфологическим вариантом опухоли и возрастом пациента.
У больных папиллярным и фолликулярным раком при небольших стадиях может выполняться гемитиреоидэктомия — удаление одной доли с оставлением или резекцией перешейка железы. При распространении опухоли (T1-3N0M0) производят тотальное удаление щитовидной железы. На поздних стадиях злокачественного процесса производят экстрафисциальную тотальную тиреоидэктомию с удалением лимфоузлов.
Если диагностирован медуллярный, недифференцированный и папиллярный рак, во всех случаях показано тотальное удаление железы — тиреоидэктомия.
Если лимфатические узлы шеи поражены метастазами, выполненяют шейную лимфаденэктомии, в некоторых случаях — расширенную шейную лимфаденэктомию с резекцией соседних органов и структур, в зависимости от распространенности процесса.
Радиойодтерапия После хирургического лечения пациентам с РПЖ назначают проведение радиойодтерапия для уничтожения возможных микрометастазов и остатков тиреоидной ткани (используется 131 I).
Дистанционная лучевая терапия: стандартом лечения является проведение неоадъювантной (предоперационной) терапии для больных с недифференцированным и плоскоклеточным РЩЖ.
Супрессивная гормональная терапия (СГТ) назначается пациентам с папиллярным и фолликулярным РЩЖ в качестве компонента комплексного лечения после операции, чтобы подавить секрецию тиреотропного гормона (ТТГ).
Химиотерапия показана при медуллярном и недифференцированном РЩЖ.
Таргетная терапия применяется для лечения медуллярного и радиойодрезистентных форм дифференцированного РЩЖ.
Наблюдение и прогноз
Сроки наблюдения
- 1й год после лечения – 1раз в 3 мес
- 2 – 3й год после лечения – 1 раз в 4 мес
- 4 – 5й год после лечения – 1 раз в 6 мес
- 6й и последующие годы после лечения – 1 раз в год
Прогноз
| 5-летняя выживаемость: | 10-летняя выживаемость: | |
| Папиллярный рак | 95,3% | 94,2% |
| Фолликулярный рак | 90,1% | 85,7% |
| Медуллярный рак | 87,8% | 80% |

Авторская публикация:
НАЖМУДИНОВ РУСТАМ АСУЛЬДИНОВИЧ ,
врач-онколог ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России
Папиллярный рак щитовидной железы

Папиллярный рак щитовидной железы – самая распространенная разновидность карциномы щитовидной железы. Характеризуется относительно благоприятным течением. Первым проявлением обычно становится безболезненный узел в области поражения. При прогрессировании процесса возможны затруднения глотания и дыхания, першение и боли в горле, увеличение шейных лимфоузлов. При постановке диагноза используют данные радиоизотопного сканирования, УЗИ щитовидной железы, биопсии и других исследований. Лечение – полная или частичная тиреоидэктомия, послеоперационная терапия с использованием радиоактивного йода, заместительная гормонотерапия.

- Причины
- Патологическая анатомия
- Классификация
- Симптомы папиллярного рака щитовидной железы
- Диагностика
- Лечение и прогноз при папиллярном раке щитовидной железы
- Цены на лечение
Общие сведения
Папиллярный рак щитовидной железы – самый распространенный и наиболее благоприятно протекающий тип онкологического поражения щитовидной железы. Отличается медленным ростом и низкой склонностью к метастазированию (за исключением метастазов в регионарные лимфоузлы, которые, по различным данным, обнаруживаются у 30-60% больных). Составляет около 75% от общего количества карцином щитовидной железы. Может возникать в любом возрасте, в том числе, в раннем детском. Чаще всего диагностируется у пациентов 30-50 лет. Мужчины страдают в 2,5 раза реже женщин.
Папиллярный рак щитовидной железы считается прогностически относительно благоприятным онкологическим заболеванием, средняя продолжительность жизни после проведения хирургического вмешательства составляет 10-15 и более лет. У детей отмечается более агрессивное течение по сравнению с взрослыми, нередко выявляются метастазы не только в лимфоузлы, но и в отдаленные органы. Лечение проводят специалисты в области онкологии и эндокринологии.

Причины
Причины возникновения папиллярного рака щитовидной железы точно не выяснены. Установлено, что в подавляющем большинстве случаев развитие опухоли вызывается соматическими мутациями. В отдельных случаях выявляются врожденные генетические аномалии. Наиболее распространенными генными модификациями при папиллярном раке щитовидной железы являются мутации генов BRAF и RET/PTC. Мутация RET/PTC обнаруживается у 20%, мутация BRAF – у 40-70% пациентов. В настоящее время проводятся исследования по выявлению и изучению других измененных генов, провоцирующих образование папиллярной аденокарциномы щитовидки.
В числе факторов, повышающих риск развития рака, специалисты указывают доброкачественные опухоли щитовидной железы (пролиферирующую цистаденому, аденому, зоб), дефицит йода в организме, проживание в районах с неблагоприятной экологической обстановкой, предшествующую лучевую терапию по поводу других онкологических заболеваний, гормональные нарушения, женский пол и наследственную предрасположенность.
Патологическая анатомия
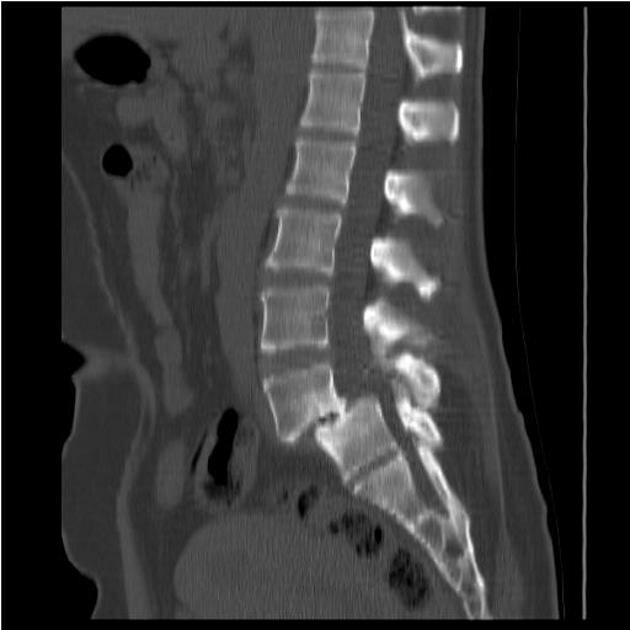
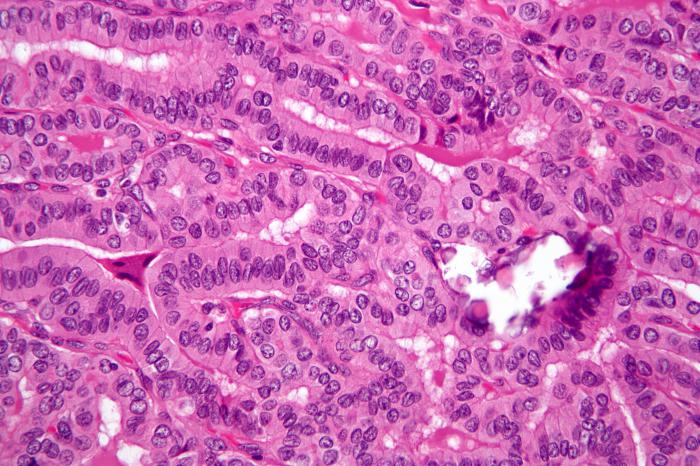
Злокачественное новообразование обычно одиночное, в отдельных случаях выявляются множественные узлы. Опухоль имеет смешанное папиллярно-фолликулярное строение, ее диаметр колеблется от нескольких миллиметров до 5 и более сантиметров. Капсула обычно отсутствует. При гистологическом исследовании папиллярного рака щитовидной железы выявляется структура, напоминающая ветвящиеся стебли. Основа стеблей представлена васкуляризированной соединительной тканью. Стебли выстланы цилиндрическим и кубическим эпителием с крупными ядрами. Отмечается незначительное количество митозов.
В некоторых стеблях сосуды отсутствуют, эпителиальные клетки имеют признаки атрофии. В центральной части папиллярного рака щитовидной железы могут обнаруживаться рубцы и участки кальцификации. Метастазирование осуществляется преимущественно лимфогенным путем. Клетки неоплазии могут распространяться по лимфатическим сосудам как внутри щитовидной железы, так и за ее пределами, поражая регионарные лимфоузлы. Отдаленные метастазы при папиллярном раке щитовидной железы выявляются редко, их основой обычно становится фолликулярная часть опухоли. Паппиллярные элементы новообразования не выделяют гормонов, фолликулярные могут проявлять гормональную активность.
Классификация
В клинической практике используют традиционную четырехстадийную классификацию:
- I стадия – определяется локальная опухоль, не вызывающая внешней деформации органа и не распространяющаяся на капсулу щитовидной железы. Метастазы отсутствуют.
- IIа стадия – папиллярный рак щитовидной железы вызывает внешнюю деформацию органа, но не распространяется за его пределы. Метастазы отсутствуют.
- IIб стадия – выявляется одиночный узел в сочетании с лимфогенными метастазами на стороне поражения.
- III стадия – папиллярный рак щитовидной железы прорастает капсулу либо сдавливает близлежащие органы (гортань, пищевод), определяются двухсторонние метастазы в регионарных лимфоузлах.
- IV стадия – новообразование прорастает соседние органы, обнаруживаются лимфогенные и гематогенные метастазы.
Симптомы папиллярного рака щитовидной железы
Новообразование достаточно долго может протекать бессимптомно. Поводом для первого обращения к врачу нередко становится случайно обнаруженный узел в области щитовидной железы. Папиллярный рак достаточно часто образуется на фоне доброкачественных неоплазий, поэтому начальные стадии заболевания могут пройти для больного незамеченными. Иногда подозрение на развитие злокачественной неоплазии возникает при проведении очередного осмотра, когда эндокринолог обнаруживает быстрое изменение размера и структуры доброкачественной опухоли.
Обычно папиллярный рак щитовидной железы выявляется в нижней части одной из долей, реже пальпируется в области перешейка с распространением на обе доли. Неоплазии размером менее 1 см могут не прощупываться. На начальных стадиях опухоль подвижная, плотная, с гладкой или немного неровной поверхностью. При прогрессировании процесса узел увеличивается в размере, становится бугристым, распространяется на значительную часть щитовидки и теряет подвижность. При сдавлении органов, расположенных за щитовидной железой, возникают затруднения глотания, одышка, першение в горле и изменения голоса.
При дальнейшем распространении папиллярного рака щитовидной железы возникает увеличение лимфоузлов на стороне поражения. Иногда увеличенные лимфоузлы становятся первым симптомом болезни. Как правило, регионарные метастазы долгое время остаются покрытыми капсулой, поэтому сохраняют подвижность. В результате местного агрессивного роста в процесс вовлекаются мягкие ткани шеи. Возникает внешняя деформация, отмечается расширение подкожных вен. На поздних стадиях у некоторых пациентов выявляется отдаленное метастазирование в кости и легкие.
Диагностика
Диагноз устанавливают с учетом жалоб, данных осмотра, лабораторных и инструментальных исследований. Поводом для направления больных на обследование служит появление бугристого узла в области щитовидной железы или быстрое увеличение уже существующей доброкачественной опухоли. Пациентам с подозрением на папиллярный рак назначают УЗИ щитовидной железы и радиоизотопное сканирование с использованием радиоактивного йода. Обе методики дают возможность подтвердить наличие опухолевидного образования и оценить его распространенность, но не позволяют определить степень злокачественности.
Окончательный диагноз папиллярный рак щитовидной железы выставляется на основании тонкоигольной биопсии с последующим определением морфологической структуры полученного образца ткани. Биопсию проводят под контролем УЗИ. В отдельных случаях при отсутствии выраженной клинической симптоматики и отрицательном результате цитологического исследования забор материала выполняют во время хирургического вмешательства. Ткань отправляют на срочное гистологическое исследование, по результатам исследования определяют объем операции.
Анализ крови на гормоны в подавляющем большинстве случаев неинформативен, поскольку гормональную активность проявляют всего около 1% папиллярных раков щитовидной железы. Для оценки распространенности первичной опухоли выполняют ларингоскопию. Паралич голосовой связки на стороне поражения является признаком прорастания возвратного нерва. При проведении бронхоскопии оценивают выраженность сужения трахеи. По показаниям проводят контрастную рентгенографию пищевода. При подозрении на отдаленное метастазирование больных направляют на сцинтиграфию костей скелета, рентгенографию и КТ органов грудной клетки.
Лечение и прогноз при папиллярном раке щитовидной железы
Лечение хирургическое. В зависимости от распространенности онкологического процесса выполняют полную или частичную тиреоидэктомию в сочетании с одно- или двухсторонней лимфаденэктомией. В послеоперационном периоде пациентам с папиллярным раком щитовидной железы назначают терапию с использованием радиоактивного йода. Данная методика позволяет уменьшать вероятность развития местных рецидивов, в ряде случаев устранять метастазы в легких и существенно замедлять рост вторичных очагов в костной ткани. На поздних стадиях папиллярного рака щитовидной железы иногда применяют лучевую терапию. При выраженном сдавлении трахеи осуществляют трахеостомию. Больным, перенесшим тотальную тиреоидэктомию, до конца жизни требуется заместительная гормонотерапия тироксином.
Прогноз при папиллярном раке щитовидной железы достаточно благоприятный. При отсутствии отдаленных метастазов до 5 лет с момента постановки диагноза удается дожить 97% больных, до 10–88% больных, до 15–75% больных. При метастазировании в кости и легкие прогноз ухудшается, однако у многих пациентов удается добиться продолжительной ремиссии. Летальный исход в возрасте до 50 лет наблюдается редко. Смерть обычно наступает при рецидивировании первичной опухоли. Больным, перенесшим папиллярный рак щитовидной железы, необходимо проходить регулярные осмотры эндокринолога, УЗИ и анализы крови на гормоны (для определения адекватности заместительной терапии и выявления гормонально активных отдаленных метастазов).
Что такое папиллярный рак щитовидной железы?
 Папиллярный рак щитовидной железы (ПРЩЖ) – это самый распространенный вид рака среди всех существующих онкопроцессов в щитовидной железе. Несмотря на распространенность имеет благоприятные прогнозы. Но оставлять без внимания данную патологию нельзя. Чем раньше начато лечение, тем легче избавиться от болезни.
Папиллярный рак щитовидной железы (ПРЩЖ) – это самый распространенный вид рака среди всех существующих онкопроцессов в щитовидной железе. Несмотря на распространенность имеет благоприятные прогнозы. Но оставлять без внимания данную патологию нельзя. Чем раньше начато лечение, тем легче избавиться от болезни.
- О болезни
- Виды
- Причины
- Симптомы
- Стадии
- Диагностика
- Лечение
- Профилактика
- Видео по теме
- Сколько живут с диагнозом ПРЩЖ?
О болезни
Существует несколько видов РЩЖ, обладающих как скрытым течением (микрофокусы), которые медленно прогрессируют (высокодифференцированная форма папиллярного и фолликулярного рака), так и агрессивным развитием (анапластический рак щитовидной железы).
Папиллярный рак щитовидной железы образовывается из клеток (тироцитов) щитовидной железы. Представляет собой плотный одиночный узел. Размеры его могут достигать пяти сантиметров. Редко, но встречаются и множественные узлы. Образование при гистологическом обследовании представляет собой структуру, напоминающую ветвящиеся стебли. Этот вид опухоли растет медленно, редко метастазирует, затрагивая только ткани и лимфоузлы, находящиеся рядом с органом.
ПРЩЖ также носит такие названия папиллярная карцинома, папиллярная аденокарцинома, сосочковый рак, злокачественная папиллома.
Как показывает медицинская статистика, данная патология в основном развивается после 30 лет. Папиллярный рак щитовидной железы диагностируется и у детей. У данной категории пациентов болезнь протекает агрессивнее, чем у взрослых.
Ведущие клиники в Израиле



Папиллярный рак подразделяют на инкапсулированный и неинкапсулированный виды. В первом случае опухоль находится внутри капсулы и практически не распространяется на окружающие ткани. Неинкапсулированный же вид обладает агрессивными качествами и имеет более плохие прогнозы.
По гистологическим признакам папиллярный рак щитовидной железы имеет несколько типов:
- микрокарцинома – размер узла не более 1 см, растет медленно и практически не увеличивается до больших размеров. Прогноз для данного вида карциномы являются благоприятными;
 папиллярно-фолликулярная карцинома составляет 30% из числа всех диагностированных ПРЩЖ. Является инкапсулированной опухолью. Не обладает способностью метастазировать на отдаленные органы;
папиллярно-фолликулярная карцинома составляет 30% из числа всех диагностированных ПРЩЖ. Является инкапсулированной опухолью. Не обладает способностью метастазировать на отдаленные органы;- солидный ПРЩЖ в основном развивается у людей, которые подвергались радиационному облучению. Часто метастазирует и проникает в ближайшие ткани. Раковые клетки способны по кровотоку оседать на других органах. Данный процесс свойственен именно данному виду папиллярного рака щитовидной железы;
- онкоцитарный – редкий вид папиллярной карциномы щитовидной железы, отличающийся агрессивностью и способностью метастазировать в отдаленные органы. Встречается в 5% случаев от всех диагностированных папиллярных карцином щитовидной железы;
- диффузно-склеротический – диагностируется в основном у детей в возрасте 7-14 лет. Отличается большими размерами узлов, образует множественные очаги по всей щитовидке и фиброзно-кистозные изменения. Лимфатические узлы и легкие подвержены образованию метастаз больше чем другие органы;
- светлоклеточный вид мало изучен, в медицинской практике встречается редко. В ходе исследований установлено, что данный вид часто метастазирует в почки;
- высококлеточный — отличается быстрым разрастанием на другие органы человека, причем на отдаленные от щитовидной железы;
- смешанный вид в своей структуре имеет все виды клеток в равных количествах (папиллярных, солидный, фолликулярных). Выявляется в 50% случаев папиллярного рака щитовидной железы.
Причины
Причины развития папиллярного рака щитовидной железы однозначно не установлены.
Существует несколько факторов, являющихся толчком к образованию данной патологии:
- генетическая предрасположенность к болезни;
- в некоторых случаях папиллярный рак щитовидной железы может вызвать мутации генов BRAF (обнаруживается у 50-70% пациентов), и RET/PTC (выявляется у 20% больных). Патология с модификацией генов BRAF считается более агрессивной;
- воздействие радиации на организм в больших дозах;
- снижение иммунитета, вызванное злоупотреблением вредными привычками (алкоголизм, курение, неполноценное питание);
- наличие доброкачественных опухолей, воспалительных процессов, которые не были выявлены и излечены;
 недостаток йода в организме. Систематическая нехватка йода может спровоцировать папиллярный рак;
недостаток йода в организме. Систематическая нехватка йода может спровоцировать папиллярный рак;- плохая экологическая ситуация в проживаемой местности;
- частые депрессии и стрессы всегда отрицательно влияют на весь организм, в том числе и на работу щитовидной железы;
- сбои в гормональной системе в период климакса и беременности;
- при применении лучевой терапии в связи с другими онкологическими заболеваниями;
- злокачественные и доброкачественные образования в молочной железе, которые приводят к гормональному дисбалансу в организме.
Женщины данным заболеванием болеют чаще, нежели мужчины. Это связано с особенностями работы всей эндокринной системы женщины, кроме того женщины чаще всего изнуряют себя диетами, тем самым лишая себя полезных микроэлементов, что также может привести к различным патологиям в щитовидной железе, в том числе и папиллярному раку.
Симптомы
В течение долгого периода папиллярный рак может никак себя не проявлять. Первым проявлением рака может стать уплотнение, которое нащупывается в области шеи. Изначально опухоль плотная, гладкая. Увеличиваясь в размере, становится бугристой.
Дальнейшее распространение папиллярного рака приводит к следующим изменениям в организме:
- увеличиваются лимфоузлы на стороне поражения;
- в дальнейшем, при увеличении узла начинает сдавливаться пищевод и трахеи, от чего нарушается процесс дыхания и глотания;
- набухают шейные вены;
- появляется беспричинный кашель;
- меняется голос;
- возможно повышение температуры тела;
- человек быстро утомляется, ощущает слабость, при этом потеря веса практически не наблюдается.
Стадии
Папиллярный рак щитовидной железы делится на 4 стадии:
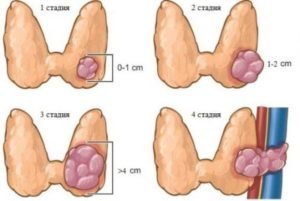 образуется узел размером до 2 см, не метастазирует и не прорастает на другие ткани и органы. 1 степень трудно диагностируется, однако успешно лечится;
образуется узел размером до 2 см, не метастазирует и не прорастает на другие ткани и органы. 1 степень трудно диагностируется, однако успешно лечится;- при 2 стадии узел достигает размеров до 4 см, но не смотря на внушительные размеры, еще не наблюдаются метастазы в близлежащих тканях. Вторая стадия болезни подразделяется на:
- стадию 2а, при которой метастазы отсутствуют;
- стадию 2б, наблюдаются метастатические изменения в лимфатических узлах.
На данной стадии специалисты также дают благоприятные прогнозы на излечение;
- на 3 стадии заболевания размер узла может быть более 4 см. Опухоль разрастается за пределы щитовидной железы и сдавливает близлежащие органы и ткани. У пациента появляются нарушения функций органов дыхания;
- щитовидная железа на 4 стадии неподвижная, т.к. опухоль увеличивается до больших размеров и деформирует орган. Опухоль на данной стадии метастазирует в ближайшие и дальние ткани.
Диагностика
При осмотре пациента, врач-эндокринолог осуществляет пальпаторное обследование, в ходе которого может обнаружить узлы и уплотнения в области щитовидной железы.
Далее для диагностики папиллярного рака щитовидной железы проводятся ряд лабораторных и инструментальных исследований:
- пальпаторное обследование;
- УЗИ органа помогает определить размер узла, степень распространенности, а также позволяет определить структуру узлов;
- магнитно-резонансная и компьютерная томографии позволяют установить степень патологических изменений в органе;
- для точного и окончательного диагноза проводится тонкоигольная аспирационная биопсия. Под наблюдением аппарата УЗИ тонкая игла вводится в полость щитовидной железы для забора клеток. Данный биоматериал направляется на гистологическое обследование, которое называется цитограммой. Для полноценной диагностики материал для исследования можно взять во время хирургической операции;
- обязательным этапом при постановке диагноза является проверка уровня некоторых гормонов (тиреотропный, паратиреоидный гормоны, трийодтиронин, тироксин), выделяемых щитовидной железой;
- на наличие онкопроцессов указывают онкомаркеры;
- радиоизотопное сканирование – позволяет определить степень изменения функциональных способностей щитовидной железы.
Не тратьте время на бесполезный поиск неточной цены на лечение рака
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лечение
После диагностирования папиллярного рака щитовидной железы определяется вид терапии:
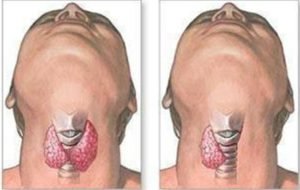 самым эффективным и часто используемым методом лечения считается хирургическое вмешательство по удалению образования. Если размер опухоли не превышает 1 см, проводится частичная тиреоидэктомия — удаляется пораженная часть железы и перешеек. Оставшаяся часть щитовидной железы способна полноценно вырабатывать жизненно-важные для организма гормоны. Но при данном методе есть опасность рецидивирования болезни;
самым эффективным и часто используемым методом лечения считается хирургическое вмешательство по удалению образования. Если размер опухоли не превышает 1 см, проводится частичная тиреоидэктомия — удаляется пораженная часть железы и перешеек. Оставшаяся часть щитовидной железы способна полноценно вырабатывать жизненно-важные для организма гормоны. Но при данном методе есть опасность рецидивирования болезни;- если опухоль внушительных размеров и приобрела агрессивные качества, то применяется тотальная тиреоидэктомия – это процедура полного удаления щитовидной железы. При необходимости удаляются пораженные лимфоузлы.
Хирургическая операция по удалению новообразования или, по необходимости, всей щитовидной железы, длится от 1 час до 3 часов. Операция осуществляется под общим наркозом. После операции пациенту предписывается постельный режим и назначается заместительная гормонотерапия, чтобы восполнить гормоны, которые вырабатывались щитовидной железой. После полного удаления щитовидной железы, принимать гормональные препараты в назначенной дозировке придется всю жизнь;
- если опухоль внушительных размеров, многоузловая или метастазировала в ближайшие ткани и лимфоузлы, то после хирургической операции проводится терапия с использованием радиоактивного йода. Данная процедура применяется с целью ликвидации оставшихся клеток папиллярного рака. Механизм действия радиоактивного йода заключается в том, что щитовидная железа обладает свойством поглощать йод, благодаря чему будут разрушаться раковые клетки. Для эффективности процедуры радиоактивным йодом, за 5 недель до начала лечения отменяется заместительная терапия гормонами. Это делается для того, чтобы повысить уровень гормона ТСГ, так как он способствует поглощению радиоактивного йода клетками рака. Возможно назначение синтетического вида данного гормона. Но высокий уровень ТСГ может спровоцировать гипотиреоз. Чтобы этого избежать пациенту следует принимать гормон Т3, а также витамин D и препараты кальция. Данного рода лечение не имеет побочных эффектов на другие органы.
- лучевая и химиотерапия применяется как дополнительное лечение папиллярного рака щитовидной железы для предотвращения и профилактики распространения метастаз.
Рецидивы болезни возможны в тех случаях, когда опухоль не была полностью удалена. Хотя нередки случаи, кода спустя много лет, болезнь вновь возвращается, даже если опухоль удалили полностью.
Врачи рекомендуют пациентам после лечения остерегаться облучений любого вида, а также избегать физических и эмоциональных нагрузок.
Профилактика
Для профилактики данной патологии нужно придерживаться некоторых рекомендаций:
- по возможности избегать всякого рода облучения;
 на сегодняшний день возможно проведение генетического анализа, который может выявить предрасположенность к болезни. Но такого рода анализы не всегда достоверные;
на сегодняшний день возможно проведение генетического анализа, который может выявить предрасположенность к болезни. Но такого рода анализы не всегда достоверные;- в рационе человека всегда должны присутствовать йодсодержащие продукты. Или, после консультации врача, принимать препараты йода;
- нельзя оставлять без внимания воспалительные заболевания, а также гормональные сбои в организме;
- необходимо вовремя отдыхать, избегать переутомлений, стрессов, нервных напряжений.
Видео по теме
Сколько живут с диагнозом ПРЩЖ?
В целом, прогнозы на жизнь при папиллярном раке щитовидной железы благоприятные. В случае отсутствия метастаз, пятилетняя выживаемость с того момента, когда диагноз был установлен, достигает 97%, до десяти лет могут прожить 88% пациентов, до пятнадцати лет — 75% больных, перенесших ПРЩЖ.
Чем позже обнаружена болезнь, тем ниже продолжительность жизни. Так, пятилетняя выживаемость на второй стадии болезни составляет 55%. При третьей стадии – 35%. На четвертой стадии – 15%.
Смерть наступает у больных чаще всего из-за метастазов в других органах, а также после рецидивирования опухоли.
Папиллярный рак щитовидной железы
Папиллярный рак щитовидной железы: симптомы и методы лечения
Важно: Папиллярный рак щитовидки встречается чаще остальных — в 85% случаев рака щитовидной железы. Папиллярный рак щитовидной железы диагностируют гораздо чаще у женщин, чем у мужской части населения.
По статистике более 70% опухолей щитовидки трансформируются в папиллярный рак. Поэтому именно такой вид рака считается самым распространённым и имеет наиболее благоприятный прогноз.
Папиллярный рак щитовидкитрансформируется из тироцитов (клеток-гормонов щитовидной железы). Опухоль разрастается медленно – вот почему число пациентов, преодолевших болезнь, довольно высокое.

Папиллярный рак щитовидной железы
Метастазы папиллярный рак щитовидки дает на шейные лимфоузлы. На другие органы он распространяется крайне редко, а симптомы его развития проявляются медленно.
Появление метастаз свидетельствует о прогрессировании заболевания, хотя в таких случаях заболевание раком может привести к летальному исходу.
Но если опухоль проникла в капсулу щитовидной железы, в этом случае может возникнуть рецидив болезни.
Капиллярный рак щитовидной железы может охватывать различные доли щитовидки. Такой вид рака часто диагностируют после проведенной операции на какой-либо орган.
К сопутствующим болезням относят:
Внимание! Многие ошибочно пытаются искать информацию о капиллярном раке щитовидки. Такую информацию найти проблематично, поскольку так обычно называют папиллярный рак щитовидки.
Фолликулярный рак щитовидки
Такая разновидность является второй встречающейся формой рака щитовидной железы (примерно 15% случаев). Чаще встречается у детей и пожилых людей.
Для такой формы характерно более агрессивное течение, поскольку метастазы могут затрагивать и угрожать таким органам, как:
- лёгкие;
- кости;
- головной мозг;
- мочевой пузырь;
- кожный покров.
Поражение лимфатических узлов у больных фолликулярной карциномой развивается реже, чем у больных, страдающих папиллярной карциномой.
Что провоцирует развитие папиллярной карциномы?
Пока еще окончательно не установлена причина, вызывающая папиллярную карциному, но существуют факторы риска.
Они могут спровоцировать любую из 4-х существующих разновидностей рака, причём папиллярный среди них ‒ наиболее распространенный. Что же может вызвать начало столь опасной болезни?
- Заболевания зоба у одного из членов семьи или другого близкого родственника.
- Генетические синдромы: например, синдром Каудена. В описанных случаях, на слизистых распространяется опухолевидное образование.
- Негативное воздействие радиации.
Имеются также иные причины.
Наиболее подвержены папиллярному раку женщины 30 — 50 лет.
Женщины от 50 лет и мужчины болеют гораздо реже, но рак может развиться в дальнейшем: зачастую у людей пожилого возраста папиллярная карцинома щитовидной железы приобретает более завуалированные формы, и необходимо позаботиться о лечении как можно быстрее.
Папиллярный рак щитовидной железы симптомы
Заболевание раком прогрессирует медленно и вначале больного могут даже не волновать никакие недомогания или неприятные ощущения.
Чаще всего основным симптомом считается уплотнение или узел с правой или левой стороны щитовидной железы. Узел бывает крупным настолько, что его можно увидеть или нащупать пальцами.
Если даже узел не вызывает болезненных ощущений, необходимо незамедлительно посетить квалифицированного врача – он установит точную причину происхождения узла.
Зачастую такие образования в железе могут оказывать давление на прилегающие органы, тем самым провоцируя сдавление гортани и пищевода. Кроме того, к возможным симптомам относится хриплый голос, затруднённое глотание, боли в горле.
Даже если эндокринолог не сможет при помощи пальпации определить наличие новообразования, то заметно увеличенные лимфатические узлы говорят при папиллярном раке о проникновении в них инородных клеток.
В определённых случаях, увеличение лимфоузлов при отсутствии основного узла на шее еще не свидетельствует о раке щитовидки, а могут быть показателем других заболеваний — например, ОРВИ.
Если же о лимфоузлы остались увеличенными и после лечения заболеваний – это серьёзная причина для посещения врача.
Существующие степени рака щитовидки
На начальной стадии, величина опухоли может быть любого размера. Метастаз и увеличение лимфоузлов она не дает.
На первых этапах могут появиться метастазы, но по размеру узлов судить о стадии развития заболевания невозможно. У больных старше 45 лет, опухоль больше 1 см относится ко 2 стадии.
Если опухоль выходит на саму железу, но метастазов нет, важно оценивать увеличение лимфоузлов.
Стадия появления метастаз – самая поздняя, причём размер самой опухоли и лимфоузлов не учитывается. К сожалению, на такой стадии прогноз для пациента вряд ли можно оценить, как благоприятный.
На любой стадии важно диагностировать заболевание, и начать лечение вовремя.
Папиллярный рак щитовидки: диагностирование
Каждый год внедряются всё новые медицинские методы диагностики, а также составления прогнозов для больных папиллярным раком.
К самым распространенным методам диагностики относят УЗИ, биопсия, радиоизотопное сканирование, анализ крови.
При помощи УЗИ можно увидеть железу и ее структуру. При обнаружении узла, при помощи УЗИ можно узнать его структуру: является ли он кистозным (содержащим жидкость), или он состоит из тканей (такой тип называется солидным). Именно солидные узлы чаще всего бывают злокачественными. Такое исследование является безопасным и безболезненным, но дать безошибочную оценку, какая опухоль — доброкачественная или злокачественная, таким методом не удастся.
Биопсия. Как правило, биопсию (точное название — тонкоигольная аспирационная биопсия) назначают после проведения УЗИ. В узел вводится тонкая игла, забирается жидкость, которую затем изучают в лаборатории. Такое исследование помогает спланировать лечение.
- Анализ крови.Чтобы определить папиллярный рак щитовидной железы, специального анализа крови пока не существует. При помощи анализа крови возможно лишь определение количества гормонов гипофиза, которые покажут, каким образом функционирует орган. При высоком уровне концентрации гормонов, назначают другие дополнительные исследования. Анализ на гормоны щитовидной железы и его расшифровка.
Радиоизотопное сканирование. Если узлы на щитовидной железе выделяют большое количество ТСГ, они редко бывают раковыми.
Папиллярный рак щитовидки прогноз
Как правило, при раннем диагностировании, такой тип рака щитовидной железы лечится вполне благополучно. Современные врачи ведут много дискуссий — как необходимо лечить это заболевание.
Радиация практически не воздействует на опухоль в щитовидке, поэтому химиотерапия здесь бесполезна.
Основной метод – удаление (тиреоидэктомия) опухоли. Однако и по этому поводу у медиков имеются разногласия: удалить железу полностью, или только устранить небольшой пораженный участок.
Решение будет зависеть:
- от возраста больного;
- стадии болезни;
- размеров опухоли.
Несмотря на факты, насколько поражена щитовидка и на какой стадии рак, операция будет необходима. Часто проводят тиреоидэктомию и удаляют железу полностью вместе с лимфоузлами.
После операции назначается 2-й этап лечения, состоящий в лечении радиоактивным йодом. Такое лечение назначают только пациентам, у которых поражены лимфоузлы.
Папиллярный рак щитовидной железы лечение
1. Удаление (тиреоидэктомия) — самое радикальное лечение лимфоузлов в шейной области.
Иногда возникает необходимость повторной операции более радикального объема с облучением. Если складывается сложная ситуация, то прибегают к системному методу:
- гамма-терапия на новообразование, которую также распространяют на региональные метастазы в области шеи;
- непосредственно радикальное хирургическое вмешательство.
2. Если гипотиреоз развивается даже после удаления железы, больному прописывается пожизненный гормон щитовидной железы.
3. Лечение радиоактивным йодом считается активным лечением по отношению к отдалённым метастазам. Радиоактивный йод оказывает воздействие именно на отдаленные метастазы, которые затем исчезают почти полностью. Состояние больного можно заметно улучшить таким методом лечения.
4. Химиотерапия, лучевая терапия и трахеотомия.
К таким паллиативным методам прибегают при диагностировании особо часто встречающейся формы рака щитовидки.
Послеоперационный период и реабилитация
После проведенной операции обязателен период реабилитации больного.
Длительность реабилитации зависит от вида злокачественной опухоли, стадии заболевания и методики при хирургическом вмешательстве.
После лечения лучевой терапией и химиотерапией, как правило, больной длительное время остаётся нетрудоспособным.
Статистика свидетельствует: на частичную реабилитацию можно рассчитывать в 77% случаях в течение 3-х лет. Для полного выздоровления необходимо не менее пяти лет.