Рак паращитовидной железы – это злокачественное образование, возникающее у женщин от сорока до шестидесяти лет. Считается одним из наиболее редких видов рака. Интересно, но в МКБ-10 (международной классификации болезней) диагноз рака околощитовидных желёз кодируется как C73 «Злокачественное новообразование щитовидной и других желёз». Растёт опухоль долго, не сразу диагностируется, часто это происходит случайно за счёт гормональной активности.
Паращитовидные железы – это четыре небольшие анатомические структуры, расположенные на задней поверхности щитовидной железы. Эти образования ещё называют околощитовидными или паратиреоидными. Железы эндокринные, выделяют паратгормон, влияющий на кальциево-фосфорный обмен организма.
Встречаются два типа новообразований паращитовидных желёз: доброкачественные и злокачественные. Доброкачественный вид опухоли представлен аденомой, способной трансформироваться в злокачественный вид, или карциному. И аденома, и карцинома – оба новообразования зачастую оказываются гормонально-активными. Встречается и гормонально-неактивная форма, но в пяти процентах случаях. Активность означает, что болезнь сопровождается усиленной выработкой больших количеств паратгормона.
Причины возникновения рака
Точных причин появления опухоли паращитовидной железы медициной не установлено. К часто встречаемым причинам относятся:
- Наследственность. Здесь играет роль наличие в семье таких патологий, как изолированный гиперпаратиреоз и синдром множественной эндокринной неоплазии. Эти болезни редкие, передаются генетически по доминантному типу.
- Перерождение аденомы.
- Применение лучевой терапии в области шеи.
Считаются возможными благоприятными состояниями для развития онкологии паращитовидных желёз следующие факторы:
- Авитаминоз, йододефицит и недостаток кальция.
- Неполноценный рацион питания.
- Интоксикация солями тяжёлых металлов. К ним относятся ртуть, свинец, мышьяк, цинк, кадмий. Отравление возникает из-за употребления в пищу продуктов, содержащих опасные вещества, вдыхания выхлопных газов транспорта, пассивного курения.
Стадии рака паращитовидных желёз
В онкологии принято классифицировать образования по гистологическим признакам, однако для новообразований околощитовидной железы существует одна классификация по распространённости опухоли.
- I стадия: опухоль расположена локально, довольно крупный узел. За пределы железы не выходит, лимфатические узлы не затронуты, метастазов нет.
- II стадия: образование становится более активным, начинает расти и проникать в близлежащие ткани, может давать метастазы в регионарные лимфатические узлы.
- III стадия: рак прорастает в капсулу щитовидной железы, сдавливает соседние органы, обнаруживаются множественные метастатические поражения в регионарных лимфоузлах.
- IV стадия: опухоль достигает больших размеров, возникает развернутая клиническая картина, появляются отдалённые метастатические очаги.
Метастатически поражаются следующие органы:
- почки;
- печень;
- лёгкие;
- кости.
Симптомы заболевания
Рак растёт медленно и вначале не проявляется. Заподозрить можно, когда новообразование прорастает в близлежащие ткани и давит на трахею и пищевод, либо при развитии патологических процессов костного аппарата.
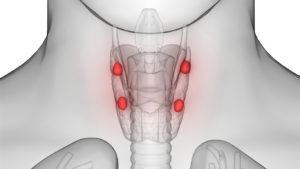
В основе возникающих симптомов лежит гиперкальциемия. Изменения наблюдаются не только в паращитовидных железах, но и в других органах и системах органов.
Мочеполовая система
Характеризуется почечным синдромом. Человек ощущает сильную жажду. Возможны боли в поясничной области из-за появления мочекаменной болезни, связанной с отложением солей кальция. Изменяется концентрационная функция почек. Впоследствии – вероятность развития почечной недостаточности.
Желудочно-кишечный тракт
Случается запор: кальций влияет на тонус мускулатуры органов, его избыток вызывает спазм. Появляются тошнота и рвота. В редких случаях возникает язва желудка или двенадцатиперстной кишки, а также повреждение поджелудочной железы. Пациента беспокоит боль в животе.
Сердечно-сосудистая система
Со стороны сердца опасность представляют развивающиеся нарушения ритма. Избыточный уровень кальция в крови приводит к кальцинозу клапанов и сосудов. Сердцу нужно больше усилий, чтобы вытолкнуть кровь через плотный клапан в кровоток. А из-за уплотнения сосудов повышается общая периферическая сосудистая сопротивляемость и в результате этого развивается артериальная гипертензия.
Центральная нервная система
Поражение ЦНС сопровождается слабостью, утомляемостью. Человека беспокоят частые и сильные головные боли. Важно следить за эмоциональным состоянием, ведь в этот период развиваются депрессивные состояния и психозы.
Изменения области шеи
Опухоль увеличивается в размерах, сдавливает органы шеи. Это проявляется осиплостью голоса либо возникает сухой неконтролируемый кашель. Из-за сдавления пищевода пациенты жалуются на трудность глотания пищи – дисфагию. Визуально отмечается изменение конфигурации шеи: прощупывается бугристость и подвижная шишка.
Помимо упомянутых симптомов, развивается остеопороз, повышается ломкость костей. В таком случае болезнь сопровождается патологическими переломами. Соли кальция откладываются на роговице глаза, вызывая кератит и приводя к снижению остроты зрения. Стремительно снижается вес, несмотря на то, что человек питается как обычно.
Диагностика заболевания
Пациента должны осматривать специалисты двух специальностей: врач-эндокринолог и врач-онколог. Диагностика обширна и для выявления болезни применяется большой спектр методов исследования:
- Расспрос пациента, сбор анамнеза. Важно узнать характер жалоб, когда впервые пациент их отметил, как развивался конкретный симптом. Выясняются случаи эндокринных и других патологий в семье, профессиональные условия, условия быта, регион проживания. Важно узнать, получал ли человек лечение лучевой терапией.
- Физикальный осмотр. Проводится посистемный осмотр организма: дыхательной, сердечно-сосудистой, пищеварительной, мочеполовой, опорно-двигательной системы, также обязателен общий осмотр. В конце обследуется эндокринная система и область шеи: пальпируется щитовидная железа, образование, оценивается структура, однородность, подвижность и болезненность.
- Биохимический анализ крови и анализ мочи. Это исследование даст понять об уровне кальция и фосфора в организме. Высокая концентрация кальция говорит о наличии патологии.
- Исследование крови для определения уровня гормона паращитовидной железы. Для определённых возрастных групп норма содержания паратгормона установлена по-разному. К примеру, до двадцати лет нормальные значения гормона находятся в пределах от 12 до 95 пг/мл, с двадцати до семидесяти лет – от 9,5 до 75 пг/мл, а после семидесяти лет – от 4,7 до 117 пг/мл. Повышение концентрации гормона свидетельствует о гиперпаратиреозе, который может быть следствием рака.
- Исследование крови на онкомаркеры.
- Ультразвуковое исследование – самый быстрый и безопасный метод, который позволяет оценить структуру тканей паращитовидных желёз. На УЗИ отмечается гипоэхогенность сигнала, неровность контуров новообразования.
- Компьютерная томография с контрастированием или магнитно-резонансная томография. Позволяют более точно оценить расположение опухоли, прорастает ли она в окружающие ткани.
- Сцинтиграфия – метод, при котором вводится радиоактивное вещество в небольших количествах внутривенно. Сделав снимок на специальной камере, которая обнаруживает радиоактивность, заметно, что вещество накапливается в раковых клетках.
- Селективная ангиография. Исследование нужно, чтобы узнать, кровоснабжается ли онкологическое образование сосудами. Эта информация полезна хирургам для выбора тактики операции.
- Биопсия. Используется, чтобы дифференцировать морфологию болезни: киста это, аденома или рак. Специальной тонкой иглой проводится забор кусочка органа на исследование. На злокачественность будут указывать следующие признаки: клеточный атипизм диффузный и полиморфизм; метастазирование; инфильтрирующий рост образования внутри сосудов.
- Важно провести дополнительные исследования, чтобы выявить наличие метастаз:
- Рентгенография органов грудной клетки.
- УЗИ почек и органов брюшной полости.
- Эзофагогастродуоденоскопия.
- Эхокардиография.
При необходимости назначаются консультации других профильных специалистов.
Методы лечения рака околощитовидных желез
Традиционное правило медицины: чем раньше диагностировано заболевание, тем больший и лучший эффект окажет лечение. Так и здесь, нужно диагностировать рак железы как можно скорее. К сожалению, терапия лекарственными препаратами при этой болезни не имеет никакого значения. Поэтому основным методом лечения остаётся оперативное вмешательство, независимо от того, доброкачественная ли это опухоль или злокачественная.
Клинические рекомендации по лечению данной патологии содержат сведения о необходимости проведения подготовительных мероприятий перед операцией. Они заключаются в назначении особой диеты с включением продуктов, содержащих большие дозы кальция. Это рыба, говяжье мясо, молочные продукты, различные зерновые и крупы, творог. Вдобавок проводят форсирование мочевыделительной функции: внутривенно капельно вводят физраствор, дают мочегонные препараты. Для предотвращения гиперкальциемического криза допустимо ввести бикарбонат натрия или раствор глюкозы.
Хирургическое лечение
Вмешательство проводится в условиях общего наркоза. Всего продолжительность операции составляет от одного до трёх часов, в зависимости от выбранной тактики и объёма операции. Так как это очень редкая патология, то инвазивное вмешательство должен осуществлять только опытный хирург.
Когда раковое новообразование обнаружено на ранних стадиях, есть возможность убрать железу. В данном случае врач может полностью удалить паращитовидную железу (паратиреоидэктомия), если речь идёт о доброкачественном образовании, щитовидную железу (тиреоидэктомия), выполнить гемитиреоидэктомию (убрать половину щитовидной железы), резецировать перешеек или же может удалить отдельные участки. В современное время предпочитаются не открытые операции, а эндоскопические с использованием специального видеооборудования. Этот вид вмешательств менее травматичен для пациента, но единственный минус в том, что хирург может не убрать патологические клетки полностью, что в дальнейшем приведёт к рецидиву заболевания.
Если опухоль обнаруживается в локальных лимфатических узлах, они тоже подлежат обязательному удалению, чтобы остановить распространение раковых клеток в другие органы и системы. Если метастазирование уже произошло, все очаги не удастся удалить. В таком случае применяется лучевая и химиотерапия.
После проведённой операции пациентам обязательно назначаются инъекции кальция и витамина Д. Это профилактика развития гипопаратиреоза. При удалении щитовидной железы назначается заместительная гормональная терапия, причем не временная, а пожизненная.
Лучевая терапия
Применяется для замедления роста раковых клеток, назначается при метастазах. Для лечения используется ионизирующее облучение. Врачом определяется схема лечения, которая включает строго определённое количество процедур на конкретный срок. Проводить этот вид терапии может только врач-онколог со специальным образованием.
Химиотерапия
Применяются лекарственные препараты, которые направлены на уничтожение раковых клеток. При самом поражении паращитовидных желёз приносит незначительный эффект, больше используется при метастатических поражениях или рецидивах рака. Сопровождается большим количеством побочных эффектов.
Прогноз выживаемости
Ни один врач не даст абсолютно точного ответа о дальнейшем прогнозе жизни. Всё зависит от:
- концентрации кальция в крови;
- стадии, на которой диагностирован рак;
- наличия метастатического поражения лимфатических узлов и других органов;
- сопутствующих патологий пациента и его общего состояния здоровья;
- рецидивов болезни.
Но волноваться не стоит, в большинстве случаев прогноз болезни благоприятный. Относительно онкологических заболеваний других органов рак паращитовидной железы легче поддаётся лечению, в особенности на ранних стадиях. Главное, необходимо соблюдать все рекомендации лечащего врача, регулярно наблюдаться и контролировать периодически уровень кальция в крови. Он нормализуется уже после вторых суток после операции.
Выживаемость в пятидесяти процентах случаях составляет двадцать лет. Ещё в восьмидесяти процентах – 10 лет. И в девяноста процентах случаев выживаемость достигает пяти лет.
К сожалению, от рецидивов болезни никто не застрахован. Даже после успешно выполненной операции рак может вновь вернуться. Это происходит примерно у половины больных в течение жизни.
Профилактика рака околощитовидных желез
Обезопаситься на сто процентов, конечно, нельзя. Но можно выполнять простые правила, которые снизят риск возникновения онкологии. Фактор риска – дефицит кальция, нужно полноценно и правильно питаться, а в рацион включать продукты с повышенным содержанием кальция. Сюда относятся молочные продукты, рыба, морепродукты, творог, говядина. Стараться меньше употреблять алкоголя, так как продукты расщепления этилового спирта содействуют ускоренному выделению кальция из организма. Допустимо под контролем лечащего врача применять добавки, содержащие кальций и витамин Д.
Помимо диеты, периодически необходимо проходить регулярные профилактические обследования у врачей, следить за концентрацией кальция в крови и уровнем паратгормона. Желательно проведение ультразвукового исследования раз в шесть месяцев при наличии факторов риска, к примеру, при облучении шеи во время лучевой терапии или семейной предрасположенности.
Опухоли паращитовидных желез
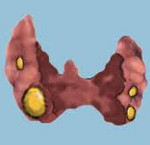
Опухоли паращитовидных желез — новообразования околощитовидных желез, представленные доброкачественными аденомами и злокачественными карциномами. Опухоли паращитовидных желез практически всегда гормонально-активны, поэтому сопровождаются симптомами гиперпаратиреоза и гиперкальциемией; рак паращитовидных желез обнаруживается в виде пальпируемого образования на шее, иногда приводит в сдавлению пищевода, трахеи, парезу возвратного гортанного нерва. Диагностика опухолей паращитовидных желез заключается в выполнении УЗИ, тонкоигольной биопсии, радиоизотопного сканирования, КТ, селективной артериографии с забором венозной крови и определением уровня паратгормона. При опухолях паращитовидных желез показано их удаление; при раке — тотальное удаление околощитовидных желез и лимфаденэктомия.
- Причины опухолей паращитовидных желез
- Симптомы опухолей паращитовидных желез
- Диагностика опухолей
- Лечение опухолей паращитовидных желез
- Цены на лечение
Общие сведения
Среди опухолей паращитовидных желез в эндокринологии встречаются доброкачественные аденомы (паратиреоаденомы) и злокачественные карциномы (рак). Опухоли паращитовидных желез являются достаточно редкими находками, однако в большинстве случаев обладают гормональной активностью, что служит важным диагностическим критерием. Гормонально-неактивные формы опухолей паращитовидных желез диагностируются менее чем в 5% наблюдений. Паратиреоаденомы морфологически представлены аденомами из главных светлых клеток, аденомами из главных темных клеток, аденомами из ацидофильных клеток и аденолипомами.
Рак паращитовидных желез встречается в 0,5-2% случаев, обычно у лиц в возрасте 50-60 лет. Он может являться первичным процессом или развиваться вследствие озлокачествления аденомы. Гистологически опухоль представлена трабекулярным солидным раком. Основным признаком злокачественности служит инвазивный рост опухоли с прорастанием капсулы и окружающих тканей.

Причины опухолей паращитовидных желез
Этиология опухолей паращитовидных желез неизвестна. Гиперпаратиреоз, вызванный гиперплазией или опухолями паращитовидных желез, может носить спорадический или семейный характер с аутосомно-доминантным типом наследования. Опухоли паращитовидных желез чаще всего являются компонентом синдрома множественных эндокринных неоплазий (МЭН типа I или II).
Ряд авторов высказывают мнение о связи опухолей паращитовидных желез с недостаточным питанием, авитаминозами, пониженным уровнем кальция, хроническим отравлением солями тяжелых металлов и т. д.
Симптомы опухолей паращитовидных желез
Клиническая картина гормонально активных опухолей паращитовидных желез связана с явлениями гиперпаратиреоза, обусловленного повышенной секрецией паратгормона и гиперкальциемией. При опухолях паращитовидных желез могут развиваться различные клинические синдромы: почечный, костно-мышечный, сердечно–сосудистый, желудочно-кишечный и др.
Почечный синдром при опухолях паращитовидных желез характеризуется полиурией, жаждой, снижением концентрационной функции почек, развитием мочекаменной болезни, почечного тубулярного ацидоза, диффузного нефрокальциноза, почечной недостаточности. Поражение органов желудочно-кишечного тракта может сопровождаться язвенной болезнью желудка и двенадцатиперстной кишки, панкреатитом, ЖКБ, запорами, диареей, анорексией, рвотой, желудочно-пищеводным рефлюксом.
Гиперкальциемия, вызываемая гормонально-активными опухолями паращитовидных желез, приводит к обызвествлению сосудов и клапанов сердца, артериальной гипертензии и аритмиям. При поражении глаз отмечается отложение кальция в поверхностных слоях роговицы, развитие кератита, катаракты. Нередко присоединяются признаки поражения центральной нервной системы — утомляемость, слабость, головная боль, депрессия, психозы.
Злокачественные опухоли паращитовидных желез могут изменять конфигурацию шеи, сопровождаться дисфагией и дисфонией за счет прорастания окружающих тканей и пареза гортани из-за вовлечения возвратного гортанного нерва. При пальпации рак паращитовидных желез определяется в виде плотной бугристой опухоли, имеющей ограниченную подвижность. Метастазы злокачественных опухолей паращитовидных желез определяются в лимфатических узлах шеи и средостения, легких, реже — костях, печени и почках.
Диагностика опухолей
Лабораторные исследования при опухолях паращитовидных желез выявляют увеличение уровня паратгормона, гиперкальциемию и гипофосфатемию, повышенную экскрецию кальция и фосфора с мочой. С целью топической диагностики опухолей паращитовидных желез проводится УЗИ, компьютерная томография шеи, субтракционная сцинтиграфия паращитовидных желез. Селективная ангиография позволяет не только визуализировать опухоль паращитовидных желез, но и произвести забор венозной крови для определения в ней уровня паратиреоидного гормона. Морфологическая верификация формы опухоли паращитовидных желез достигается благодаря тонкоигольной аспирационной биопсии.
В интересах оценки поражения других органов могут проводиться УЗИ брюшной полости, почек, фиброгастродуоденоскопия, эхокардиография, денситометрия, рентгенография грудной клетки и пищевода, консультации узких специалистов (гастроэнтеролога, невролога, кардиолога, нефролога, офтальмолога, отоларинголога). Дифференциальная диагностика осуществляется между гиперплазией и опухолями паращитовидных желез, а также различными формами паратиреоидной неоплазии.
Лечение опухолей паращитовидных желез
Опухоли паращитовидных желез лечатся только оперативным путем. На дооперационном этапе показано проведение симптоматической коррекции гиперкальциемии. При доброкачественных формах опухолей выполняется удаление аденомы, субтотальное удаление паращитовидных желез, иногда вместе с прилегающей долей щитовидной железы. В процессе операции необходимо избегать разрыва капсулы аденомы из-за опасности имплантационного рецидива опухоли паращитовидных желез.
При раке производится тотальное удаление околощитовидных желез, тиреоидэктомия с лимфодиссекцией и резекцией вовлеченных тканей. Лучевая терапия при злокачественных опухолях паращитовидных желез неэффективна. Послеоперационный гипопаратиреоз устраняется введением кальция и витамина D. Местные рецидивы опухолей паращитовидных желез возникают у 50% пациентов.
Лечение и прогноз жизни при аденоме паращитовидной железы
 К появлению опухолей паращитовидной железы более склонны женщины в период климакса от 40 до 60 лет. Она редко возникает у молодых людей. Аденома представляет собой доброкачественную опухоль, которая нарушает выделение паратиреоидного гормона. Быстро обнаружить ее помогает биохимический анализ крови – при патологии в крови резко повышается уровень кальция. Диаметр этой опухоли невелик – она редко превышает размер, сравнимый с вишней.
К появлению опухолей паращитовидной железы более склонны женщины в период климакса от 40 до 60 лет. Она редко возникает у молодых людей. Аденома представляет собой доброкачественную опухоль, которая нарушает выделение паратиреоидного гормона. Быстро обнаружить ее помогает биохимический анализ крови – при патологии в крови резко повышается уровень кальция. Диаметр этой опухоли невелик – она редко превышает размер, сравнимый с вишней.
Почему появляется аденома
Существует две причины, по которым аденома может поразить паращитовидную железу:
- Недостаток кальция в организме пациента, из-за которого клетки органа начинают беспорядочно делиться.
- Травмирование паращитовидной железы.
- Сильное радиоактивное облучение области головы и шеи.
- Генные мутации, которые привели к нарушению функций клеток, транспортирующих кальций в ткани. Они начинают бесконтрольно делиться и продуцировать паратиреоидный гормон.
Всего 1-2% пациентов опухоль становится злокачественной. Во всех остальных случаях аденома развивается по благоприятному сценарию. Особенностью этой опухоли является наличие капсулы, которая отделяет ее от тканей щитовидки. Новообразование имеет обтекаемую форму, часто многодольчатую.
Какие симптомы дает опухоль
На первом этапе, пока опухоль не привела к гиперпаратиреозу, у пациента могут наблюдаться признаки:
- чрезмерное потоотделение;
- влажная кожа при невысокой температуре теле или окружающей среды, наблюдается даже в состоянии покоя;
- учащенное сердцебиение;
- пониженный тонус систем организма;
- увеличение щитовидной железы;
- сонливость;
- повышенная утомляемость.
Часть этих симптомов наблюдается у женщин во время климакса, поэтому больная может не придать значения изменившемуся состоянию.  В момент перехода состояния больной в гиперпаратиреоз, наблюдаются:
В момент перехода состояния больной в гиперпаратиреоз, наблюдаются:
- рвотные позывы, тошнота;
- частые запоры;
- пониженный аппетит;
- общая слабость;
- ухудшение памяти;
- периодические боли в суставах;
- психоэмоциональные срывы;
- психические отклонения;
- депрессии;
- судороги.
Опасность этой болезни в том, что человек может впасть в кому. При регулярной диагностике обнаружить заболевание достаточно просто. Если недуг привел к гиперкальцемии, то симптомы выглядят иначе:
- неукротимая рвота, появляющаяся приступами;
- боли в области под ложечкой;
- сухость и зуд кожи;
- снижение объема выделения мочи или полное прекращение мочеиспускания;
- сердечно-сосудистая недостаточность;
- тромбоз;
- желудочно-кишечные кровотечения;
- спутанность сознания.
Также аденома может вызывать проблемы с сердечно-сосудистой системой. При ней может наблюдаться гипертония, кальцификация сердечных клапанов и коронарных артерий.
Прогноз жизни и возможные осложнения
Осложнения аденомы паращитовидной железы и прогноз жизни для человека с этой опухолью зависят от современного выявления заболевания. Немаловажно и то, в какой форме оно протекает. Возможными осложнениями могут быть:
- При желудочной форме гиперпаратиреоза: острое течение панкреатита, частые приступы язвы двенадцатиперстной кишки или желудка.
- При гиперпаратиреозе в почечной форме развивается нефрокальциноз и мочекаменная болезнь.
- Гиперкальцемия приводит к острому инфаркту миокарда, почечной недостаточности, кальцификации ушных раковин, ободковому кератиту.
Если для лечения своевременно провести операцию и адекватную терапию, то прогноз будет положительным. Большинство пациентов достаточно быстро реабилитируются после вмешательства, возвращаются к обычной жизни. Важно следить за уровнем кальция в крови после проведенного лечения. Если аденома удалена полностью, то он самостоятельно придет в норму через 2 суток.
При обращении больного за помощью слишком поздно, уже после развития осложнений, прогноз ухудшается. Некоторые патологии необратимо снижают качество жизни, для лечения придется применять препараты длительное время.
Как проводится лечение
Наилучшие отзывы от специалистов получил комплексный подход к терапии аденомы. Она состоит из нескольких частей:
- диета, при которой количество обогащенных кальцием продуктов снижается до минимума;
- внутривенные вливания физиологического раствора натрия хлорида или дифосфонатов;
- вливания с помощью капельницы мочегонных препаратов.
При гиперкальцемии для внутривенных вливаний используют раствор глюкозы, сердечные кортикостероиды, гидрокарбонат натрия. Основным методом лечения является удаление опухоли под общим наркозом. Ход операции должен обязательно контролировать анестезиолог. Она может длиться от одного до нескольких часов, в зависимости от расположения опухоли. Есть несколько методов удаления аденомы. Резекция может проводиться:
- вместе с большей частью щитовидной железы;
- одной ее доли;
- половины;
- перешейка.
Во время вмешательства хирург оценивает, возможен ли рецидив аденомы, осматривая для этого все эндокринные железы. Если опухоль появилась на обеих парах паращитовидных желез, то удаляют три из них, а также часть четвертой. Даже небольшая часть железы способна продуцировать достаточное количество гормонов, которые смогут поддерживать кальциево-фосфорный обмен.
Риски развития осложнений после операции при использовании современных методик сведены практически к нулю. Большая часть их связана с затруднениями речи и дыхания, но после реабилитации от последствий можно избавиться.
Рак паращитовидных желез — симптомы и лечение
Что такое рак паращитовидных желез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 30 лет.

Определение болезни. Причины заболевания
Рак паращитовидной железы — это злокачественное образование, которое обычно поражает людей в возрасте сорока или пятидесяти лет и возникает в одной из четырёх паращитовидных желёз, расположенных в области шеи и выделяющих паращитовидный гормон, усиливающий выработку кальция в кровь. [1]
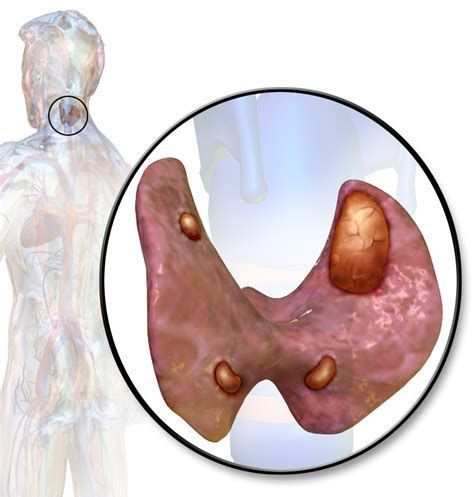
Это один из самых редких видов рака. Он составляет 0,005% всех раковых заболеваний. В медицинской литературе описано около 1000 случаев диагностики такой патологии.
Самой частой причиной рака паращитовидной железы являются следующие редкие заболевания, которые передаются по наследству:
- семейный изолированный гиперпаратиреоз;
- синдром множественной эндокринной неоплазии первого типа (MEN1 и 2).
Ещё одной причиной возникновения заболевания является лечение лучевой терапией — оно может увеличить риск развития аденомы паращитовидной железы.
В некоторых источниках встречается информация о следующих факторах риска:
- отравление солями тяжёлых металлов (употребление в пищу продуктов, впитавших выхлопные газы автомобилей, работа с нефтепродуктами, пассивное курение и т. д.);
- авитаминоз;
- неполноценное и недостаточное питание.
Они действительно оказывают влияние на паращитовидную железу, но их роль в формировании рака паращитовидной железы не доказана.
Симптомы рака паращитовидных желез
К симптомам рака паращитовидной железы относят: [2]
- слабость;
- гиперкальциемия (высокий уровень кальция в крови) с последующим обызвествлением клапанов сердца и сосудов, аритмиями и развитием артериальной гипертензии ;
- поражение центральной нервной системы, проявляющееся психозами, головной болью и депрессией ;
- развитие кератита (воспаления роговицы) и катаракт на фоне отложения кальция в роговице;
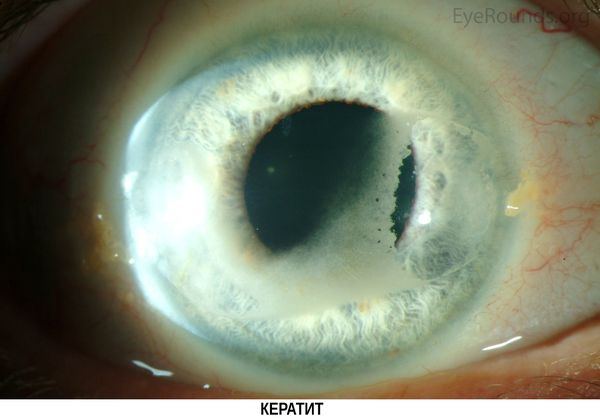
- тошнота и рвота;
- потеря аппетита;
- потеря веса по неизвестной причине;
- сильная жажда (не так, как обычно);
- мочеиспускание, которое происходит чаще, чем раньше;
- запор (от избытка кальция возникает спазм мышечного слоя всего желудочно-кишечного тракта);
- нарушение мышления (неспособность принимать адекватные решения, возбудимость);
- боль в животе, боку или спине, которая не проходит;
- боль в костях;
- остепороз (на фоне вымывания кальция и фосфора из кости и снижения обратного поглощения фосфата в почках вследствие повышенной секреции паратгормона); [3][4]
- шишковидное выпячивание на шее;
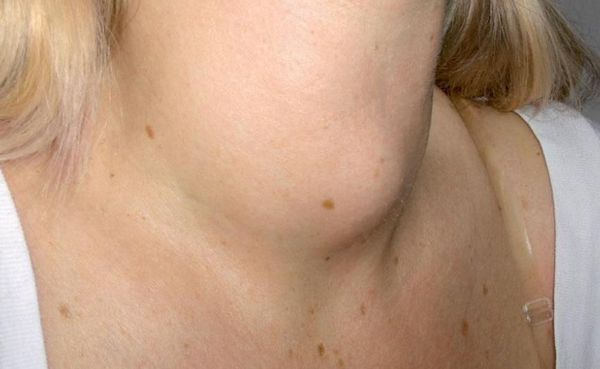
- изменения в голосе (например, хрипота);
- дисфагия — нарушение глотания;
- дисфония за счёт вовлечения возвратного гортанного нерва с последующим его парезом — частичным параличом связанной с ним мускулатуры.
Патогенез рака паращитовидных желез
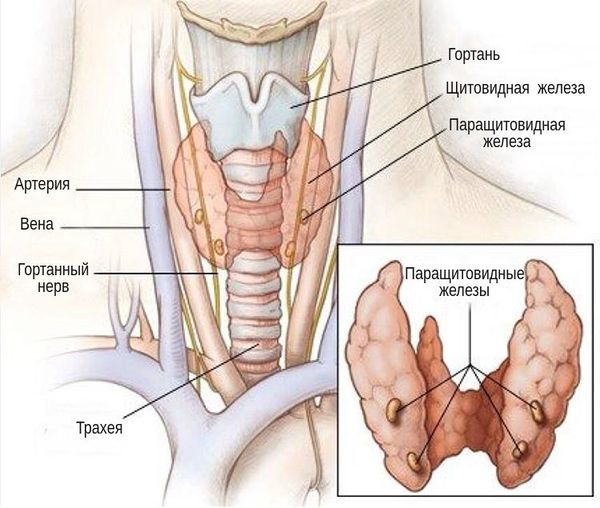
Раковые заболевания возникают, когда генетические мутации накапливаются в критических генах, особенно в тех, которые контролируют рост и деление клеток (пролиферацию) или восстановление повреждённой ДНК. Эти изменения позволяют клеткам расти и бесконтрольно делиться, образуя опухоль. [5] [6]
В большинстве случаев паращитовидного рака такие генетические изменения приобретаются с течением жизни человека и присутствуют только в определённых клетках паращитовидных желёз. Эти изменения, называемые соматическими мутациями, не наследуются. [11] Реже генетические изменения, присутствующие во всех клетках организма, повышают риск развития рака паращитовидной железы. Такие изменения генов, классифицируемые как мутации зародышевых клеток, обычно наследуются от родителей.
Мутации в гене CDC73 встречаются примерно в 70% случаев рака паращитовидной железы. Около трети пациентов с изменениями в этом гене унаследовали мутацию от родителей, при этом она присутствует во всех клетках организма.
Стоит отметить, что у людей, страдающих паращитовидным раком с мутациями генов CDC73, [7] [8] вероятность метастазирования в семь раз выше, чем у пациентов с раком паращитовидной железы без мутаций этих генов. Лица с мутациями генов CDC73 также подвержены более высокому риску рецидива рака и имеют более низкую выживаемость по сравнению с людьми без мутаций этих генов.
Изменения в других генах также были обнаружены при раке паращитовидной железы, но каждое из них было зарегистрировано только у небольшого числа людей. [9]
Ген CDC73 содержит «инструкцию» для производства белка, называемого parafibromin . Этот протеин найден внутри ядер клеток всего организма. Он является «усмирителем» опухоли, т. е. сдерживает слишком быстрый и бесконтрольный рост и деление клеток. Паращитовидные клетки с изменённым CDC73 геном не производят этот «усмиряющий» протеин, в результате чего клетки начинают расти и делиться бесконтрольно, что может привести к развитию рака паращитовидной железы. [10]
Риск развития рака паращитовидной железы также высок и при некоторых редких генетических синдромах. Так, данное заболевание встречается у 15% лиц с синдромом гиперпаратиреоза и опухолью челюсти и у 1% людей с семейным изолированным гиперпаратиреозом. Оба эти состояния также вызваны мутациями в гене CDC73. В редких случаях рак паращитовидной железы обнаруживается у людей с такой опухолью, как множественная эндокринная неоплазия, которая вызвана мутациями в других генах.
Негенетические факторы также влияют на риск развития рака паращитовидной железы, например, гиперпаратиреоз при хронической почечной недостаточности, рак щитовидной железы и предшествующая лучевая терапия в области шеи.
Предрасположенность к раку паращитовидной железы, вызванному мутацией зародышевой линии, обычно наследуется по аутосомно-доминантному типу. Это означает, что одной копии изменённого гена в каждой клетке достаточно, чтобы увеличить шансы людей на развитие опухоли. Важно отметить, что люди наследуют повышенную вероятность развития рака, а не саму болезнь. Поэтому не у всех лиц, наследующих мутацию, предрасполагающую к развитию рака, в конечном счёте развивается злокачественное новообразование.
Классификация и стадии развития рака паращитовидных желез
Классификации рака паращитовидной железы по гистологическим признакам не существует. На практике используется лишь классификация по стадиям заболевания с учётом распространённости рака в близлежащие и отдалённые органы и лимфатические узлы:
- I стадия рака — опухолевый узел довольно крупный, лимфатические узлы не поражены, метастазы отсутствуют;
- II стадия рака — отличается от первой стадии тем, что опухоль начинает проявлять свою активность: увеличивается в размерах, прорастает в окружающие ткани, возникают метастазы в ближайших лимфатических узлах.
- III стадия рака — опухоль ещё больше увеличивается в размерах, прорастает в ближайшие ткани и даже органы, подтверджается наличие метастазов во всех группах регионарных лимфатических узлов;
- IV стадия рака — опухоль достигает внушительных размеров, также прорастает в ближайшие ткани и органы, возникают метастазы в лимфатических узлах, также они поражают и другие органы (отдалённые метастазы).
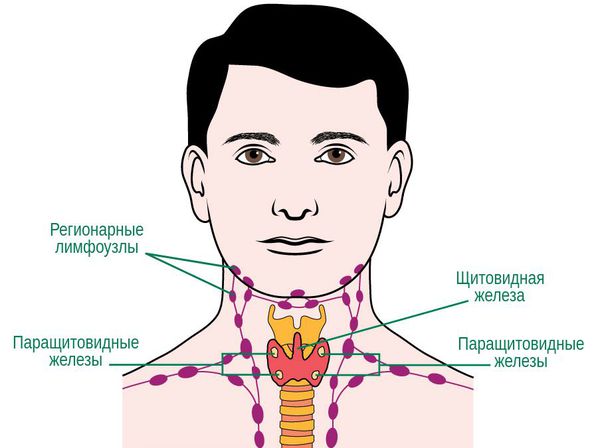
Осложнения рака паращитовидных желез
Осложнения рака паращитовидной железы:
- парез возвратного гортанного нерва из-за сдавления его опухолью;
- нарушения психического статуса — преобладание психоза с переходом в более апатичные состояния (депрессию, усталость, невозможность ясно мыслить);
- нарушение эвакуации и моторики желудочно-кишечного тракта — колоностаз (хроническое скопление кала в толстой кишке) и постоянные запоры;
- метастатическая опухоль — это тот же тип рака, что и первичная опухоль, например, если паращитовидный рак распространяется на лёгкое, то раковые клетки в лёгком на самом деле являются паращитовидными раковыми клетками. [12][13]
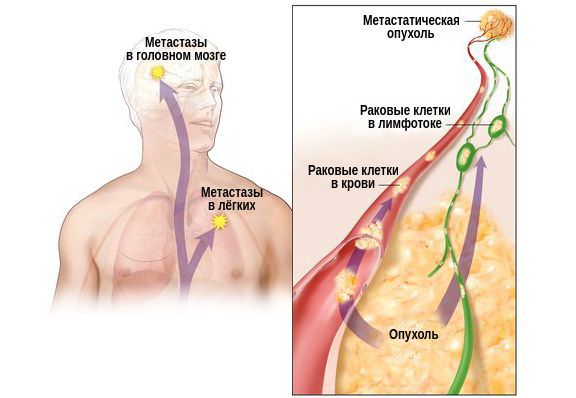
Наиболее серьёзным осложнением рака паращитовидной железы является гиперкальциемия, так как большинство смертей при данном виде рака происходит именно в результате тяжёлой, трудно контролируемой гиперкальциемии, а не самой злокачественной опухоли .
Обычно рак имеет свойство возвращаться, т. е. рецидивировать, поэтому могут потребоваться дополнительные операции, в результате которых вероятно возникновение послеоперационных осложнений:
- охриплость или изменение голоса в результате повреждения нерва, контролирующего голосовые связки;
- инфекция в месте операции;
- низкий уровень кальция в крови (гипокальциемия) — потенциально опасное для жизни состояние;
- рубцевание.
Если оперативное вмешательство проводит опытный специалист, то вероятность возникновения таких осложнений невысока.
Диагностика рака паращитовидных желез
Для диагностики заболевания проводятся различные лабораторные и инструментальные исследования.
Опухоли паращитовидной железы
Опухоли паращитовидной железы наблюдаются в возрасте от 10 до 70 лет, чаще от 20 до 60 лет, одинаково часто у мужчин и женщин. Но среди больных с генерализованной фиброзной остеодистрофией (болезнь Реклингхаузена) женщин наблюдается вдвое больше, чем мужчин, а среди больных с поражением почек мужчин гораздо больше, чем женщин.
Морфология
Подавляющее большинство опухолей паращитовидных желез – доброкачественные аденомы. Они обычно небольших размеров – в среднем 3 х 2 х 2 см. У половины больных вес опухоли колебался от 1 до 3 г, наблюдались аденомы весом в 0,1 г и с другой стороны – до 100 г. Чаще (больше чем в 80% случаев) они возникают из нижних телец. Были случаи, когда одновременно имелись 2 аденомы. Приблизительно 10% этих опухолей располагаются в верхнем отделе переднего или заднего средостения.
Аденомы паращитовидных желез обычно очень мягки, дольчаты, от желто-коричневого до темно-коричневого цвета, на разрезе желто-коричневого цвета. В аденомах большего размера нередко имеются мелкие кисточки.
Маленькие опухоли иногда лежат в бороздах и углублениях щитовидной железы и уплощены; большие лежат свободно в клетчатке шеи и имеют более округлую или яйцевидную форму.
Гистологически эти аденомы имеют тонкую соединительнотканную капсулу, дающую внутрь тонкие отростки с богатой сетью мелких сосудов, делящие опухоль на разной величины и формы альвеолы. Доминируют главные клетки паращитовидной железы, а кроме того, имеются в разных количествах бледные и темные оксифильные клетки и характерные «водянисто-светлые» клетки, которые считают разновидностью главных клеток. Наблюдаемые иногда в аденомах полиморфизм клеток, митозы и инвазии капсулы большинством исследователей не признаются как основания для исключения этих аденом из доброкачественных опухолей.
В аденомах паратиреоидных желез обычно встречаются кисты микроскопических размеров, изредка встречаются и мелкие макроскопические.
Аденомы эпителиального тельца у одних больных не вызывают расстройств, а у других дают явления гиперфункции этого органа, обусловливая возникновение гиперпаратиреоидизма. Нет полного соответствия между тяжестью этого состояния и величиной аденомы. При гиперпаратиреоидизме в кровяной сыворотке значительно увеличивается содержание кальция и фосфатазы, уменьшается содержание фосфора, резко увеличивается выделение кальция мочой. Источник гиперкальцияемии скелет. У некоторых больных происходит в той или другой степени деминерализации костей. У ряда больных развивается прогрессирующий генерализованный фиброзный остит, или, как его теперь правильно называют, генерализованная фиброзная остеодистрофия – болезнь Реклингхаузена. Но, несмотря на выраженные гиперкальцинемию и гиперкальцинурию при гиперпаратиреоидизме может и не быть поражения костей.
Кальций при гиперпаратиреоидизме может выпадать в тканях и органах. Особенно часто поражаются почки, где это проявляется в виде нефролитиаза или нефрокальциноза. Кальций откладывается в эпителии канальцев, развивается нефросклероз. У большинства больных возникает гипертония. Отмечено образование камней и поджелудочной железе. Наблюдалось отложение извести в связках позвоночника, в межпозвоночных дисках, в сосудах, очень редко – в легком, в конъюнктиве.
Таким образом, гиперпаратиреоидизм, развивающийся на почве аденомы паращитовидной железы, в основном проявляется в 4 главных формах:
1) генерализованной фиброзной остеодистрофии (болезнь Реклингхаузена);
2) нерезко выраженного остеопороза костей;
3) нефрокальциноза или нефролитиаза с их осложнениями;
4) сочетанных формах с костными и почечными изменениями.
Другие поражения встречаются редко. Поражения почек наблюдаются чаще, чем изменения в костях.
Рак паращитовидной железы располагается одинаково часто справа и слева и по размерам значительно больше доброкачественных опухолей. Диаметр самых маленьких злокачественных опухолей – 3 см, но преобладают опухоли больших размеров – до мужского кулака. Они плотной консистенции, округлой или яйцевидной формы с неравномерно узловатой поверхностью, имеют плотную фиброзную капсулу и сращены с окружающими тканями. На разрезе цвет их от серо-коричневатого до красно-коричневого. У подавляющего большинства больных опухоль прорастает в окружающие ткани. Характерны местные рецидивы и поздно наступающее метастазирование, чаще всего в лимфатические узлы и легкие, редко в печень, почки, кости. Неоднократно наблюдалось прорастание опухоли в кровеносные и лимфатические сосуды капсулы и соединительнотканных перегородок.
Симптомы
Как правило, только те аденомы паращитовидных желез дают о себе знать, которые вызывают эндокринные расстройства, гиперпаратиреоидизм. Совершенным исключением являются больные, у которых большие аденомы, не дававшие эндокринных нарушений, вызывали боли и расстройства из-за своих больших размеров. Они затрудняли дыхание и глотание, вызывали охриплость голоса, так как смещали и сдавливали гортань, трахею, пищевод, возвратный нерв.
Гиперпаратиреоидизм на почве аденомы околощитовидной железы развивается медленно и постепенно. Проходит ряд лет, прежде чем расстройства становятся так значительны, что вынуждают больных обратиться за хирургической помощью. Определенное значение имеет и запоздание с распознаванием заболевания. Средняя продолжительность существования расстройств до операции у больных с костными изменениями 4-4,5 года, а с почечными – 8-10 лет. Конечно, средние цифры не показывают всех колебаний, а они значительны. Почечные осложнения чаще, тяжелее и опаснее костных; они наблюдаются в форме нефрокальциноза или нефролитиаза приблизительно у 70% больных, а болезнь Реклингхаузена – у 40%. Часть больных имеет оба вида осложнений.
При развитии генерализованной остеодистрофии первыми симптомами являются боли во всем теле, в костях, в мышцах, легкая психическая и физическая утомляемость, нервозность, потеря аппетита, тахикардия, тошнота, запоры. Характерны мышечная слабость, снижение мышечного тонуса и на этой почве частые падения, при которых легко получаются переломы. Нарастает исхудание до выраженного истощения. На отдельных костях появляются болезненные утолщения. В поздних стадиях прогрессируют калечащие деформации костей. Рентгенография показывает характерные изменения. Кальций в сыворотке крови вместо нормальных 9-11 мг доходит до 15 мг и больше, содержание фосфора вместо 3 мг снижается до 1-2 мг, увеличивается содержание фосфатазы в крови, резко увеличивается выведение кальция мочой – больше 150 мг за сутки, а в норме – меньше 100 мг.
Поражения почек проявляют себя прежде всего полиурией, жаждой, как следствие почечной недостаточности, понижения их концентрационной способности. Развивается гипертония. Изредка наблюдается почечная колика. Присоединяется инфекция с ее осложнениями. Рентгенография обнаруживает отложение извести и камни в почках и мочеточниках.
Рак околощитовидной железы у многих больных растет очень медленно, прежде чем дает повод их носителям обратиться за врачебной помощью. Многие больные до обращения за медицинской помощью знали о существовании у них опухоли в течение 8-10 лет и даже больше. Только единичные больные сообщают, что опухоль у них появилась несколько месяцев назад. У подавляющего большинства опухоли прощупывались на шее. У одних больных эти опухоли дают эндокринные расстройства, у других не дают. У половины больных имеются резко выраженные явления гиперпаратиреоидизма с болями во всем теле, астенией, исхуданием, полиурией, гиперкальцинемией, гипофосфоремией, поражением костей и изредка – камнями в почках. Удаление опухоли снимает гиперпаратиреоидизм, после появления рецидива или метастазов он развивается вновь. Большие опухоли смещают гортань, глотку и пищевод, вызывая затруднения дыхания и глотания.
Диагностика
Очень важно раннее распознавание опухоли паращитовидной железы, так как только раннее удаление ее может предупредить серьезные и иногда необратимые, гибельные осложнения со стороны почек и костей.
Аденома крайне редко определяется при ощупывании. Для распознавания основное значение имеет учет симптомов гиперпаратиреоидизма, определение содержания кальция, фосфора и фосфатазы в крови и кальция в моче, рентгенологическое исследование костей и мочевой системы, определение функциональной способности почек и урография.
У больных с рецидивами камней в почках и мочеточниках или повторно оперировавшихся по поводу камней надо иметь в виду возможность наличия гиперфункции околощитовидных желез. Указывают, что она имеется приблизительно у 10% всех больных с камнями почек и мочеточников.
Рентгенография при гиперпаратиреоидизме часто обнаруживает резкие изменения со стороны твердой пластинки, окаймляющей зубные луночки.
Лечение опухолей паращитовидной железы
Лечение аденом должно заключаться в как можно более раннем оперативном их удалении. Рентгенотерапия не помогает. Без операции больные гибнут. Операция выполняется через обычный для вмешательства на щитовидной железе воротникообразный разрез с пересечением обеих грудино-подъязычных и грудино-щитовидных мышц. Поиски аденомы должны идти всегда в строгой последовательности, исключительно под контролем зрения. Ощупывание пальцем ничего не дает – опухоли очень мягки и не прощупываются. Необходимо избегать имбибирования клетчатки кровью. Сперва обследуется правая доля щитовидной железы на наличие узлов в ее толще, потом она выделяется и отклоняется кнутри. Обследуется область ее нижнего полюса, потом – верхнего. При отрицательных результатах надо произвести ревизию области глотки, гортани, влагалища сонных артерий, вдоль пищевода и трахеи и, наконец, верхний отдел заднего средостения. Все это надо затем проделать и с другой стороны.
Относительно аденом, располагающихся в заднем средостении, надо иметь в виду, что так как они туда смещаются с шеи, к ним всегда тянется сосудистая ножка, исходящая из артерий щитовидной железы. Такую ножку не следует пересекать до удаления аденомы, так как по соседству можно найти опухоль. При отрицательном результате обследования шеи хорошо, если хирург установит, какое из эпителиальных телец отсутствует. Во избежание жестокой послеоперационной тетании при операции не следует трогать нормальных эпителиальных телец, не следует удалять их, брать из них кусочки для биопсии.
Верхний отдел заднего средостения можно обследовать под контролем зрения из разреза на шее, обследование же переднего средостения требует расширения раны. Для этого надо рассечь грудину до III ребра и потом в стороны. Все манипуляции на шее должны быть обязательно полностью выполнены в один сеанс. При повторных операциях отыскать на шее эпителиальные тельца очень трудно.
Рентгенотерапия раковых опухолей эффекта не дает. Показано раннее и радикальное иссечение в пределах здоровых тканей.