
Болезнь Крона (регионарный энтерит, гранулематозный илеит или колит) — это гранулематозное воспаление пищеварительного тракта неизвестной этиологии с преимущественной локализацией в терминальном отделе подвздошной кишки.
Болезнь названа по имени американского гастроэнтеролога Баррила Бернарда Крона (1884—1983), который в 1932 году вместе с двумя коллегами по нью-йоркской больнице Маунт-Синай — Леоном Гинзбургом (англ. Leon Ginzburg; 1898—1988) и Гордоном Оппенгеймером (1900—1974) — опубликовал первое описание 18 случаев заболевания.

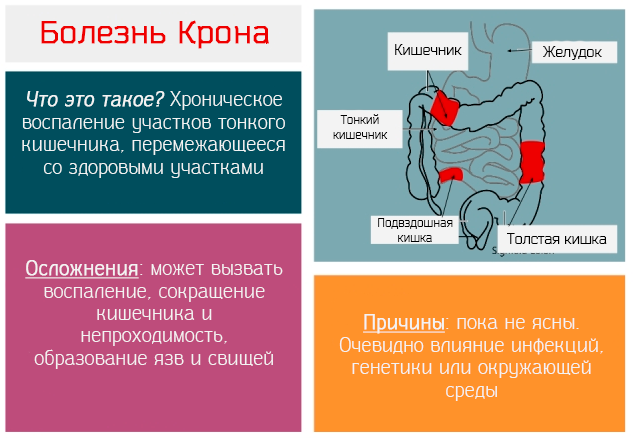
Что такое болезнь Крона
При болезни Крона здоровые участки кишечника чередуются с воспаленными областями. Иногда патологический процесс охватывает большие площади, а иногда совсем маленькие. Воспалению подвергается не только кишечник, но и желудок с пищеводом, но происходит это не всегда.
У большинства пациентов диагностируется поражение тонкого кишечника в области илеоцекального канала. Иногда заболевание манифестирует в подвздошной кишке и распространяется далее. При этом страдает и тонкий, и толстый кишечник. Его осмотр позволяет визуализировать язвы. Они отличаются по форме и размеру. Здоровые участки кишечника сменяются областями стеноза и уплотнений. Однако структура бокаловидных клеток и крипт не нарушается.

Причины возникновения болезни Крона
Причинный фактор заболевания не установлен. Предполагается провоцирующая роль вирусов, бактерий (например, вируса кори, микобактерии паратуберкулеза).
Вторая гипотеза связана с предположением, что какой-то пищевой антиген или неболезнетворный микробный агент способен вызвать аномальный иммунный ответ.
Третья гипотеза утверждает, что роль провокатора в развитии болезни играют аутоантигены (т. е. собственные белки организма) на стенке кишечника больного.

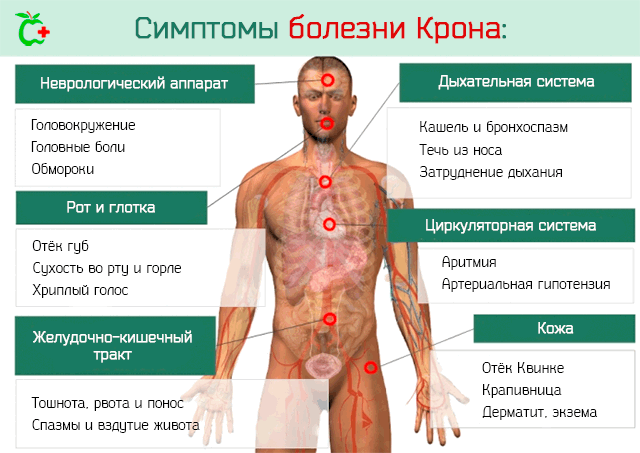
Симптомы
Наиболее распространенными признаками заболевания являются:
- диарея в хронической форме, длящаяся дольше 1,5 месяцев (полуоформленный кал мягкой консистенции; чем чаще стул, тем выше локализация поражения тонкой кишки);
- боль в животе (слабая на начальной стадии и сильная, схваткообразная после приема пищи и во время дефекации в дальнейшем; иногда она является единственным симптомом в течении нескольких лет);
- ощущение тяжести в животе;
- анемия или пониженный гемоглобин;
- лихорадочное состояние;
- метеоризм, вздутие живота;
- тошнота, рвота;
- нарушения в области ануса – трещины, гнойное воспаление толстой кишки, свищи.
Болезнь Крона, симптомы и лечение данной патологии, как правило, требуют корректировки нарушений на фоне периодических ремиссий.

Факторы риска
Факторы, которые могут усугубить симптомы болезни Крона и привести к осложнениям:
- прием определенных лекарств;
- инфекции;
- гормональные нарушения (чаще у женщин);
- повышенный стресс;
- курение.
Факторы риска возникновения болезни следующие:
- семейный анамнез болезни Крона. Если есть близкие родственники (мать, отец, братья, сестры) риск болезни повышается;
- курение.

Классификация
При этой болезни чаще всего пользуются классификацией, основанной на локализации воспалительных явлений в различных отделах ЖКТ. Согласно ей, выделяют несколько основных форм болезни:
- Илеит – воспалительный процесс поражает подвздошную кишку.
- Илеоколит – наиболее распространенная форма, при которой поражается подвздошная и толстая кишка.
- Гастродуоденит – характеризуется развитием воспалительного процесса в желудке и двенадцатиперстной кишке.
- Колит – воспаление поражает только толстый кишечник, иначе этот процесс называют болезнь Крона толстой кишки, так как при этом другие отделы ЖКТ не затрагиваются.
- Еюноилеит – воспалительный процесс охватывает подвздошную и тонкую кишку.

Генетическая предрасположенность
Согласно исследованиям, предрасположенность к болезни Крона может передаваться по наследству. Риск возникновения болезни Крона у близких родственников пациента повышается и составляет 5,2-22,5%. Генетический фактор определенно играет определенную роль, однако никакой конкретной схемы, по которой заболевание наследуется, выявлено не было. Поэтому на сегодняшний день невозможно точно предсказать, у кого из членов семьи может возникнуть болезнь Крона, и возникнет ли она вообще.

Осложнения
Осложнениями болезни Крона могут быть следующие состояния.
- Изъязвление слизистой, прободение кишечной стенки, кровотечение, выход каловых масс в брюшную полость.
- Развитие свищей в соседние органы, брюшную полость, на поверхность кожи. Развитие абсцессов в стенке кишечника, просветах свищей.
- Анальная трещина.
- Рак толстой кишки.
- Похудание вплоть до истощения, нарушения обмена вследствие недостаточности всасывания питательных веществ. Дисбактериоз, гиповитаминозы.

Может ли болезнь Крона трансформироваться в рак?
Болезнь Крона является предраковым заболеванием кишечника. Злокачественное перерождение – одно из самых тяжелых ее осложнений. Злокачественное перерождение кишечника можно обнаружить при помощи эндоскопического исследования – колоноскопии. Пациенты, которым рекомендуется регулярно проходить колоноскопию:
- Страдающие болезнью Крона, неспецифическим язвенным колитом, полипозом и другими предраковыми заболеваниями кишечника.
- Длительно страдающие болями в животе, причина которых неизвестна, и ее не удалось выявить при помощи других методов диагностики.
- Люди старше 50 лет, даже те, у кого здоровье в норме.
Противопоказанием к колоноскопии является активная стадия болезни Крона. Нужно дождаться, когда симптомы заболевания стихнут.

Диагностика
Предположить наличие хронического воспалительного заболевания кишечника можно у пациента с жалобами на диарею (особенно кровавую) и боли в животе, а также при наличии в семейном анамнезе близких родственников, страдающих подобными заболеваниями.
Диагноз болезни Крона основывается на сочетании эндоскопических, рентгенологических и морфологических данных, свидетельствующих о наличии очагового, асимметричного, трансмурального и гранулематозного воспаления.

Лечение болезни Крона
Если при язвенном колите возможно полное выздоровление, то при болезни Крона бОльшее, что может сделать для пациента врач, – помочь достичь ремиссии и продлить её. Спонтанная (самопроизвольная) ремиссия случается примерно в 30% случаев, но продолжительность ее непредсказуема.
Чтобы прервать обострение, назначают:
- системные местные глюкокортикостероиды (гормональные противовоспалительные препараты): преднизолон, метилпреднизолон, будесонид;
- иммуносупрессоры (поскольку болезнь вызвана чрезмерной активностью иммунитета): азатиоприн, 6-меркаптопурин, метотрексат;
- моноклональные антитела к ФНО-альфа (блокируют особое биологически активное вещество, провоцирующее иммунное воспаление): инфликсимаб, адалимумаб, цертолизумаба пэгол.
Хирургическое лечение болезни Крона
Большинству пациентов с болезнью Крона в конечном итоге необходим некоторый тип хирургии. Тем не менее, операция не может вылечить болезнь Крона. Проблемы со свищами и абсцессами могут возникать и после операций. Новые болезни обычно повторяются в других областях кишечника. Хирургия может быть полезной для снятия симптомов и исправления кишечной блокировки, перфорации кишечника, свищей или кровотечения.
Похожие записи:
- О чём говорит цвет стула?Цвет стула может быть результатом какого-то съеденного продукта, а может.
- Ожоги во ртуОжог – наиболее распространенная бытовая травма. Обжечь слизистую рта можно.
- Генные мутации: виды, причины и примерыОпределённая последовательность ДНК хранит наследственную информацию, которая может меняться (искажаться).
- Нейрофиброматоз или Болезнь Реклингхаузена что это такоеНейрофиброматоз – это группа заболеваний, которые имеют однотипные клинические проявления.
Автор: Левио Меши
Врач с 36 летним стажем работы. Медицинский блогер Левио Меши. Постоянный обзор животрепещущих тем по психиатрии, психотерапии, зависимостям. Хирургии, онкологии и терапии. Беседы с ведущими врачами. Обзоры клиник и их врачей. Полезные материалы по самолечению и решению проблем со здоровьем. Посмотреть все записи автора Левио Меши
Болезнь Крона
- Почему возникает болезнь Крона?
- Признаки болезни Крона
- Какое обследование необходимо при подозрении на болезнь Крона?
- Лечение болезни Крона
- Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона — это хроническое, тяжелое воспалительное заболевание желудочно-кишечного тракта, при котором может наблюдаться поражение любого его отдела, начиная полостью рта и заканчивая прямой кишкой. Клинически оно проявляется воспалением всей толщи стенки пищеварительной трубки, образованием язв и рубцов.
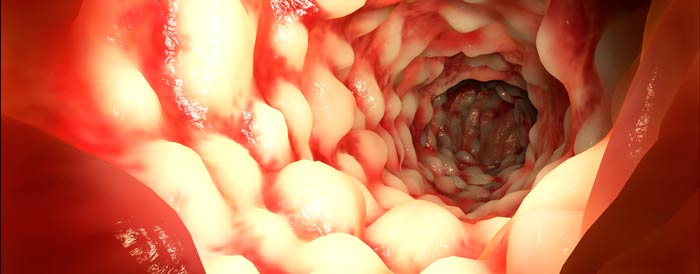
Болезнь Крона в цифрах и фактах:
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев — в толстой кишке, в 5% случаев — в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего — в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Почему возникает болезнь Крона?
Причины возникновения болезни Крона точно не установлены. Имеется несколько теорий на этот счет. Наиболее популярная из них гласит, что значительная роль принадлежит неправильной работе иммунной системы. Она начинает воспринимать в качестве чужеродных агентов компоненты пищи, полезные для организма вещества, бактерии, входящие в состав нормальной микрофлоры. В результате белые кровяные тельца, — лейкоциты, — накапливаются в стенке кишечника, развивается воспалительный процесс.
Однако, ученые затрудняются сказать, является ли изменение работы иммунной системы причиной или следствием болезни Крона.
Другие возможные причины заболевания:
- Генетические нарушения: у 5-10% пациентов есть близкие родственники, у которых тоже диагностирована болезнь Крона.
- Нарушения работы иммунной системы, в том числе аллергии, аутоиммунные реакции и заболевания. Кроме того, причиной развития болезни Крона могут стать перенесенные ранее бактериальные или вирусные инфекции, которые могут спровоцировать нарушение иммунного ответа.
- Курение. По данным статистики, у курильщиков болезнь Крона развивается в 2 раза чаще, чем у некурящих людей. Если пациенты продолжают курить, то заболевание протекает у них тяжелее.
- Образ жизни. Чаще всего данная патология регистрируется в экономически развитых странах, причем рост заболеваемости отмечается с 50-х годов ХХ века, когда началось общее улучшение благосостояния стран Европы и США.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
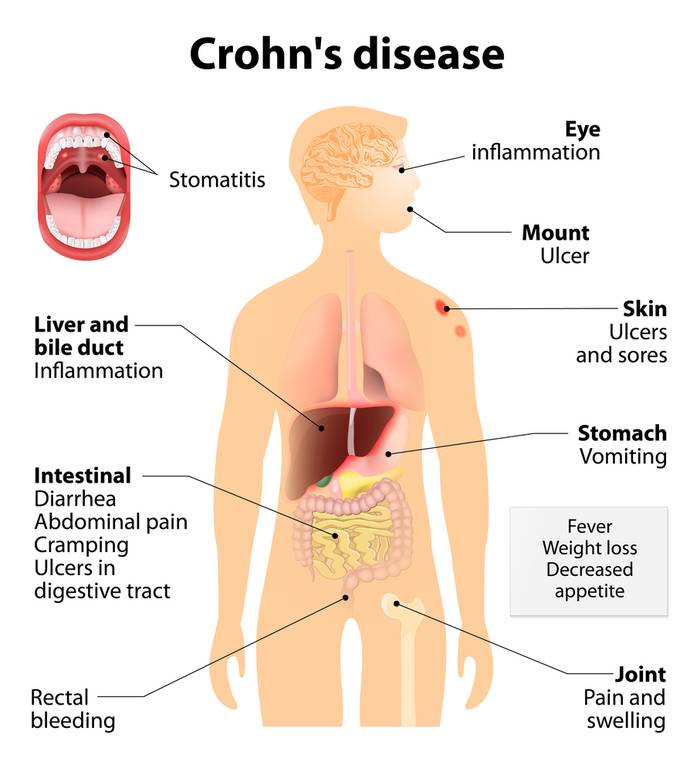
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки — на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Лечение болезни Крона
Так как причина болезни Крона до настоящего времени неизвестна, эффективных методов лечения не существует. Однако, есть препараты, при помощи которых можно контролировать заболевание, обеспечить длительную ремиссию.
Пациентам назначают противовоспалительные препараты, глюкокортикоиды (препараты гормонов коры надпочечников), иммунодепрессанты, антидиарейные средства.
При тяжелом течении болезни Крона может быть проведено хирургическое лечение. Во время операции удаляют пораженный участок кишки. Но это приводит не к излечению, а лишь к облегчению состояния. Через некоторое время воспаление развивается в соседнем участке кишки.
Некоторым больным требуется несколько операций. Иногда бывает целесообразно удалить большой отрезок кишечника. Если после этого не удается восстановить целостность кишки — хирург накладывает колостому.
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона колоноскопию нельзя проводить, когда заболевание находится в активной стадии.
Вы можете пройти колоноскопию в Европейской клинике — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта в Европейской клинике вы можете пройти колоноскопию в состоянии медикаментозного сна.
Болезнь Крона толстой кишки, симптомы, лечение, прогноз
Болезнь Крона носит хронический рецидивирующий характер, выражающийся гранулематозным воспалением, затрагивающим различные отделы пищеварительной системы от ротовой полости до прямой кишки, с развитием местных и системных осложнений. Однако чаще всего патологический процесс развивается в начальном отделе толстой кишки.
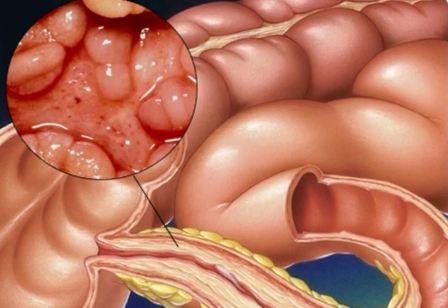
Что такое болезнь Крона
Заболевание характеризуется сегментарным поражением кишки, при котором имеется четкое разграничение больных и здоровых участков тканей. Болезнь протекает с тяжелыми последствиями для организма, начиная от лимфаденита и заканчивая образованием язв, свищей и рубцов на стенках кишечника. При перфорации язв могут развиться внутрибрюшинные абсцессы.
Болезнь Крона одинаково протекает как у взрослых, так и у детей, причем случаи заболевания встречаются повсеместно. Однако наибольшее количество больных все же наблюдается в странах северной Европы и Северной Америки.
Различают два периода жизни, при которых пик заболевания имеет наибольшее развитие: между 15-35 годами и после 60-ти лет.
Этиология заболевания до конца не изучена. Причиной деструктивных изменений могут быть, как наследственные, так инфекционные и иммунологические факторы. Доказано, что при данном заболевании у больного в организме образуются антитела к тканям кишечника.
Наследственный фактор
Если у одного из однояйцевых близнецов было обнаружено это заболевание, то с большой вероятностью болезнью Крона будет страдать и второй близнец. Причем в 17% случаев у больных с такой патологией в роду есть кровные родственники, также имеющие в анамнезе проблемы с кишечником.
Инфекционный фактор
На данный момент подтверждение инфекционной причины болезни Крона до конца не установлено. Однако некоторые лабораторные исследования на крысах могут дать предположение о вирусной либо бактериальной природе заболевания.
Иммунологический фактор
На природу аутоиммунного происхождения болезни Крона наводит системное поражение органов. Кроме того, во время клинических исследований в периоды обострения заболевания, в крови больных выявлены иммунные комплексы, которые вызывают разные повреждения тканей.
Симптомы болезни Крона
Зачастую клиническая картина болезни Крона зависит от степени и продолжительности поражения органа, места локализации патологического процесса и наличия рецидивов заболевания.
Среди общих симптомов заболевания можно выделить: повышенную утомляемость, слабость, волнообразные скачки температуры. Как правило, признаком заболевания является сильная боль в подвздошной области живота, преимущественно с правой стороны, которую нередко принимают за проявление острого аппендицита.
Обычно потеря веса происходит практически у всех больных и обусловливается анорексией и болевым симптомом после приема пищи, в более запущенной стадии заболевания, вследствие операционного вмешательства и в результате длительности патологического процесса.
Происходит нарушение процесса всасывания полезных веществ в кишечнике. В 15% образуются свищи и абсцессы в области анального отверстия.
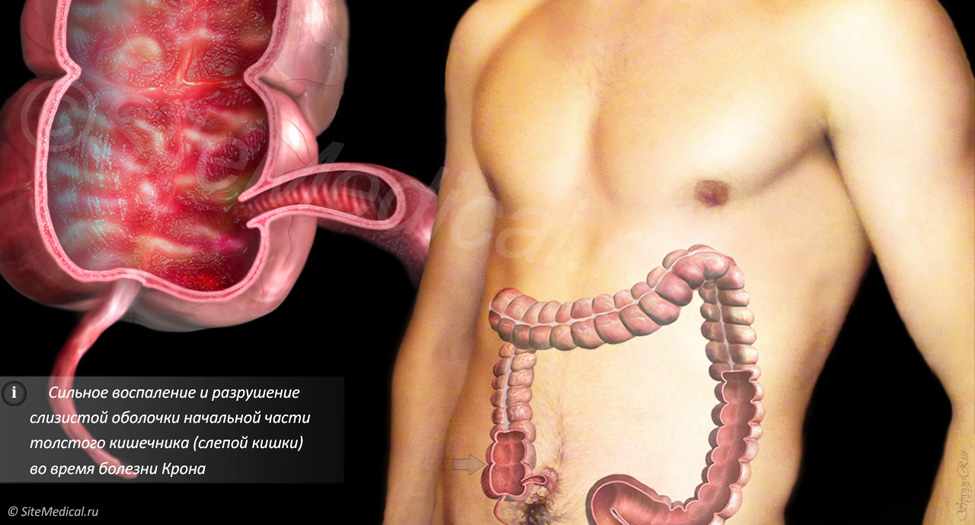
Кроме того, в деструктивный процесс могут быть вовлечены различные органы, включая глаза, ротовую полость, суставы, кожу, желчевыводящие пути, почки, печень и кишечник.
При хирургическом вмешательстве могут возникнуть осложнения в виде перитонита, брюшных спаек, кишечной непроходимости, внутрибрюшинных абсцессов, повреждений сосудов и кровотечений в просвет кишки.
Диагностика заболевания
- Клинический анализ крови на выявление лейкоцитоза, повышенного СОЭ и С-реактивного белка. Из-за плохой всасываемости в кишечнике возможно проявление железодефицитной анемии и гипоальбуминемии.
- Бакпосев крови и кала при наличии септических состояний.
- Обзорный рентген органов пищеварительной системы. При токсическом растяжении может показать наличие вздутия петель кишок и наполнение их просвета воздухом.
- Колоноскопия и фиброгастроскопия с биопсией, для подтверждения диагноза гистологически.
- Рентген желудка с барием. Помогает обнаружить асимметрию участков слизистой, глубокие язвы, а так же места вздутий и сужений просвета.
- Ультразвуковая диагностика и КТ. Выявляют внутрибрюшинные абсцессы и увеличение лимфоузлов брыжейки.
- Гидро-МРТ кишечника. Помогает оценить состояние тонкой и толстой кишок, а так же обнаружить наличие свищей и увеличенных лимфатических узлов.
Также наряду с инструментальной диагностикой проводится дифференциальный анализ, который позволяет распознать заболевание среди большого количества нарушений инфекционной и неинфекционной природы.
Лечение болезни Крона
При отсутствии осложнений, требующих хирургического вмешательства, как правило, проводится медикаментозное лечение с соблюдением строгой диеты. Главной группой препаратов, направленных на снятие воспалительного и уменьшение дегенеративного процесса, являются глюкокортикоиды и препараты 5-аминосалициловой кислоты. Часто эти две группы назначаются параллельно.
При наличии воспалительного процесса применяется антибактериальная терапия. Пробиотики и витамины группы D помогают наладить пищеварительный процесс в кишечнике.
В качестве противовоспалительной терапии неплохо себя зарекомендовали фитотерапевтические средства с применением таких лекарственных растений, как алоэ, кровохлебка, полынь, зверобой и др.
В запущенных случаях может быть показано хирургическое вмешательство, которое направлено на устранение осложнений.
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
Болезнь Крона коварна тем, что она имеет рецидивирующее течение, и практически у всех больных на временном промежутке от 1 года до 20 лет случается не менее одного рецидива заболевания. Смертность при болезни Крона связана, прежде всего, с осложнениями, возникающими в процессе заболевания.
Причины болезни Крона и лечебная диета при воспалении кишечника
Давайте изучим болезнь Крона. Мы выясним причины и симптомы, которыми она проявляется. Можно ли вылечить заболевание кишечника? Какова должна быть диета, чтобы ограничить воспалительные явления в кишечники и свести к минимуму риск осложнений?
Что такое болезнь Крона
Болезнь Крона или кишечный колит относится к хроническим воспалительным заболеваниям кишечника.
Она сопровождается хроническим воспалением слизистой оболочки и некоторых подлежащих тканей, а иногда всех слоев стенки кишечника или вообще всего пищеварительного тракта.
Воспаление, вызванное болезнью Крона, может повлиять практически на любую часть пищеварительного канала, который идёт от рта до ануса, но почти всегда болезнь локализуется в подвздошной кишке, которая является заключительной частью тонкого кишечника, а также в толстой и слепой кишке.
Очень редко болезнь Крона влияет на желудок, двенадцатиперстную кишку, перианальную область, пищевод и рот.
Участок кишечника, который страдает от воспалительного процесса, как правило, очень короткий, порядка нескольких сантиметров.
Причины и факторы риска болезни Крона
Этиология болезни Крона, несмотря на многочисленные исследования, до сих пор остается неизвестной.
Подозрения падают на несколько факторов: генетика (пациенты с болезнью Крона, как правило, имеют семейную историю заболевания), вирусные и/или бактериальные инфекции.
Вероятнее всего, болезнь возникает под влияние сочетания нескольких факторов, действие которых усугубляет состояние окружающей среды.
Генетическая гипотеза
Генетические исследования, проведенные на пациентах, страдающих от этого заболевания, показали, что у 30% из них присутствовала мутация гена NOD2, расположенного на хромосоме 16. Этот ген играет важную роль в рамках функций иммунной системы.
Тот факт, что мутации гена NOD2 не присутствуют у всех больных болезнью Крона, и открытие многих других мутаций, связанных с заболеванием, указывает, что количество мутаций, участвующих в развитии болезни Крона, многочисленно и многие ещё не выявлены.
Инфекционная гипотеза
Исследования, проведенные на пациентах с болезнью Крона, целью которых было обнаружить связь заболевания с патогенами, показали, что воспаление кишечника связано с комплексным влиянием патогенов.
Этими патогенами могут быть Mycobacterium avium subspecies paratuberculosis, Escherechia coli enteroaderente, Listeria и Yersinia. Однако, даже эта гипотеза ещё не была доказана и подтверждена должным образом.
Гипотеза окружающей среды
Безусловно, факторы окружающей среды играют важную роль в этиологии заболевания. Доказательством этого служит внушительный рост распространенности заболевания в промышленно развитых регионах.
Факторы риска
Выделяют следующие факторы, которые повышают вероятность развития болезни Крона:
- Юный возраст. Заболевание может появиться в любом возрасте, но с большей вероятностью проявит себя до тридцатого года жизни.
- Белая раса. Все белокожие люди, и в особенности ашкеназские евреи (потомки еврейских общин, которые в средние века жили в долине Рейна), имеют более высокие шансы развития воспаления кишечника, чем представители темнокожей расы.
- Родство. Наличие в семье больного с болезнью Крона увеличивает шансы столкновения с недугом. В частности, 20% больных болезнью Крона имеют братьев или родителей, которые страдают или страдали от того же заболевания.
- Курение сигарет. Это самый значительный фактор риска, это показывает статистика выявленных случаев заболевания.
- Окружающая среда. Проживания в промышленно развитой стране увеличивает риск. Также как потребление переработанных продуктов и животных жиров (особенно диета с перекосом в сторону омега-6 и в ущерб омега-3). Жители северных стран так же имеют больше шансов заболеть, чем представители южных регионов.
Симптомы, которыми проявляется болезнь Крона
Как мы уже упоминали, симптоматика заболевания очень сложна и существенно отличается от пациента к пациенту. Но, всегда она очень негативно влияет на социальную жизнь пациента.
Симптомы зависят от локализации болезни Крона и времени прошедшего с начала развития (как правило, заметные проявления отмечаются только через 3 и более лет):
- Диарея. Наиболее типичный признак заболевания. Диарея является прямым следствием воспалительного процесса, который затрагивает слизистые оболочки, выстилающие кишечник, и даже подлежащие ткани. Воспаление приводит к обильной потере жидкости и ионов натрия.
- Судорожные боли в животе. Воспаление (боль является одним из его признаков) вызывает набухание стенок кишечника (отёки – это ещё один из типичных признаков воспаления). Разбухание кишечника в сочетании со стенозом вызывают изменения нормального транзита кала, что приводит к судорожным болям.
- Чрезмерное образование газов в брюшной полости со вздутием и выпячиванием живота.
- Изъязвления внутренней стенки кишечника. Наличие изъязвлений может повлиять на все структуры стенки кишечника и иногда могут быть настолько глубокие, что это может привести к его перфорации и, как следствие, перитониту.
- Кровотечения в стуле. Прохождение остатков пищи через изъязвленные области кишечника может вызвать кровотечения различной природы. Как правило, такие кровотечения выявляются при обследовании кала: визуальном – при обильном кровотечении, или лабораторном при слабом кровотечении.
- Потеря аппетита. Воздержание от приёма пищи приводит к улучшению симптоматики, поэтому больной часто теряет аппетит.
Описанные симптомы затрагивают только пищеварительный тракт, в частности, кишечник, но зачастую (если воспаление серьезное) заболевание проявляется дополнительной симптоматикой:
- Лихорадка. Характеризуется, как правило, температурой типичной для воспалительного процесса, но иногда может превышать 38,5°C, например, в случае абсцессов и инфекций, которые могут развиваться на язвах.
- Задержка в развитии и росте у детей, связанная с нарушениями всасывания и, как следствие, недоеданием.
- Астения. Отсутствие мышечной силы и их ослабление.
- Хроническая усталость, даже при отсутствии работы или после минимальной нагрузки.
- Воспаление глазного яблока (увеит) и склеры (эписклерит).
- Проблемы кожи. При болезни Крона часто встречаются гангренозная пиодермия и узловатая эритема.
- Проблемы неврологического характера, такие как головные боли, судороги, непроизвольные подергивания мышц, депрессия.
Прогноз, риски и осложнения заболевания Крона
Прогноз болезни Крона, которая, как мы уже сказали, неизлечима, зависит от того, сколько болезнь длится и вероятности развития возможных осложнений.
Несмотря на многие неудобства, болезнь Крона не снижает продолжительности жизни. Большую опасность представляют осложнения, которые могут привести даже летальному исходу.
- Недоедание. Воспаления и диарея уменьшают способность кишечника поглощать пищу и приводят к дефициту питательных веществ. Наиболее быстро развивается дефицит углеводов и липидов, так как они всасываются в тонком кишечнике.
- Гемолитическая аутоиммунная анемия. Расстройство иммунной системы, которое часто сопровождает воспалительные заболевания кишечника. Вызвано уменьшением концентрации гемоглобина, уменьшением количества циркулирующих эритроцитов, которые уничтожает иммунная система, ошибочно принимая за врагов.
- Анемия. Все кишечные кровотечения и возможная гемолитическая аутоиммунная анемия могут приводить к появлению симптомов общего дефицита гемоглобина, который при болезни Крона следует обязательно держать под контролем.
- Серонегативный спондилоартрит или серонегативный остеоартрит. Воспалительный артрит, который затрагивает суставы (в основном, колени и плечи), может развиться из-за переизбытка в крови антител направленных против собственных тканей, образующихся из-за кишечного воспаления.
- Камни в желчном пузыре. Из-за слабого поглощения желчи в кишечнике, желчь выводится с калом. Результатом этого является повышение концентрации холестерина в желчи, содержащейся в желчном пузыре, что является фактором риском образования камней.
-
Остеопороз из-за одновременного влияния трёх факторов:
- цитокины (белковые молекулы, способные изменять поведение других клеток), которые позволяют остеоцитам дифференцироваться в остеокласты и которые отвечают за разрушение костной матрицы;
- снижается усвоение витамина D и кальция из-за воспалительных процессов на поверхности кишечника;
- терапия кортизоном, используемая, чтобы держать под контролем болезнь, имеет побочным эффектом минеральное истощение костей.
- Серьезные бактериальные инфекции в изъязвленных областях кишечника. Инфекции могут приводить к появлению свищей и полноценных язв.
- Тромбы внутри кровеносных сосудов, в частности, в нижних конечностях (ноги). Связано с повышением свертываемости крови из-за обезвоживания, что может быть вызвано тяжелой диареей.
- Непроходимость кишечника, вызванная стенозом кишечника из-за пролиферации рубцовой ткани при заживлении язв.
- Рак толстой кишки. Важное значение для больных болезнью Крона имеет регулярный скрининг для предотвращения рака толстой кишки и, следовательно, прохождение колоноскопии раз в пять лет, начиная с 50 лет.
Диагностика болезни Крона
Как я уже сказал, диагностика заболевания довольно сложна, и, в первую очередь, должна исключать другие заболевания с похожими симптомами.
Для того чтобы сделать это, специалист будет использовать:
- Историю болезни пациента и его семьи.
- Анализ симптомов и признаков.
- Физикальное исследование пациента.
Так же будут использованы некоторые из следующих клинических исследований:
- Анализ крови. Необходим для оценки наличия какой-либо инфекции, уровня антител, характерных для болезни Крона, а также анемии.
- Колоноскопия и ректороманоскопия. Используя эндоскоп, снабженный видеокамерой, врач осматривает полость толстой и сигмовидной кишки. Так же часто используется для получения образца воспаленных тканей.
- Рентгенография кишечника. Позволяет оценить общее состояние кишечника. Возможно использование совместно с контрастными веществами или в форме компьютерной томографии или ядерного магнитного резонанса.
- Капсульная эндоскопия. Есть регионы кишечника, которые не могут быть исследованы ни с помощью колоноскопии, ни с помощью ректороманоскопии. Тогда можно прибегнуть к помощи капсульной эндоскопии. Это капсула с видеокамерой, которая должна быть проглочена пациентом. По пути от рта до ануса она регистрирует изображения стенок кишечника. Эти изображения затем отображаются и интерпретируются специалистом.
Диета и методы лечения болезни Крона
Не существует какой-либо терапии или хирургического вмешательства, которые могли бы избавить от болезни Крона. Таким образом, единственно возможной является симптоматическая терапия, цель которой – минимизировать проявления расстройства. Для этого необходимо держать под контролем воспалительный процесс, который несёт наибольшую ответственность за появляющиеся симптомы.
Для этого используют следующие лекарственные препараты:
- Нестероидные противовоспалительные. Наиболее часто применяют кортикостероиды, которые весьма эффективны, но, к сожалению, дают много побочных эффектов, а также сульфасазин, который имеет меньше побочных эффектов, но не всегда эффективен.
- Иммуномодуляторы. Действуют на иммунную систему, «запрещая» ей атаковать клетки организма, тем самым, снижают воспалительные проявления. Препараты, которые работают на основе такого принципа и которые используются для лечения болезни Крона, – это азатиоприн, инфликсимаб, циклоспорин и др. Однако, иммуномодуляторы имеют тяжелые побочные эффекты и увеличивают риск развития лимфомы.
Терапия так же может быть дополнена средствами, которые призваны успокоить конкретные симптомы. Например, антидиарейные средства, чтобы контролировать дефекацию, антибиотики для борьбы с любыми бактериальными инфекциями, которые могут заселяться в язвы, препараты железа и витамина В12, чтобы сдержать развитие анемии, добавки кальция и витамина D, чтобы предотвратить остеопороз.
Хирургическое вмешательство
Ухудшение воспалительного процесса может сделать необходимым хирургическое вмешательство с целью удаления части кишечника, безнадежно поврежденного язвами, свищами и другими образованиями.
Диета: правильное питание при болезни Крона
При лечении болезни Крона, в дополнение к описанной лекарственной терапии, важное значение имеет рациональное питание в соответствии с правилами установленными для пациентов, страдающих болезнью Крона, а именно:
- Ограничить стресс. По всей видимости (хотя и не доказано научно), в развитии заболевания немалую роль играет стресс.
- Отказ от курения.
- Потребление пищи в несколько маленьких порций, вместо пары-трёх больших.
- Исключение из рациона продуктов, соусов и способов приготовления пищи, которые требуют сложного переваривания.
- Исключение из диеты продуктов из цельного зерна и чрезмерно богатых клетчаткой.
- Потребление большого количества жидкости для предотвращения обезвоживания.
- Диета с низким содержанием жира. Жиры должны всасываться в тонком кишечнике, но при болезни Крона его работа нарушается, в результате, жиры переходят в толстый кишечник, усугубляя проблему диареи.
- Исключение из рациона молока и его производных.
- Следование хорошо сбалансированной диете, чтобы компенсировать возможные дефициты питательных компонентов.
Болезнь Крона
Автор: Андриянов Г.Ю., врач-статистик
Декабрь, 2019.
Болезнь Крона — хроническое воспалительное заболевание желудочно-кишечного тракта, затрагивающее все его слои. Чаще всего поражается конечная часть тонкого кишечника и начало толстой кишки. Основные симптомы включают диарею, боли и спазмы в животе. Возможны внекишечные симптомы. Для диагностики используют колоноскопию и другие визуальные методы. Лечение комплексное, зависит от степени выраженности и локализации проявлений. Может быть назначено хирургическое лечение.
Наиболее частыми осложнениями являются необратимые изменения (сужение кишечных сегментов, свищи). Также для этого заболевания характерны многочисленные внекишечные поражения.
Распространенность болезни Крона в разных странах мира колеблется в пределах 100-350 случаев на 100 000 населения.
Только 15% пациентов отмечают начало заболевания после 50 лет. Первые проявления заболевания, как правило, появляются в молодом возрасте (15-35 лет), причем это могут быть как кишечные, так и внекишечные проявления.
Причины возникновения болезни Крона
Причинный фактор заболевания не установлен. Предполагается провоцирующая роль вирусов, бактерий (например, вируса кори, микобактерии паратуберкулеза).
Вторая гипотеза связана с предположением, что какой-то пищевой антиген или неболезнетворный микробный агент способен вызвать аномальный иммунный ответ.
Третья гипотеза утверждает, что роль провокатора в развитии болезни играют аутоантигены (т.е. собственные белки организма) на стенке кишечника больного.
Симптомы болезни Крона
При болезни Крона слизистая толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает 1
- боль в животе,
- примеси крови и слизи в кале,
- хроническую диарею (более 6 недель), часто сопровождаемую болями при дефекации.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудение.
Наличие болезни Крона можно заподозрить при постоянных или ночных поносах, боли в животе, кишечной непроходимости, похудании, лихорадке, ночной потливости.
Поражаться может не только толстая, но и тонкая кишка, а также желудок, пищевод и даже слизистая оболочка рта.
Встречаемость свищей при болезни Крона составляет от 20 до 40 %.
Часто развиваются сужения кишки с последующей кишечной непроходимостью, псевдополипоз.
К внекишечным проявлениям болезни Крона относятся:
- кожные проявления,
- поражения суставов,
- воспалительные заболевания глаз,
- заболевания печени и желчевыводящих путей,
- васкулит (воспаление сосудов),
- нарушения гемостаза и тромбоэмболические осложнения,
- заболевания крови,
- амилоидоз,
- нарушения метаболизма костной ткани (остеопороз — разрежение костной ткани).
Болезнь Крона — это рецидивирующее или непрерывнотекущее заболевание, которое в 30% случаев дает спонтанное затихание без лечения.
Бывает, что больные жалуются на боли в различных отделах живота, вздутие, нередко рвоту — это вариант заболевания с преимущественным развитием синдрома тонкокишечной недостаточности, протекающий с поражением тонкой кишки.
Виды болезни Крона
По локализации поражения принято выделять следующие подвиды болезни Крона:
| терминальный илеит | Поражены верхние отделы ЖКТ |
| колит | |
| илеоколит | Поражена аноректальная зона |
По характеру течения выделяют:
- Острая фаза — заболевание начало развиваться менее полугода назад;
- Хроническое непрерывное течение — ремиссия не наступала более, чем на 6 месяцев, при условии правильно подобранной терапии;
- Хроническое рецидивирующее течение — периоды ремиссии длятся по полгода и дольше.
Диагностика
Критерии по Lennard-Jones: при наличии хотя бы трех любых признаков из списка вероятность болезни Крона высока:
- Поражение от полости рта до анального канала: хроническое гранулематозное поражение слизистой оболочки губ или щек; пилородуоденальное поражение, поражение тонкой кишки, хроническое перианальное поражение;
- Прерывистый характер поражения;
- Трансмуральный характер поражения: язвы-трещины, абсцессы, свищи;
- Фиброз: стриктуры;
- Лимфоидная ткань (гистология): афтоидные язвы или трансмуральные лимфоидные скопления;
- Муцин (гистология): нормальное содержание муцина в зоне активного воспаления слизистой оболочки толстой кишки;
- Наличие саркоидной гранулемы (при подтверждении гранулемы достаточно наличие всего одного признака из списка).
Инструментальные методы
Диагностика болезни Крона основана на данных рентгенологического и эндоскопического исследования с биопсией, которые выявляют воспалительное поражение одного или нескольких участков желудочно-кишечного тракта, обычно распространяющееся на все слои кишечной стенки.
Минздрав РФ рекомендует следующие методы инструментального обследования:
- обзорная рентгенография брюшной полости (при симптомах кишечной непроходимости)
- колоноскопия с илеоскопией
- эзофагогастродуоденоскопия
- МРТ, КТ с контрастированием кишечника (диагностика свищей, абсцессов, инфильтратов);
- фистулография (при наличии наружных свищей);
- при невозможности провести МРТ или КТ допустимо рентгеноконтрастное исследование тонкой кишки с бариевой взвесью (после исключения признаков непроходимости)
- биопсия слизистой оболочки кишки в зоне поражения
- ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого таза
- трансректальное ультразвуковое или МР-исследование прямой кишки и анального канала (при перианальных поражениях).
Европейское медицинское сообщество считает рентгенографию весьма ограниченным методом в диагностике болезни Крона и отдает предпочтение компьютерной томографии 2 .
Эндоскопия верхних или нижних отделов желудочно-кишечного тракта (при необходимости — с биопсией) позволяет подтвердить диагноз и уточнить локализацию поражения.
При колоноскопии у больных, перенесших операцию, можно оценить состояние анастомозов, вероятность рецидива и эффект лечения, проводимого после операции.
Биопсия может подтвердить диагноз болезни Крона, в частности отличить ее от неспецифического язвенного колита 3 , выявить дисплазию или рак.
О воспалении кишечной стенки свидетельствуют лейкоциты в кале. При поносе (в начале заболевания или при рецидиве) кал исследуют на возбудителей кишечных инфекций, простейших, яйца гельминтов и клостридий.
Лечение болезни Крона
Важное значение имеет образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов болезни Крона.
Курение значительно ухудшает прогноз, поэтому таким пациентам рекомендуется бросить курить.
Выбор метода лечения болезни Крона зависит прежде всего от тяжести заболевания. Оценить ее по какому-либо одному показателю невозможно, необходимо учитывать характер поражения желудочно-кишечного тракта, системные проявления, наличие истощения и общее состояние.
Лечение зависит от локализации, тяжести поражения и наличия осложнений. Препараты подбирают индивидуально, оценивая их эффективность и переносимость в динамике 4 .
Легкое и среднее течение
В качестве общих терапевтических мер применяют лоперамид и спазмолитики для коррекции дефекации и уменьшения схваткообразных болей.
В зависимости от пораженной кишки назначаются специфические средства:
- месалазин, сульфасалазин
Если препарат неэффективен, его меняют на другой из перечисленных выше либо переходят на одну из схем, показанных при среднетяжелой форме болезни.
Среднетяжелое течение
Назначают преднизолон или будесонид (преднизолон эффективнее, будесонид имеет меньше побочных эффектов).
В случае инфекции (например, абсцесса) проводят антибиотикотерапию, открытое или чрескожное дренирование.
Если кортикостероиды неэффективны либо противопоказаны, нередко помогает инфликсимаб в виде инфузии; его можно использовать и как дополнение к кортикостероидной терапии.
Тяжелое течение
Если, несмотря на прием преднизона и инфузию инфликсимаба, состояние при болезни Крона не улучшается или имеется высокая лихорадка, частая рвота, кишечная непроходимость, симптомы раздражения брюшины, истощение, признаки абсцесса, то показана госпитализация. Консультация хирурга требуется при кишечной непроходимости и наличии болезненного объемного образования в брюшной полости.
В последнем случае для исключения абсцесса проводят УЗИ или компьютерную томографию. При абсцессах показано чрескожное или открытое дренирование.
Если абсцесс исключен или больной уже принимал кортикостероиды, то их назначают внутривенно (в виде инъекций или длительной инфузии) в дозе, эквивалентной 40—60 мг преднизона.
Зондовое питание элементными смесями или парентеральное питание назначают, если больной не может есть через 5—7 дней после начала лечения.
При абсцессе показано открытое дренирование. При свищах и трещинах заднего прохода назначают антибиотики, глюкокортикоиды, инфликсимаб.
Показания к хирургическому лечению
Хирургическое лечение болезни Крона показано при развитии осложнений (рубцовые стриктуры, абсцессы) и неэффективности медикаментозного лечения.
Прогноз
Болезнь Крона протекает довольно непредсказуемо, тем не менее остается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
- 1. Aaron E. Walfish. Болезнь Крона. — MSD Manual, перевод для проекта Univadis, январь 2018.
- 2. Yung-Hsin Chen, MD. Crohn Disease Imaging. — Medscape, Nov 2018.
- 3. Michael Kerr. The Difference Between Crohn’s, UC, and IBD. — Healthline, Dec 2019.
- 4.Клинические рекомендации Российской Гастроэнтерологической ассоциации и Ассоциации колопроктологов России по диагностике и лечению болезни Крона, 2017.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.












