Болезнь Шляттера — это асептическое разрушение бугристости и ядра большеберцовой кости, возникающее на фоне их хронического травмирования в период интенсивного роста скелета. Проявляется болями в нижней части коленного сустава, возникающими при его сгибании (приседания, ходьба, бег), и припухлостью в области бугристости большеберцовой кости. Диагностируется на основании оценки данных анамнеза, осмотра, рентгенологического исследования и КТ коленного сустава, локальной денситометрии и лабораторных исследований. Лечится в большинстве случаев консервативными методами: щадящим двигательным режимом, противовоспалительными препаратами, анальгетиками, физиотерапевтическими средствами, ЛФК, массажем.
МКБ-10

- Причины
- Патогенез
- Симптомы болезни Шляттера
- Диагностика
- Лечение болезни Шляттера
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Болезнь Шляттера была описана в 1906 году Осгудом-Шляттером, имя которого она и носит. Другое название заболевания, которое также применяется в клинической ортопедии и травматологии, отражает суть происходящих при болезни Шляттера процессов и звучит как «остеохондропатия бугристости большеберцовой кости». Из этого названия видно, что болезнь Шляттера, как болезнь Кальве, болезнь Тиманна и болезнь Келера, относится к группе остеохондропатий — заболеваний невоспалительного генеза, сопровождающихся некрозом костной ткани.
Болезнь Шляттера наблюдается в период наиболее интенсивного роста костей у детей от 10 до 18 лет, значительно чаще у мальчиков. Заболевание может протекать с поражением лишь одной конечности, но достаточно часто встречается болезнь Шляттера с патологическим процессом в обеих ногах.

Причины
Триггерными факторами в развитии болезни Шляттера могут быть прямые травмы (повреждения связок коленного сустава, переломы голени и надколенника, вывихи) и постоянная микротравматизация колена при занятиях спортом. Медицинская статистика указывает на то, что болезнь Шляттера появляется почти у 20% подростков, активно занимающихся спортом, и лишь у 5% детей, не занимающихся сортом.
К видам спорта с повышенным риском развития болезни Шляттера относятся баскетбол, хоккей, волейбол, футбол, спортивная гимнастика, балет, фигурное катание. Именно занятиями спортом объясняют более частое появление болезни Шляттера у мальчиков. Происходящее последнее время более активное участие в спортивных секциях девочек привело к сокращению разрыва между полами в отношении развития у них болезни Шляттера.
Патогенез
В результате перегрузок, частых микротравм колена и чрезмерного натяжения собственной связки надколенника, происходящего при сокращениях мощной четырехглавой мышцы бедра, возникает расстройство кровоснабжения в области бугристости большеберцовой кости. Могут отмечаться мелкие кровоизлияния, разрыв волокон связки надколенника, асептическое воспаление в области сумок, некротические изменения бугристости большеберцовой кости.
Симптомы болезни Шляттера
Патология характеризуется постепенным малосимптомным началом. Пациенты, как правило, не связывают возникновение заболевания с травмой колена. Начинается болезнь Шляттера обычно с появления неинтенсивных болей в колене при его сгибании, приседаниях, подъеме или спуске по лестнице. После повышенных физических нагрузок на коленный сустав (интенсивных тренировок, участия в соревнованиях, прыжках и приседаниях на занятиях физкультурой) происходит манифестация симптомов заболевания.
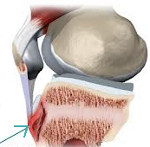
Возникают значительные боли в нижней части колена, усиливающиеся при его сгибании во время бега и ходьбы и стихающие при полном покое. Могут появляться острые приступы боли режущего характера, локализующейся в передней области коленного сустава — в районе прикрепления сухожилия надколенника к бугристости большеберцовой кости. В этой же области отмечается припухлость коленного сустава. Болезнь Шляттера не сопровождается изменениями общего состояния пациента или местными воспалительными симптомами в виде повышения температуры и покраснения кожи в месте отечности.
При осмотре колена отмечается его отечность, сглаживающая контуры бугристости большеберцовой кости. Пальпация в области бугристости выявляет локальную болезненность и отечность, имеющую плотноэлатичную консистенцию. Сквозь припухлость пальпируется твердый выступ. Активные движения в коленном суставе вызывают болевые ощущения различной интенсивности. Болезнь Шляттера имеет хроническое течение, иногда отмечается волнообразное течение с наличием выраженных периодов обострения. Заболевание длится от 1 до 2 лет и зачастую приводит к выздоровлению пациента после окончания роста костей (примерно в возрасте 17-19 лет).
Диагностика
Установить болезнь Шляттера позволяет совокупность клинических признаков и типичная локализация патологических изменений. Учитывают также возраст и пол пациента. Однако решающим в постановке диагноза является рентгенологическое обследование, которое для большей информативности следует проводить в динамике. Рентгенография коленного сустава производится в прямой и боковой проекции.
В некоторых случаях дополнительно проводится УЗИ коленного сустава, МРТ и КТ сустава. Применяют также денситометрию, позволяющее получить данные о структуре костной ткани. Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита). Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования.
В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава. Последнее обусловлено увеличением объема поднадколленниковой сумки в результате ее асептического воспаления. Изменений в ядрах (или ядре) окостенения бугристости большеберцовой кости в начале болезни Шляттера отсутствуют.

С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров. Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой — шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
Дифференциальный диагноз болезни Шляттера необходимо проводить с переломом большеберцовой кости, сифилисом, туберкулезом, остеомиелитом, опухолевыми процессами.
Лечение болезни Шляттера
Пациенты обычно проходят амбулаторное консервативное лечение у хирурга или травматолога-ортопеда. В первую очередь необходимо исключить физические нагрузки и обеспечить максимально возможный покой пораженного коленного сустава. В тяжелых случаях возможно наложение фиксирующей повязки на сустав. В основе медикаментозного лечения болезни Шляттера лежат противовоспалительные и обезболивающие препараты. Широко применяют также физиотерапевтические методы: грязелечение, магнитотерапию, УВЧ, ударно-волновую терапию, парафинолечение, массаж нижней конечности. Для восстановления разрушенных участков большеберцовой кости проводят электрофорез с кальцием.
Занятия лечебной физкультурой включают комплекс упражнений, направленных на растягивание подколенных сухожилий и четырехглавой мышцы бедра. Их результатом является снижение натяжения связки надколенника, крепящейся к большеберцовой кости. Для стабилизации коленного сустава в лечебный комплекс включают также упражнения, усиливающие мышцы бедра. После курса лечения болезни Шляттера необходимо ограничение нагрузок на коленный сустав. Пациенту следует избегать прыжков, бега, стояния на коленях, приседаний. Занятия травматичными видами спорта лучше сменить на более щадящие, например, плаванье в бассейне.
При выраженной деструкции костной ткани в области головки большеберцовой кости возможно хирургическое лечение болезни Шляттера. Операция заключается в удалении некротических очагов и подшивании костного трансплантата, фиксирующего бугристость большеберцовой кости.
Прогноз и профилактика
У большинства перенесших болезнь Шляттера сохраняется шишковидное выпячивание бугристости большеберцовой кости, не причиняющее болей и не нарушающее функции сустава. Однако могут наблюдаться и осложнения: смешение надколенника вверх, деформации и остеоартроз коленного сустава, ведущие к постоянно возникающему при опоре на согнутое колено болевому синдрому. Иногда после болезни Шляттера пациенты жалуются на ломоту или ноющие боли в области коленного сустава, возникающие при перемене погоду. Профилактика включает обеспечение адекватного режима нагрузок на сустав.
Что такое болезнь Шляттера коленного сустава у подростка
 Болезнь Шляттера (принимая во внимание трудности перевода – болезнь Шлаттера или болезнь Осгуда-Шлаттера) связана с омертвением части (бугристость) большеберцовой кости. Самое неприятное в том, что основная зона риска – это мальчики от 10-ти до 18-ти лет, которые активно занимаются различными видами спорта с большими нагрузками.
Болезнь Шляттера (принимая во внимание трудности перевода – болезнь Шлаттера или болезнь Осгуда-Шлаттера) связана с омертвением части (бугристость) большеберцовой кости. Самое неприятное в том, что основная зона риска – это мальчики от 10-ти до 18-ти лет, которые активно занимаются различными видами спорта с большими нагрузками.
Теоретически заболевание не носит прямой зависимости от пола, однако для девочек этой возрастной категории менее характерны высокие физические нагрузки.
Родителям, у которых дети указанного возраста, следует обратить внимание на возможное возникновение у детей болевых ощущений в моменты сильного разгибания или сгибания в крайней точке колена или же после бега болят ноги ниже колена. Приколенная область может иметь плотную припухлость. Причем проблема может возникать как после ушиба, так и без очевидных причин.
Болезнь Шляттера – что это
Болезнь Шляттера – это на медицинском языке остеохондропатия бугристости большеберцовой кости – заболевание у детей и подростков, затрагивающее хрящи и костную ткань. Возьмите в руку полуобглоданную куриную ножку. Косточка (по-гречески остео) заканчивается своеобразным шарообразным утолщением, которое по-научному называется эпифиз. Видно, что косточка покрыта хрящиком – хондросом.
Боль, болезнь по-гречески патио. Если внимательно посмотреть, где вкусное мясо прикреплено к косточке – увидите небольшой выступ, бугристость. (в анатомии его называют мыщелкой). В этом же месте расположена зона роста – апофиз: благодаря им кости растут. Все, теперь можно обгладывать наглядное пособие.
Симптомы заболевания описаны в работах американского хирурга Роберта Б. Осгуда, датированные еще 1903 годом. В 1908 году Карл Шлаттер, хирург из Швейцарии, дополнил схему развития остеохондропатии. Именно с того момента повреждение бугристости большеберцовой кости зафиксировано в справочниках по травматологии и ортопедических и как болезнь Осгуда-Шлаттера.
Причины возникновения болезни Осгуда-Шляттера
 В возрасте 10-18 лет часто наблюдается несоответствие в анатомическом развитии костно-хрящевой ткани скелета и функциональной мышечной нагрузкой, когда кости у детей и подростков ускоренно растут, а нагрузка на мускулатуру огромна, возникают участки перенапряжения в районе бугристости большеберцовой кости.
В возрасте 10-18 лет часто наблюдается несоответствие в анатомическом развитии костно-хрящевой ткани скелета и функциональной мышечной нагрузкой, когда кости у детей и подростков ускоренно растут, а нагрузка на мускулатуру огромна, возникают участки перенапряжения в районе бугристости большеберцовой кости.
Если ребенок увлечен хоккеем, футболом, лыжами, но в питании не хватает витаминов и минералов, болезнь Осгуда у подрастающего поколения типична для каждого пятого.
Основные причины болезни Осгуда-Шляттера:
- недостаточность питательных элементов, необходимых для укрепления костной ткани;
- плохое кровоснабжение;
- спортивные высокие нагрузки;
- травмы коленного сустава.
Сращивание организмом переломов тянет на себя энергетические и минеральные ресурсы. Процесс формирования взрослого скелета и скорость обмена веществ интенсивны. Костная ткань не успевает восстановить свою плотность – ребенок растет. Добавьте сюда вывихи и растяжения связки надколенника. Детальный осмотр ортопеда зафиксирует незначительные патологии в развитии.
Болезнь Шляттера у мальчиков регистрируется чаще, чем у девочек. Просто потому, что родители выбирают детям активные вида спорта, такие как:
- велоспорт;
- горные лыжи;
- тяжелая атлетика;
- баскетбол;
- акробатика и прыжки на батуте.
Но это не означает, что девочки-подростки защищены от подобного заболевания.
Клинические симптомы болезни Шляттера
Чаще всего болезнью Осгуда-Шляттера болеют мальчики, возраст которых 14-16 лет. Обычно патология бугристости большеберцовой кости наблюдается только на одной ноге (мышечная нагрузка на обе ноги разная: на одной может быть спазмирована мышца бедра, на другой – свежий подвывих лодыжки).

- припухлость или отечность мягких тканей вокруг коленного сустава;
- местное повышение температуры;
- боль спонтанного характера;
- сверхподвижность, «разболтанность» коленного сустава;
- костное разрастание.
Сквозь припухлость можно прощупать костный выступ.
Внимание. Боль усиливается, если:
- прямая мышца бедра напряжена;
- попытаться прижать бугристость внутрь к кости;
- сгибается и разгибается коленный сустав.
Клиническое течение и диагностика болезни Осгуда
Иногда развитие заболевания у детей и подростков происходит на протяжении года. На рентгеновских снимках видны неясные и  неправильные очертания эпифизов бугристости большеберцовой кости, утолщение связки надколенника, отдельные фрагменты осколков.
неправильные очертания эпифизов бугристости большеберцовой кости, утолщение связки надколенника, отдельные фрагменты осколков.
Получение послойного изображения внутренней структуры или трехмерного изображения с помощью:
- компьютерной томографии;
- магниторезонансной томографии;
- сцинтиграфии (использования гамма-излучающих радионуклидов) зоны колена;
- денситометрии (определения плотности костей с помощью ультразвука),
позволяет поставить правильный диагноз на ранней стадии заболевания.
Часто болезнь Шляттера сочетается с остеохондропатией позвоночника, поэтому обязательны дополнительные исследования.
Выявляют следующие этапы развития болезни Осгуда-Шляттера.
-
Этап остеопороза (снижения плотности костей). Губчатое вещество внутри кости истончается, при этом рентгенологическое исследование изменений и каких-либо деформаций не показывает.
- Этап патологического перелома. На рентгеновском снимке видны признаки костной патологии, например, отслоение кости. Время процесса деформации: от 3 до 6-8 месяцев.
- Этап фрагментации (рассасывания) – происходит восстановление кровеносной системы в зоне отторжения. Соединительная ткань врастает в отмерший участок кости вместе с сосудами. Старый кусочек рассасывается, одновременно с этим начинается развитие восстановительного роста новой кости. Длительность стадии – до полутора лет.
- Этап восстановления (репарации) – некротизированная кость полностью замещается новой. На рентгенограммах видны участки просветления.
- Этап вторичных изменений. Форма и структура пораженного участка, характерного для зрелой кости, полностью восстанавливаются.
При положительном прогнозе пораженный заболеванием участок приближается к своим обычным физиологическим характеристикам. Когда болезнь Шляттера протекает в течение нескольких лет, отмечают незначительные функциональные нарушения (надколенник смещается вверх), с болью при опоре на ногу и ограничением движения.
Болезнь Шляттера коленного сустава – лечение
 Задача лечения болезни Шляттера: восстановить нарушенное развитие кости у детей и подростков, чтобы к окончанию формирования скелета и остановки роста она имела нормальную форму и размер. Результат терапии зависит от того, на какой стадии заболевания был поставлен диагноз, а также от поведения самого пациента.
Задача лечения болезни Шляттера: восстановить нарушенное развитие кости у детей и подростков, чтобы к окончанию формирования скелета и остановки роста она имела нормальную форму и размер. Результат терапии зависит от того, на какой стадии заболевания был поставлен диагноз, а также от поведения самого пациента.
Рекомендована следующая тактика:
- устранение причины болезни Осгуда;
- разгрузка бугристости большеберцовой кости;
- стимулирование кровообращения в районе коленного сустава;
- нормализация обмена веществ.
Родителям стоит проконсультироваться с диетологом, выяснить: все ли микроэлементы в полном объеме усваиваются подростком. Запретить или разрешить заниматься в секции, когда уже получены серьезные спортивные достижения – сложный выбор. Но на кону стоит здоровье ребенка. Вовремя принятые меры позволят вернуться в спорт. Для детей-неспортсменов дается освобождение от уроков физкультуры.
Поскольку нагрузка на колено запрещена, для ходьбы используют специальные бандажи. В особо тяжелых случаях показано применение гипсовой манжеты.
Нестероидные противовоспалительные препараты при лечении болезни Шляттера также хорошо снимают боль и отечность. Это мази:
- в основе которых кетопрофен («Фастум гель»);
- содержащие ибупрофен («Нурофен», «Ибупрофен», «Долгит»);
- с диклофенаком, улучшающим кровообращение («Вольтарен Эмульгель», «Дикловит»);
- на основе индометацина («Индометацин» – самый дешевый препарат).
Неплохо зарекомендовал себя при лечении болезни Шлаттера у подростков гель комбинированного действия «Долобене». Благодаря гепарину натрия в составе улучшается кровообращение, снимается отечность. Регенерация тканей стимулируется дексапантенолом, который относят к витаминам группы В.

Физиопроцедуры включают в себя:
- электрофорез зоны коленного сустава с препаратами кальция;
- массаж зоны четырехглавой мышцы бедра с целью снять перенапряжение;
- иглоукалывание для стимуляции иммунной системы;
Лечебная физкультура рекомендована на «стадии рассасывания» и включает в себя упражнения на растягивания подколенных сухожилий и связки надколенника строго под наблюдением специалиста.
Лечение болезни Шляттера при очень большой визуальной шишке под коленом в исключительных дозволяет оперативное вмешательство. Кусочек оторванной костно-хрящевой ткани удаляют, поскольку в результате нарушения питания он отмирает. Затем подшивают костный трансплантат для восстановления нормальной работы коленного суставно-связочного аппарата.
Прогноз заболевания Осгуда-Шляттера
В большинстве случаев болезни Осгуда прогноз благоприятный. Со временем деформированная область приближается к своим функциональным и анатомическим характеристикам, считающимися в медицине нормой. В утешение родителям: к окончанию роста скелета от болезни не остается и следа.
Болезнь Шляттера у подростков – профилактика
Болезнь проще предупредить. Это несложно. Родителям нужно следить, чтобы у ребенка был:
- достаточный двигательный режим;
- занятия физкультуры в детском возрасте с целью достижения максимальной пиковой костной массы;
- рациональное питание с целью предотвращения остеопороза;
- регулярное медицинское обследование.
Предупреждение болезни Осгуда поможет избежать аномалий развития коленного сустава и серьезных заболеваний опорно-двигательного аппарата в будущем.
Болезнь Осгуда-Шляттера
Остеохондропатия бугристости большеберцовой кости (Болезнь Осгуда-Шлаттера) – патология костной системы, в основе которой лежит деструкция зоны роста большеберцовой кости с развитием хондроза коленного сустава. Болезнь впервые описана американскими учеными Осгудом и Шляттером (Шлаттером) в 1903 году.
Абсолютное большинство случаев зарегистрировано среди мальчиков-подростков в возрасте 11-17 лет, занимающихся спортом. Девочки, а также взрослые люди болеют крайне редко.
Причины возникновения болезни Осгуда-Шляттера
Остеохондропатия бугристости большеберцовой кости возникает без видимых причин. Считается, что в ее формировании играют роль генетически детерминированные особенности строения костной и хрящевой ткани. К числу предрасполагающих факторов относится:
- мужской пол – как уже говорилось, большинство случаев болезни Шляттера выявлено у мальчиков.
- возраст – пик заболеваемости приходится на промежуток 11-14 лет, хотя болезнь может дебютировать и в более старшем возрасте (до 17-18 лет). Болезнь Осгуда-Шлаттера у совершеннолетних взрослых пациентов протекает в виде последствий патологии, возникшей в детские годы.
- наличие физической нагрузки – патология развивается у детей, активно занимающихся спортом. В группу риска входят подростки, отдающие предпочтение бегу, футболу, боевым искусствам, тяжелой атлетике.
- патологическая подвижность сустава, связанная с врожденной несостоятельностью связочного аппарата – слабые связки способствуют усилению нагрузки на суставные поверхности, что приводит к деструкции последних.
- Инфекционные, посттравматические и другие разновидности артритов – воспалительный процесс нарушает структуру тканей, делая их более уязвимыми для физического воздействия.
Все приведенные воздействия повышают вероятность болезни Шляттера, однако не гарантируют ее появление. Известны ситуации, когда ребенок, подвергшийся воздействию нескольких предрасполагающих факторов, избегал развития патологии. В то же время ее симптомы появлялись у детей, не имеющих негативного влияния на колени.
Симптомы болезни Осгуда-Шлаттера коленного сустава
Болезнь Осгуда-Шлаттера проявляется рядом специфических симптомов:
- припухлость и отек большеберцовой бугристости,
- местная гиперемия (покраснение, связанное с усиленным притоком крови),
- локальная гипертермия (кожа над очагом горячая на ощупь),
- выбухание хряща, различимое визуально,
- болезненность при пальпации колена,
- болезненность при ходьбе, в момент сгибания пораженной конечности и выноса ее вперед.
Рентгенологические признаки патологии неявные и неспецифические. Диагностика затруднена наличием большого количества вариантов оссификации апофиза, которая может протекать по-разному даже на конечностях одного человека.
При оценке рентгеновского снимка врач ориентирует на разницу в степени выбухания хряща и его величиной на полученном изображении. В результатах лабораторного исследования присутствуют неспецифические симптомы воспаления: увеличение СОЭ, умеренный лейкоцитоз, сдвиг формулы влево (увеличение процента молодых форм нейтрофилов в крови).
Болезнь Шляттера у подростков диагностируется на основании комплекса исследований: рентген, лабораторные анализы, анамнез, клинические проявления и жалобы.
Наиболее информативным методом диагностики является компьютерная томография. Послойные снимки позволяют с высокой степенью достоверности выявить изменения, соответствующие болезни Осгуда. Методика является дорогостоящей, поэтому ее назначение всем пациентам не представляется возможным.
Рассматриваемое заболевание следует дифференцировать с хондромаляцией надколенника. Основные различия этих процессов приведены в таблице:
| Критерий | Хондромаляция надколенника | Болезнь Осгуда-Шлаттера |
| Возраст начала заболевания | Подростковый или ранний юношеский | Подростковый, чаще встречается при атлетическом телосложении |
| Соотношение полов | Более распространено среди девочек | Более распространено среди мальчиков |
| Жалобы | Постепенно нарастающая боль в области колена. Больному трудно подниматься по лестнице, он вынужден сидеть с вытянутыми ногами. | Боль, локализуется в области бугристости большой берцовой кости и усиливается при нагрузке. |
| Объективные данные | При надавливании, ярко выраженная боль в области надколенника. Ощущение слабости четырехглавой мышцы бедра. Блокада сустава. | Боль и припухлость в месте соединения сухожилия четырехглавой мышцы с бедром. |
| Рентгенография суставов | , | На рентгенограмме видны отек мягких тканей, утолщение хряща, покрывающего бугристость спереди, фрагментация бугристости. |
Лечение болезни Шляттера
Легкие степени синдрома Шляттера, не приводящие к нарушению функции ноги, не требуют значительного медицинского вмешательства. В основе лечения здесь лежит максимальная иммобилизация конечности и временный отказ от нагрузок.
Если патология протекает тяжело, больной должен получать соответствующую медикаментозную терапию, физиолечение, массаж, заниматься лечебной физкультурой. В редких случаях возникает необходимость производить лечение болезни хирургическим путем.
Медикаментозное
Болезнь Шляттера коленного сустава требует назначения пациенту местных и системных противовоспалительных средств. В качестве препаратов локального действия применяются: фастум-гель, финалгон. Средства обладают противовоспалительным и отвлекающим действием, способствуют ослаблению болевого синдрома.
Системно больному назначают средства из группы НПВП. Препараты выбора – индаметацин, ибупрофен, парацетамол. Указанные средства обладают наибольшей противовоспалительной активностью. Использование столь распространенных средств, как анальгин и кеторол, необоснованно. Они способствуют ослаблению болевого синдрома, однако на воспалительный процесс воздействуют слабо.
Для укрепления опорно-двигательного аппарата и обеспечения организма необходимыми веществами ребенок должен получать средства на основе кальция, витамины группы «B», «E». Рекомендовано полноценное питание, богатое микроэлементами и минеральными солями.
Физиотерапевтическое
При диагнозе «болезнь Осгуда-Шлаттера» медикаментозное лечение не является единственной терапевтической методикой. Чтобы ускорить процесс реконвалесценции, пациенту назначают физиотерапию. Отдельные специалисты ставят под сомнение ее эффективность, однако практика опровергает их доводы. В качестве способа лечения назначается:
- магнитотерапия – воздействие на пораженный участок переменным или бегущим магнитным полем,
- УВЧ – терапия с помощью высокочастотного магнитного поля,
- электрофорез – введение противовоспалительных средств непосредственно в очаг патологии с помощью слабого электрического тока,
- ударно-волновая терапия – лечебные эффекты достигаются за счет воздействия на коленный сустав акустической волны.
Физиотерапия позволяет уменьшить или полностью купировать болевой синдром, стимулировать кровообращение в очаге патологии, сократить сроки болезни. Необходимо помнить, что воздействие с помощью физических факторов при рассматриваемом заболевании играет вспомогательную роль.
Хирургическое
Если синдром Осгуд-Шляттера не поддается консервативной терапии, лечение проводят с помощью операции. Показанием к вмешательству служит длительное, не менее 2-х лет, малоэффективное медикаментозное лечение, существенное нарушение функции ног, стойкий болевой синдром, прогрессирующая остеохондропатия бугристости большеберцовой кости.
Операция проходит в условиях чистой операционной. Используется эпидуральная анестезия или общий наркоз. Техника вмешательства заключается в отсечении связки надколенника, выскабливании очага дистрофии с последующим пришиванием пересеченной связки чуть ниже бугристости. Оссифицированные участки гипертрофии удалению не подлежат.
Восстановление после операции обычно занимает 2-3 месяца. На начальных этапах конечность иммобилизируется, позднее больной активно разрабатывает ее с помощью лечебной физкультуры и массажа. Слишком ранняя активизация может привести к несостоятельности швов и необходимости ревизии послеоперационной раны.
В начале лечения, независимо от его методов, больное колено максимально иммобилизируют. После операции применяется гипсовая лонгета или ортез. При выборе консервативного способа воздействия допустимо кинезиотейпирование – обклеивание пораженного участка хлопковой липкой лентой по ходу мышечных тяжей.
Тейпирование – прекрасная альтернатива ортезам и гипсовой лонгете. Ограничивая движения в суставе, тейп не приводит к поражениям кожи, он легок в ношении и не причиняет дискомфорта. К сожалению, метод недостаточно эффективен для послеоперационной фиксации колена.
По мере выздоровления инструктор ЛФК подбирает упражнения, позволяющие плавно включить больную ногу в работу. В тренировочную схему обычно включают такие виды тренировок, как:
- пассивное разгибание,
- сгибание и разгибание,
- сгибание лежа на животе,
- приседания у стены,
- упражнения со жгутом.
Самостоятельно подбирать схему занятий недопустимо. Этим должен заниматься инструктор совместно с лечащим врачом.
Массаж
Говоря о том, как лечить развившуюся болезнь Осгуд-Шляттера, нельзя не упомянуть массаж. Корректное воздействие на колено и мышцы ноги позволяет избежать развития контрактур в период иммобилизации, а также быстрее вернуться к активной жизни на заключительных этапах восстановительного периода. Массаж стимулирует микроциркуляцию, предотвращает мышечные спазмы, ускоряет регенерацию тканей.
Лечение народными средствами

Лечение народными средствами может применяться в качестве вспомогательного метода. Эффективность подобных способов терапии не доказана, поэтому вся ответственность за последствия ложится на самого пациента. При хондропатиях целители рекомендуют применять следующие рецепты:
- настойка из корня лопуха: высушенный корень измельчают до порошкообразного состояния, смешивают с медом в соотношении 1:1 и погружают в стакан водки. Средство настаивают неделю, после чего пьют по 1 ложке трижды за сутки.
- Каланхоэ: растение измельчают до кашицеобразного вида, после чего заливают водкой так, чтобы весь состав был закрыт. Смесь настаивают 2-3 дня, после втирают в пораженные суставы.
- Бодяга: сырье промывают, высушивают и перетирают в порошок. Последний смешивают с растительным маслом так, чтобы получилась мазь густой консистенции. Средством растирают суставы 1 раз за сутки.
Некоторые народные рецепты могут быть противопоказаны отдельным категориям больных. Перед началом терапии следует получить консультацию лечащего врача.
Последствия и возможные осложнения
Отсроченные последствия и осложнения болезни встречаются редко. Как правило, подобное происходит при длительном отсутствии лечения. Костная ткань может подвергнуться органическим изменениям, что приведет к нарушению функции коленного сустава.
Мужчины призывного возраста редко страдают рассматриваемой патологией. К этому моменту ее проявления сходят на нет. Однако если подобное все же происходит, молодой человек получает отсрочку от военной службы длительностью 1 год. Это необходимо для полного залечивания дефекта.
В целом, болезнь не представляет опасности для жизни и здоровья в долгосрочной перспективе. Случаи стойких нарушений функции сустава единичны и в основном обусловлены отсутствием лечения. Несмотря на это, к патологии следует отнестись серьезно. Максимально быстро вернуться к полноценной жизни можно только при своевременном посещении врача и начале терапии.
Болезнь Осгуда-Шлаттера

Общие сведения
Болезнь Осгуда-Шлаттера – это специфическое заболевание опорно-двигательного аппарата, а именно коленных суставов, характеризующееся дистрофическим повреждением большеберцовой кости в области ее бугристости. Подобное асептическое разрушение костной ткани формируется на фоне ее постоянного или острого травмирования и обычно поражает лишь молодых людей на этапе интенсивного развития скелета.
Клинически болезнь проявляется припухлостью коленного сустава, образованием под ним своеобразного нароста (шишки) и болезненностью в его нижней части, возникающей при обычных физических нагрузках (бег, приседания и пр.) или даже без таковых.
Впервые данная патология была описана в 1878 году французским хирургом О. М. Ланнелонгом под названием «Апофизит большеберцовой кости», а в 1903 году, благодаря работам американского ортопеда Р. Б. Осгуда и аналогичным трудам швейцарского хирурга К. Шлаттера (Шляттера), появилась ее более подробная нозография. Википедия определят это болезненное состояние термином «Остеохондропатия бугристости большеберцовой кости», а международная классификация присвоила ему код по МКБ-10 – M92.5 «Юношеский остеохондроз большой и малой берцовых костей». Несмотря на это в медицинской практике это заболевание до сих пор чаще всего фигурирует как «Болезнь Осгуда-Шлаттера» или просто «Болезнь Шляттера».
Патогенез
Механизм возникновения и дальнейшего развития синдрома Осгуд-Шляттера напрямую связан с возрастом пациента и его физической активностью. Согласно статистическим данным в подавляющем большинстве случаев врачи диагностируют болезнь Шляттера у детей и подростков в возрастной категории от 10-ти до 18-ти лет, при этом занимающиеся спортом молодые люди страдают от нее в 5 раз чаще, чем их сверстники, ведущие пассивный образ жизни. Той же причиной более интенсивных физических нагрузок объясняется тот факт, что данная остеохондропатия в основном поражает мальчиков.
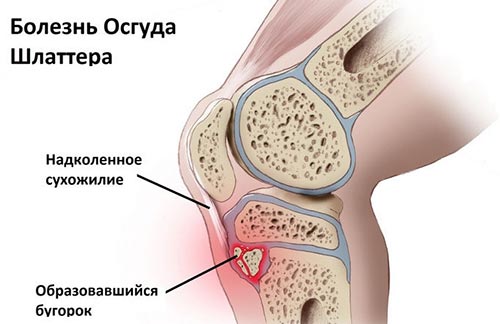
Как известно в формировании коленного сустава человека участвуют две крупные кости – бедренная (выше колена) и большеберцовая (ниже колена). В верхней части последней из них имеется особый участок (бугристость), к которому посредством сухожилия крепится четырехглавая бедренная мышца. Именно эта часть кости в детском и юношеском возрасте отвечает за ее рост и потому особо подвержена различным травмам и повреждениям. Во время активных физических нагрузок на коленный сустав в некоторых случаях приходится большая нагрузка и происходит перенапряжение четырехглавой мышцы, что приводит к растяжению или надрыву сухожилия и возникновению дефицита кровоснабжения в этой области. Вследствие такого травматического влияния и снижения питания района бугристости большеберцовой кости в ней развиваются постепенные некротические изменения, вплоть до отмирания отдельных частей ее ядра.

Кроме того любая травма коленного сустава или постоянное ударное воздействие на его костно-мышечную структуру (например, прыжки) может стать причиной трещин и микропереломов бугристости большеберцовой кости, которые растущий организм пытается быстро компенсировать нарастанием новой соединительной ткани. В результате этого у человека и появляется типичный для остеохондропатии Осгуд-Шляттера костный нарост (шишка), образующийся чуть ниже колена. В подобный патологический процесс обычно вовлечена одна нога, однако возможно и двустороннее поражение нижних конечностей.
Классификация
В ортопедической среде данную патологию принято классифицировать по степени ее тяжести и выраженности наблюдаемой внешней и внутренней симптоматики. Относительно этого выделяют три степени болезни Шляттера, а именно:
- начальная – визуальные проявления в форме шишкообразного нароста под коленом отсутствуют или минимальные, болевые ощущения в районе коленного сустава эпизодические, слабовыраженные и возникают в основном в момент физической нагрузки на ногу;
- нарастание симптоматики – появляется отечность мягких тканей вокруг пораженного колена, непосредственно под ним зрительно различимой становится шишка, болевой синдром проявляется в период нагрузок на ногу и в течение некоторого периода времени после них;
- хроническая – под коленом отчетливо видно шишкообразное образование, которое чаще всего окружено отеком, дискомфорт и боль в суставе носит устойчивый характер и отмечается даже в состоянии покоя.
Причины
Выделяют две основные связанные с физической активностью первопричины развития болезни Осгуда-Шлаттера у подростков и детей:
- непосредственные травмы тканей коленного сустава (подвывихи и вывихи, растяжения, ушибы, переломы);
- систематические микротравмы (внешние и внутренние) коленного сустава, которые возникают вследствие интенсивных занятий спортом или прочих видов деятельности, сопряженных с чрезмерными физическими нагрузками на нижние конечности.
Факторами наибольшего риска возникновения болезни Шляттера у подростков и детей считают:
- футбол, баскетбол, гандбол, хоккей, волейбол, большой теннис;
- легкую и тяжелую атлетику, акробатику, гимнастику;
- дзюдо, кикбоксинг, самбо;
- лыжный спорт, спортивный туризм, фигурное катание, велоспорт;
- балет, спортивные и бальные танцы.
Симптомы болезни Осгуд-Шлаттера
Выраженность негативных проявлений данной патологии у различных пациентов может отличаться в зависимости от характера полученных травм, степени физической активности и персональных особенностей организма.
Вначале развития заболевания больной начинает испытывать невнятные болевые ощущения в области колена, которые обычно появляются после или в процессе физических нагрузок на пораженную конечность. Как правило, подобная боль еще не ассоциируется с внутренним патологическим процессом и потому в этом периоде обращений к врачу достаточно мало.
С течением времени болевые симптомы начинают нарастать, локализуются в одном месте и могут проявляться не только при физической активности, но и в состоянии покоя. Вместе с тем вокруг пострадавшего колена появляются обусловленные отеками припухлости, а чуть ниже него возникает шишкообразный нарост. В этом периоде болезни пациенту (в особенности спортсмену) все сложнее становится выполнять обычные для него упражнения, а иногда и естественные движения ногой. Наибольшая интенсивность болевого синдрома отмечается в положении тела – стоя на коленях.

Фото «шишки» при болезни Осгуда-Шлаттера
Помимо этого, у больного могут возникать и другие симптомы негативного характера:
- напряженность ножных мышц (в основном бедренных);
- ограниченность подвижности коленного сустава;
- вспышки резкой «стреляющей» боли в области колена, зарождающиеся при его перенапряжении;
- утренние выраженные отеки в верхней или нижней части колена, образующиеся на следующий после физической активности день.
При самостоятельной пальпации пострадавшего колена ощущаются точки болезненности, а также сглаженность контуров большеберцовой кости. Фактура коленного сустава осязается как плотно-эластическая, а под отечными мягкими тканями прощупывается твердое шишкообразное образование. Общее самочувствие пациента, несмотря на сопровождающие его болевые ощущения и патологические процессы в колене, существенно не изменяется. Кожные покровы над пораженным суставом не краснеют, температурные показатели остаются в норме.
В большинстве клинических случаев данное заболевание протекает в размеренной хронической форме, однако иногда может наблюдаться его волнообразное течение с периодами внезапного обострения и относительного спокойствия. Без вмешательства врача и при продолжении физических нагрузок негативная симптоматика способна сохраняться на протяжении многих месяцев и усугубляться на фоне дальнейшего механического повреждения коленного сустава. Тем не менее, проявления болезни постепенно исчезают самостоятельно в течение 1-2-х лет, а ко времени окончания срока роста костной ткани (приблизительно к 17-19 годам) обычно самоустраняются. Перед тем как лечить Осгуд-Шляттера следует всесторонне и в индивидуальном порядке оценить необходимость проведения подобной терапии, так как в некоторых случаях она может быть нецелесообразной.
Анализы и диагностика
В целом заподозрить развитие болезни Шляттера врачу позволяет комплексность наличествующих у пациента клинических проявлений и типичная для данного заболевания локализация патологического процесса. Немаловажную роль в правильной диагностике также играет половая принадлежность и возраст пациента, поскольку взрослые люди, как правило, не подвергаются такого вида повреждениям. Даже благодаря простому визуальному осмотру и обычному сбору анамнеза в отношении предшествующих травм или перегрузок коленного сустава опытный ортопед-травматолог способен поставить верный диагноз, однако нелишним будет его подтверждение с помощью некоторых аппаратных методов диагностики.
Решающим фактором в вынесении однозначного диагноза болезнь Осгуда-Шлаттера у детей и подростков была и остается рентгенография, которую с целью повышения информативности течения патологии лучше всего проводить в динамике. Для исключения прочих ортопедических заболеваний подобное обследование пораженного коленного сустава необходимо осуществлять в двух проекциях, а именно в боковой и прямой.
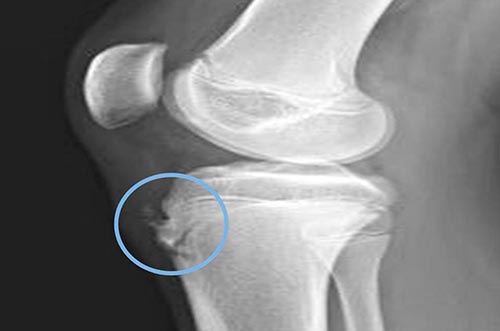
В начальной фазе развития заболевания на рентгенологических снимках отмечается уплощение бугристости большеберцовой кости в ее мягкой части и подъем нижнего края просветления, отвечающего расположенной в передней доле коленного сустава жировой ткани. Последнее несоответствие норме вызвано увеличением размера поднадколенниковой сумки, происходящее вследствие ее асептического воспаления. Какие-либо видимые изменения в самом ядре окостенения на этом этапе болезни Шляттера чаще всего отсутствуют.

Рентгенография коленного сустава при болезни Осгуда-Шлаттера
При прогрессировании патологии рентгенологическая картина меняется в худшую сторону. На снимках наблюдается сдвиг ядра окостенения на 2-5 мм вверх и вперед по отношению к стандартному расположению бугристости или его фрагментация. В некоторых случаях может отмечаться неровность естественных контуров и нечеткость структуры ядра окостенения, а также признаки постепенного рассасывания его частей, однако чаще всего происходит его срастание с основным телом кости с формированием костного конгломерата в форме шиповидного выступа. Такая характерная для болезни Шлаттера «шишка» на поздних этапах заболевания особенно хорошо видна на боковой рентгенограмме и явно прощупывается при пальпации в районе бугристости.
В некоторых нетипичных случаях может понадобиться назначение МРТ, КТ и/или УЗИ проблемного колена и прилегающих тканей, позволяющие уточнить предполагаемый диагноз. Также возможно применение такой методики как денситометрия, которая предоставит исчерпывающие данные о структурном состоянии исследуемых костей. Другие методы лабораторной диагностики, включая ПЦР-исследования и анализы крови на ревматоидный фактор и С-реактивный белок, проводятся в целях исключения возможной инфекционной природы проблем с коленным суставом (в основном неспецифического и специфического артрита).
Дифференциальную диагностику синдрома Осгуда-Шлаттера в обязательном порядке следует проводить с любыми переломами в области коленного сустава, туберкулезом кости, тендинитом надколенника, остеомиелитом, инфрапателлярным бурситом, болезнью Синдинга-Ларсена-Иогансона и опухолевыми новообразованиями.
Лечение болезни Шляттера
В ходе естественного взросления организма и прекращения роста костей патологический процесс в коленном суставе самостоятельно сходит на нет и потому целесообразность лечения болезни Осгуда-Шлаттера у подростков и детей должно рассматриваться врачом в индивидуальном порядке, в особенности касательно медикаментозной терапии и хирургического вмешательства. В подавляющем большинстве случаев данный вид остеохондропатии поддается консервативному лечению в амбулаторных условиях с применением стандартных физиотерапевтических процедур и привлечением минимального количества лекарственных препаратов.
В первую очередь лечение болезни Шляттера коленного сустава у подростков и детей требует от самих пациентов и их родителей выполнения следующих обязательных условий:
- в полном объеме отказаться от предшествующих возникновению заболевания физических нагрузок на нижние конечности (спорт, танцы и пр.);
- обеспечить поврежденной ноге (или двум) щадящий режим, ограничивающий подвижность пораженного коленного сустава (меньше двигаться без острой на то необходимости);
- соблюдать все прочие предписания лечащего врача (ношение фиксирующего наколенника, применение компрессов, выдерживание диеты и пр.).
При легком течении заболевания лечение Осгуд-Шляттера может ограничиться лишь местными противовоспалительными и обезболивающими лечебными средствами (кремы, мази и пр.), а также физиотерапевтическими процедурами. В случае сильного болевого синдрома его купируют с помощью препаратов из группы НПВС. Более серьезные повреждения коленного сустава могут потребовать хирургического вмешательства (применяется крайне редко).
Болезнь Шляттера — это явление временное!
Некоторые заболевания опорно-двигательного аппарата развиваются как следствие возрастных процессов, происходящих в костной и хрящевой ткани. Не исключение и болезнь Осгуда-Шляттера, поскольку данное заболевание начинает развиваться и проявляться в определенной возрастной группе при наличии некоторых условий.
Частота развития заболевания варьирует в достаточно широких пределах, что связано, прежде всего, с регионом проживания подростков, качества пищи и воды, а также факторами с невыясненной природой.
Факторы риска и причины болезни Осгуда-Шляттера
Болезнь Осгуда-Шляттера может появиться у детей подросткового возраста от 10 до 16-18 лет в результате физических нагрузок. Поскольку организм подростка находится в процессе формирования, многие органы тела ещё не имеют достаточной прочности.
 Появление заболевания не зависит от пола ребёнка, но чаще проявляется у мальчиков, которые активно занимаются силовыми и динамичными видами спорта. Наиболее рискованными с этой точки зрения видами спорта являются лёгкая и тяжёлая атлетика, борьба, бокс, карате, кикбоксинг, гимнастика, футбол, баскетбол, а также балет, спортивные танцы, фехтование.
Появление заболевания не зависит от пола ребёнка, но чаще проявляется у мальчиков, которые активно занимаются силовыми и динамичными видами спорта. Наиболее рискованными с этой точки зрения видами спорта являются лёгкая и тяжёлая атлетика, борьба, бокс, карате, кикбоксинг, гимнастика, футбол, баскетбол, а также балет, спортивные танцы, фехтование.
Причины болезни Шляттера кроются в том, что во время тренировок, включающих в себя частые интенсивные прыжки, наклоны, приседания, активно работает четырёхглавая мышцы бедра (квадрицепс), который растягивает сухожилие, соединяющее коленную чашечку (надколенник) и квадрицепс. В результате этого сухожилия получают мелкие надрывы.
Появляется шишка или нарост в верхней дистальной (конечной) части большеберцовой кости чуть ниже надколенника. Поэтому симптомы болезни Шляттера определяются болевыми ощущениями, которые усиливаются при физической активности, особенно во время тренировок, отечностью сустава и болями при его пальпации. Организм подростка реагирует тем, что запускает механизм заращивания болезненного участка костной тканью.
Со временем образовавшаяся шишка приводит к некрозу (омертвлению) участка большеберцовой кости. Возникает остеохондропатия бугристости большеберцовой кости, связанная с нарушением остеосинтеза (костеобразования). Именно эту патологию и следует понимать под термином болезнь Шляттера.
Интенсивность болевых ощущений может существенно варьировать у разных подростков. Боль проявляется как небольшой дискомфорт, в целом не причиняющий особых неудобств. При этом болевой синдром появляется только при активной физической нагрузке. У других подростков боль может носить постоянный изнуряющий характер даже в состоянии относительного покоя.
Обычно болезнь Шляттера поражает одно колено, однако бывают случаи, когда она поражает оба колена. Как правило, болевые ощущения могут длиться от нескольких недель до года и даже дольше. Затем боли прекращаются, но впоследствии могут повторяться вновь. Такие проявления болезни могут повторяться, пока идёт процесс роста организма подростка.
О том, как лечить плоскостопие вы узнаете из нашей статьи.
Основные методы диагностики
Чтобы поставить правильный диагноз, врач должен подробно изучить все жалобы, имеющиеся у подростка и определить связь симптомов болезни с физическими нагрузками. Кроме этого необходимо выяснить, не было ли у подростка ранее перенесённых травм, каких-либо иных проблем со здоровьем, в частности, суставных патологий.
Проводится осмотр коленного сустава на предмет выявления отёка, припухлости. Кроме этого могут быть назначены в качестве высокоинформативных подтверждающих методов диагностики такие исследования, как рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Видео: «Диагностика болезни Осгуда-Шляттера»
Лечение болезни Шляттера
Как правило, серьёзного медицинского вмешательства при данном заболевании не требуется. Симптомы исчезают после прекращения роста костей, а последствия болезни Шляттера минимальны.
 Однако при сильных болях, значительно затрудняющих движение, может быть назначено медикаментозное лечение, при котором показано применение болеутоляющих препаратов, например, ацетаминофена или ибупрофена.
Однако при сильных болях, значительно затрудняющих движение, может быть назначено медикаментозное лечение, при котором показано применение болеутоляющих препаратов, например, ацетаминофена или ибупрофена.
Кроме этого, положительный эффект оказывает также физиотерапия. Такая процедура, как электрофорез помогает снять отёчность и уменьшить застойные явления в тканях коленного сустава. Также показаны грязелечение и парафинотерапия.
Имеет смысл на время лечения и реабилитации снизить физические нагрузки на тренировках. То есть первичным мероприятием при лечении данного заболевания является покой конечности.
Требуется перейти к курсам лечебных физических упражнений, призванных несколько растянуть четырёхглавую мышцу и подколенные сухожилия, стабилизировав, таким образом, коленный сустав. Некоторое время лучше использовать наколенник или бандаж при болезни Шляттера во время занятий спортом или лечебной физкультурой (ЛФК).
Тем не менее, описанные методы лечения являются симптоматическими. Существуют более эффективные способы решения проблем лечения болезни Шляттера, например, ударно-волновая терапия. Ударная волна инфразвука (акустические волны низких частот) проходят через мягкие ткани сустава и разрушают костный нарост всего за несколько процедур.
Видео: «Ударно-волновая терапия, как метод лечения болезней коленных суставов»
В отдельных тяжелых случаях, при выраженном и стойком болевом синдроме, а также при значительном разрастании ткани, показано оперативное вмешательство в виде фиксации бугристости к большеберцовой кости за счет аллопланта из кости. В безоперационном лечении при выраженных проявлениях болезни может быть применена фиксация сустава гипсовой (либо композитной) манжетой, однако этот метод не оправдывает своей эффективности результатами лечения.
Что делать если хрустят суставы? Основные причины хруста суставов. Читать подробнее
Болезнь Шляттера и армия
Симптоматика болезни Осгуда-Шляттера исчезает после завершения процесса роста костей. Как правило, кости перестают расти после достижения 18-летнего возраста.
Болезнь Шляттера не может препятствовать прохождению воинской службы, однако по решению военно-врачебной комиссии (ВВК) может быть предоставлена отсрочка от призыва на срочную военную службу для прохождения лечения и реабилитации, либо призывник признается ограниченно годным к службе.
Таким образом, болезнь Осгуда-Шляттера сама по себе редко дает какие-либо проявления и последствия, особенно после завершения процесса роста костей. Однако она может существенно снижать качество жизни подростка, а также приводить к развитию других, более тяжелых патологий коленного сустава.












