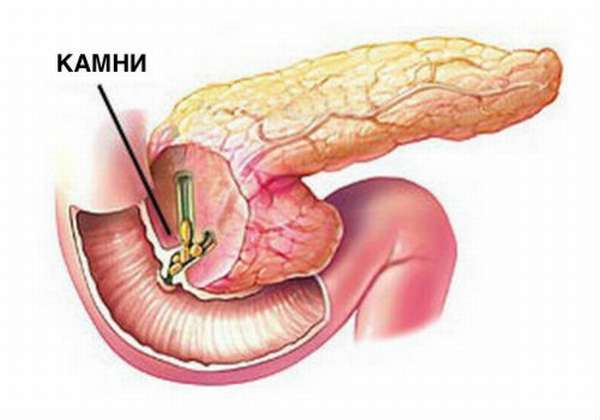
Кальцинаты и конкременты, которые откладываются в поджелудочной железе, вызывают нарушение секреторной способности этого органа. Панкреолитиаз, как называют эту патологию врачи, поражает людей реже, чем желчнокаменная болезнь или отложения в почках.
Камни могут отличаться по составу: в основе соединения содержится кальций в комбинации с солями металлов и органических веществ. По размеру они тоже очень разные: от долей миллиметра в диаметре до 5 см. Чаще всего кальцинаты содержатся в поджелудочной попарно или в большем количестве, их форма может быть округлой или неправильной.
Причины
В основе процесса появления камней всегда находится нарушение баланса обмена кальция в организме. Нормальный кальциевый обмен зависит от нескольких факторов:
- характер питания;
- нарушение усваивания кальция;
- гормональные нарушения.

Местные инфекционно-воспалительные процессы, происходящие в непосредственной близости или в отдалении от поджелудочной тоже могут инициировать начало панкреолитиаза. По причине воспаления протоков из внутреннего эпителия отслаиваются группы клеток, что влияет на работу органа и нарушает биохимический состав панкреатического секрета.
Вывод панкреатического сока осложняют и такие болезни:
- нарушения работы сфинктера Одди;
- конкременты в просвете желчного протока;
- дуоденит;
- холецистит;
- панкреатит;
- постинфекционный отек фатерова соска.
Кистозные и опухолевые процессы нередко запускают механизм развития панкреолитиаза. В редких случаях отложение камней в почках происходит после сифилиса или возникает от постоянного курения или употребления спиртных напитков. Содержащиеся в сигаретах и алкоголе вещества влияют на состав секреторных жидкостей поджелудочной железы и увеличивают в них содержание кальция.
Подробнее о влиянии алкоголя на поджелудочную железу в данном видео.
Повышенная концентрация кальция приводит к тому, что панкреатический сок становится гуще нормы и провоцирует образование камней. Этот процесс происходит в три этапа:
- На первом этапе концентрация сока повышается, он становится плотнее. После попадания в протоки он трансформируется в нерастворимую протеиновую массу.
- На следующем этапе происходит сгущение кальциевых хлопьев, содержащих соли. Это продолжает изменять состав секрета в сторону выпадения осадочных включений.
- В завершение развивается инфекция и появляются явные признаки патологии.
Конкременты могут застревать в просвете протока, а могут образовываться непосредственно в паренхиме железы. Сразу после образования их структура менее плотная, а со временем они затвердевают.
Риск появления камней в поджелудочной железе возрастает при таких условиях:
- высокая концентрация холестерина или билирубина в желчном секрете;
- лишний вес;
- малоактивный образ жизни;
- пожилой возраст;
- сахарный диабет;
- конкременты в желчном пузыре;
- болезни печени.
Данное заболевание встречается чаще у женщин, особенно после 40 лет.
Симптомы и признаки
На начальных этапах человек может не догадываться о начавшемся заболевании, так как в этот период образование кальцинатов никак не сказывается на самочувствии и не осложняет процесс пищеварения. После их увеличения начинает усиливаться давление на орган, что вызывает появление первых дискомфортных ощущений, напоминающие симптомы панкреатита.
Нередко первые проявления наступают после переедания, употребления жирной пищи или спиртного. В животе ощущаются опоясывающие спазматические боли жгучего типа, напоминающие колики. Боль может отдавать как в правый бок, так и в плечо, лопатку или ключицу. Приступ сопровождает тошнота и рвота с примесями желчи, на теле может выступать липкий пот. Во время приступов и после них в каловых массах заметно присутствие непереваренного и неусвоенного жира, что выглядит как беловатые включения.
Приступ продолжается от 15 минут до нескольких часов, болезненные ощущения при нем очень интенсивны.
Первые приступы могут быть значительно разграничены по времени, иногда между ними проходят месяцы или годы.

С прогрессией закупорки протока железы кальцинатами обострения происходят все чаще. Симптомы несколько отличаются в зависимости от места расположения конкрементов в структуре железы. Иногда заболевание никак не проявляет себя вплоть до момента осложнений. В остальных случаях появляются следующие симптомы:
- через час-два после принятия пищи возникают болезненные ощущения в брюшной полости, отдающие в поясницу или в подлопаточную зону;
- обильное выделение слюны;
- изжога;
- рвота с примесями желчи;
- появление желтизны на коже и склерах глаз;
- осветление каловых масс;
- лихорадка.
В анализах крови такого пациента могут обнаружиться лейкоцитоз, повышение глюкозы, рост количества ферментов в печени и поджелудочной железе. По этим косвенным признакам болезнь могут обнаружить случайно во время периодических профосмотров.
При усугублении заболевания начинается некроз отдельных участков поджелудочной, снижается выработка ферментов и секреция. Часто такие изменения сопровождаются нарушением выработки гормонов, контролирующих уровень сахара в крови, что может окончится развитием сахарного диабета.
Если камни начинают продвижение и останавливаются в протоке, закрывая просвет, возникает закупорка и механическая желтуха с высокой степенью пожелтения кожных покровов.
Если такой застой продолжается дольше нескольких часов, то желчь оказывает агрессивное влияние на паренхиматозные ткани железы. Это способно вызвать воспалительный процесс, а в усугубленных случаях — спровоцировать абсцесс, кровотечение или перитонит.
При тяжелых симптомах не стоит ждать планового посещения врача, нужно вызывать скорую помощь, которая госпитализирует пациента.
Диагностика
Диагностика панкреолитиаза усложняется такими факторами:
- редкая встречаемость заболевания;
- схожесть симптоматики со многими более распространенными заболеваниями органов пищеварительного тракта — язвой, желчнокаменной болезнью и пр.
Тщательное обследование проводит гастроэнтеролог. После ознакомления с жалобами пациента и проведения осмотра брюшной полости специалист направляет больного на основной метод диагностики при данной патологии — рентген органов брюшной полости в нескольких проекциях. При таком виде исследования камни легко обнаруживаются в виде небольших затемненных участков внутри железы.
Кроме рентгенографии назначают такие методы исследования:
- общий анализ крови для обнаружения воспаления;
- эндоскопическое или классическое ультрасонографическое исследование поджелудочной и ее протоков;
- ретроградная контрастная холангиопанкреатография;
- магнитно-резонансное исследование и КТ, позволяющие определить количество, положение и размер кальцинатов.

Все эти процедуры позволяют уточнить диагноз и выбрать тип терапии, который подходит при существующей клинической картине.
Лечение
Терапия при наличии конкрементов в поджелудочной всегда подразумевает комплексный подход. Основные меры направлены на:
- быстрое избавление от болей и другой симптоматики;
- восстановление выработки ферментов;
- налаживание обменных процессов;
- устранение кальцинатов;
- предотвращение их повторного образования.
Пути борьбы с кальцинатами в данном органе подразделяют на консервативное и оперативное лечение.
Консервативное лечение
Такой метод приносит ощутимые результаты при небольшом размере камней и относительно редких приступах.
В первую очередь при консервативной терапии стараются устранить патологию, которая привела к началу камнеобразования, купировать воспалительный процесс, наладить обмен фосфатов и солей кальция в организме, а также снизить отечность паренхимы железы и протоков.
Для этого пациенту назначают такие средства:
- анальгетики и спазмолитики для устранения болевого синдрома;
- антибиотики при наличии инфекционного воспаления;
- желчегонные препараты;
- секреторные лекарства.
Когда состояние пациента становится лучше, начинают попытки спровоцировать движение кальцинатов и их выход в кишечник. Для этого применяют средства, которые способны убрать гипертензию протоков.
Если конкременты не плотные, то их пробуют растворять в стадии ремиссии при помощи таблеток. Чаще всего для этих целей используют Урсодиол или Хенодиол. Эти препараты очень эффективны в отношении холестериновых рыхлых конкрементов маленького и среднего размера, но для камней с другим химическим составом они не подходят.
Терапия невозможна без соблюдения строгой диеты. При данной патологии гастроэнтерологи рекомендуют придерживаться таких правил:
- есть малыми порциями для предотвращения болезненных ощущений;
- категорически запрещено спиртное, сладкое, жирное, копчености, кофе, газировка;
- в приоритете — овощи, крупы, постное мясо и рыба, молокопродукты;
- из методов приготовления использовать отваривание и приготовление на пару.
Диетотерапия позволяет уменьшить симптоматику и нагрузку на поджелудочную железу, что совместно с применением лекарств ускорит выздоровление.
В том случае, если улучшение не наступает, следует задуматься о целесообразности хирургического метода решения проблемы.
Оперативное лечение
Хирургическое вмешательство оправдано в том случае, если присутствует следующий перечень факторов:
- длительное течение патологии с частыми и сильными приступами;
- позитивная динамика недостаточности поджелудочной;
- невозможность купировать боль применением стандартных обезболивающих;
- тяжелое состояние пациента.
Существует несколько видов операции. Определенный вид подбирается индивидуально в каждом отдельном случае исходя из размера и локализации камней, состояния пациента и инструментальной базы больницы:
- Самым современным и наименее инвазивным методом считается литотрипсия — дробление кальцинатов воздействием ударно-волновой энергии. После дробления осколки или порошок выводятся их железы самостоятельно, а если этого не происходит, их удаляют принудительно. Плюс методики в том, что проводится она в амбулаторных условиях. Процедура продолжается чуть меньше часа при общем наркозе.
- Малоинвазивным методом считается эндоскопическая ретроградная холангиопанкреатография. Во время такой операции внутрь пищеварительного тракта вводят гибкую эндоскопическую трубку, на конце оборудованную камерой. С ее помощью удается отследить отложения в железе и провести их удаление. Эта методика характеризуется укороченным восстановительным периодом и переносится больными значительно легче, но при множественных отложениях и при их больших размерах эндоскопический метод не эффективен.
- Лапаротомия железы подразумевает нарушение целостности органа для извлечения конкрементов, поэтому используется она в тех случаях, когда применить другие способы нельзя. Таким образом удается устранить даже самые большие отложения.
- В том случае, если обследование указывает на наличие диффузного кальциноза в паренхиме железы, применяют тотальную панкреатэктомию. Это серьезный шаг, поэтому для него нужны строгие показания. После тотальной панкреатэктомии пациент должен постоянно применять заместительную ферментную терапию и инсулинотерапию.

В редких случаях возможно шунтирование и налаживание обходного пути из железы для подачи панкреатического сока в двенадцатиперстную кишку. Но провести такую операцию может только высококвалифицированный хирург.
Народные методы
Средства народной медицины способны избавить больного от проблем и дискомфорта, вызванного отложениями кальцинатов.
При домашнем лечении нужно придерживаться специальной диеты, такой же как и при лечении в условиях стационара. Кроме того, помогает фитотерапия с использованием лекарственных трав.
Растительные препараты, применяемые для лечения данного заболевания, делятся на три категории:
- травы, действие которых направлено на регенерацию клеток и структур пораженного органа. К ним относятся подорожник, девясил, алоэ и сушеница;
- спазмолитическое действие оказывают мята, валериана, фенхель и душица;
- сборы трав, борющиеся с воспалением. В их состав входят тысячелистник, ромашка, зверобой.
Применение сборов из подорожника, ромашки, тысячелистника и мяты прекрасно справляется со всеми этими функциями. Для его приготовления нужно смешать травы в равных пропорциях и залить 1 ст. л. кипятка. После того, как сбор настоится 2 часа, его нужно пить до еды по ½ стакана 3 раза в день.
Прекрасное действие при данном заболевании оказывает прием прополиса. Он выполняет антимикробную профилактику и успешно регулирует состав микрофлоры железы. Для терапии его рекомендуют принимать в виде спиртовой настойки в сочетании с молоком.
Если у больного часто происходят обострения, нужно проводить курсы лечения 2 раза в месяц с перерывами в неделю. Если же острые периоды бывают редко, то можно ограничиться двумя курсами в год.
При одновременном применении диетотерапии, народных методов и лекарственных средств состояние человека способно улучшиться настолько, что лечение больше не понадобится.
Камни поджелудочной железы ( Панкреолитиаз )

Камни поджелудочной железы – это кальцинаты, образовавшиеся в протоках и паренхиме органа, ведущие к ухудшению внутри- и внешнесекреторной функции органа. Обычно конкременты поджелудочной железы формируются на фоне панкреатита, поэтому эти два заболевания проявляются схожими симптомами: сильной опоясывающей болью в животе, стеатореей, вторичным сахарным диабетом. Для подтверждения диагноза проводят обзорную рентгенографию, УЗИ или КТ органов брюшной полости, РХПГ. Лечение хирургическое, обязательно сопровождается консервативными мероприятиями по уменьшению воспаления и отека, восстановлению функции железы.

- Причины
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение камней поджелудочной железы
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Камни поджелудочной железы – частое осложнение хронических заболеваний панкреато-гепатобилиарной зоны. В общей популяции встречаются в 0,75% случаев. Обычно камни образуются в крупных протоках, в области головки, реже в теле или хвосте органа. В последние годы конкременты поджелудочной железы стали выявляться гораздо чаще, но связано это не с увеличением заболеваемости, а с усовершенствованием диагностического оборудования. Еще двадцать лет назад можно было выявлять только крупные кальцинаты при рентгенологическом исследовании, сегодня же компьютерная томография позволяет обнаружить даже мелкие конкременты.

Причины
Исследования в области абдоминальной хирургии подтверждают семейную заболеваемость панкреолитиазом: примерно половина случаев наследственного панкреатита сопровождаются образованием камней. У пациентов с алкогольным поражением органа (алкогольным панкреатитом) частота выявления конкрементов также высокая – у каждого второго; при развитии панкреатита на фоне паратиреоидита – у каждого четвертого.
Патогенез
Для запуска процесса формирования камней требуется одновременное воздействие нескольких причинных факторов. К панкреолитиазу приводят любые состояния, вызывающие застой панкреатического сока: опухоли, конкременты холедоха, кисты поджелудочной железы. Из-за застоя секрет поджелудочной железы сгущается, в осадок выпадают белковые фракции. Нарушения ионного (в основном фосфорно-кальциевого) и гормонального обмена, сопутствующие образованию камней поджелудочной железы, вызывают изменение химического состава панкреатического сока.
Соли кальция начинают пропитывать белковую массу в протоках поджелудочной железы, вызывая их кальцификацию. Воспалительные процессы в двенадцатиперстной кишке, желчевыводящих путях и непосредственно в поджелудочной железе значительно ускоряют процесс кальцинирования. Кальцификация происходит не только в протоках поджелудочной железы, но и в ее паренхиме. После образования конкрементов застой панкреатического сока усугубляется, протоки расширяются и растягиваются, давление в них повышается.
Возникают очаговые некрозы ткани поджелудочной железы, которые в будущем также могут обызвествляться. Повреждаются не только внешнесекреторные участки органа, но и островки Лангерганса. Количество выделяющихся ферментов значительно снижается, начинает страдать и продукция инсулина. Длительно существующие кальцинаты могут способствовать формированию вторичного сахарного диабета.
Симптомы
На начальных этапах камни поджелудочной железы проявляются симптомами панкреатита, который обычно запускает и сопровождает процесс кальцинации. Пациенты предъявляют жалобы на жгучие опоясывающие боли в животе (постоянные или приступообразные, по типу колики), иррадиирующие в спину или под лопатку. Приступы обычно усугубляются тошнотой, рвотой желчью. Боль в животе сопровождается эпизодической стеатореей (большое количество жира в кале). В начале заболевания появление болей провоцируют различные погрешности питания, прием алкоголя.
По мере прогрессирования процесса происходит некроз все больших участков поджелудочной железы, ферментативная и внутрисекреторная функции значительно страдают. На этом этапе у пациента могут диагностировать сахарный диабет на основании глюкозурии, снижения толерантности к глюкозе. Также на образование камней может указывать болезненность в эпигастрии при пальпации живота, повышенное слюноотделение. При миграции конкремента в общий желчный проток может развиться обтурационная механическая желтуха.
Осложнения
Образование камней поджелудочной железы может сопровождаться такими осложнениями, как хронический панкреатит, воспаление перипанкреатической клетчатки, абсцессы и кисты поджелудочной железы, ущемление камня, кровотечение в просвет протока поджелудочной железы.
Диагностика
Обычно диагностика камней ПЖ не представляет трудностей, однако при проведении обследований по поводу других заболеваний на рентгенологические признаки кальцинатов нередко не обращают внимания. При обзорной рентгенографии ОБП камни визуализируются в виде небольших округлых теней (единичных или множественных), расположенных под мечевидным отростком, справа и слева от срединной линии. Для уточнения диагноза следует сделать серию снимков в разных проекциях.
Более точными методами диагностики являются ультрасонография поджелудочной железы и желчных путей, компьютерная томография и магнитно-резонансная томография — МРТ поджелудочной железы. Эти исследования позволяют не только точно установить наличие конкрементов, но и определить их локализацию, оценить состояние ткани поджелудочной железы. Ретроградная холангиопанкреатография также помогает уточнить локализацию камня, оценить степень проходимости протока ПЖ.
Лечение камней поджелудочной железы
Всем пациентам требуется консультация абдоминального хирурга. Начинают лечение всегда с консервативных мероприятий: оно должно быть направлено на устранение воспалительного процесса, нормализацию обмена кальция и фосфора, уменьшение отека ткани поджелудочной железы и ее протоков. Обязательно назначается заместительная ферментативная терапия, требуется соблюдение строгой диеты. На фоне консервативной терапии состояние пациентов может значительно улучшаться, мелкие камни могут самостоятельно мигрировать в кишечник.
При наличии крупных камней консервативные мероприятия обычно не приводят к излечению, требуется проведение операции для удаления конкрементов. В настоящее время значительно усовершенствованы малоинвазивные методики операций, например эндоскопическое удаление конкрементов главного панкреатического протока. Эндоскопическая операция лучше переносится пациентами, не требует длительного восстановления, однако с помощью нее можно удалить не все кальцинаты.
При наличии множественных крупных конкрементов, особенно расположенных в области тела и хвоста поджелудочной железы, может потребоваться лапаротомия и извлечение камней путем панкреатотомии. Такая операция сложнее технически, после нее часто возникают осложнения, поэтому она производится только при наличии строгих показаний. Если во время операции обнаруживается диффузный кальциноз ткани поджелудочной железы, проводится тотальная панкреатэктомия. В этой ситуации пациент должен будет пожизненно получать заместительное ферментное лечение, инсулинотерапию.
Следует помнить о том, что длительное существование камней всегда приводит к прогрессированию заболевания, ухудшению состояния поджелудочной железы, иногда к раковому перерождению эпителия панкреатических протоков. Именно поэтому консервативная терапия назначается во всех случаях обнаружения конкрементов, даже бессимптомных, не вызывающих болевых приступов. Если консервативная терапия не улучшает функции поджелудочной железы, с проведением операции не следует затягивать.
Прогноз и профилактика
Прогноз достаточно благоприятный, но в большой мере зависит от наличия осложнений и сопутствующих заболеваний. Оперативное лечение дает удовлетворительные результаты в 85% случаев, а послеоперационная летальность составляет менее 2%. Чем раньше произведено хирургическое вмешательство, тем лучше прогноз заболевания.
Радикальных методов профилактики панкреолитиаза не разработано. Уменьшить вероятность формирования камней при наличии семейной предрасположенности можно путем соблюдения специальной диеты, отказа от алкоголя и курения, контроля состояния фосфорно-кальциевого обмена. Своевременное лечение хронического воспалительного процесса в двенадцатиперстной кишке, желчевыводящих путях, поджелудочной железе также поможет предупредить образование конкрементов поджелудочной железы.
Камни в поджелудочной железе

Некоторые заболевания поджелудочной железы вызывают сужение ее протоков и застаивание секрета. Хронический воспалительный процесс, возникающий при этом, может привести также к нарушению обменных процессов.
Все это может привести к образованию камней. Они часто закупоривают протоки поджелудочной железы. Это вызывает сильные боли и нарушение пищеварения. Эту патологию необходимо срочно лечить, чтобы не возникло серьезных осложнений.
Общая характеристика
Поджелудочная железа вырабатывает панкреатический сок, богатый ферментами и энзимами. Он через главный ее проток выходит в двенадцатиперстную кишку и участвует в пищеварении. В здоровом состоянии этот проток имеет гладкую поверхность. Но при воспалении или нарушении обменных процессов он может сужаться, менять форму. В результате этого панкреатический сок застаивается, что иногда приводит к образованию камней в поджелудочной железе.
Эта патология достаточно редко встречается, не так, как отложения в почках или желчном пузыре. И обнаруживается тоже нечасто, так как не всегда проявляется явными симптомами. Поэтому не все знают, могут ли камни образоваться в поджелудочной железе. На самом деле они появляются там так же, как и в других органах.
При различных патологиях в панкреатическом соке увеличивается концентрация ферментов и энзимов, он может сгущаться. Постепенно образуются нерастворимые белковые соединения. Воспалительный процесс и нарушение метаболизма, в основном фосфорно-кальциевого обмена, приводит к изменению состава панкреатического сока.
Белковые соединения пропитываются солями кальция. В результате этого образуются кусочки твердого вещества. Камни в этом месте чаще всего бывают мелкими, в виде песка. Но постепенно солей кальция откладывается на них еще больше, и они растут. Без своевременного лечения такие конкременты могут привести к полному нарушению функций этого органа.
Чаще всего камни образуются в крупных протоках железы, которые располагаются в ее головке. Это связано также с тем, что часто в проток проникают камни из желчного пузыря. Они могут застрять в нем, приводя к тяжелым последствиям. Но камни иногда образуются и в паренхиме органа. Это приводит к еще большему сгущению сока, образованию очагов некроза тканей. Впоследствии они тоже могут подвергаться кальцификации. Все это приводит не только к нарушению пищеварения, но и к снижению выработки инсулина.
Причины
Современные исследования помогли определить, что часто появление камней в поджелудочной железе связано с генетической предрасположенностью. Они образуются примерно в половине случаев наследственного панкреатита. Такая же частота появления патологии наблюдается при алкогольном панкреатите. Кроме того, к сгущению панкреатического сока приводят любые патологии, вызывающие его застой. Это могут быть опухоли или воспалительные процессы.
Но появление камней в поджелудочной железе вызывают и другие причины:
- курение и злоупотребление алкоголем, что вызывает изменение состава панкреатического сока;
- гормональные сбои в организме;
- серьезные нарушения обменных процессов, например, ожирение;
- заболевания органов пищеварения, особенно нарушение функций печени;
- малоподвижный образ жизни;
- инфекционные заболевания.
До сих пор исследователи не могут определить, почему у одних людей образуются камни в поджелудочной железе, а у других с такими же патологиями – нет. Но замечено, что больше подвержены этому процессу люди старше 45 лет с повышенной массой тела и заболеваниями печени, злоупотребляющие алкоголем или имеющие зависимость от курения.
Симптомы
На начальных этапах симптомы камней в поджелудочной железе не явно выражены. Они напоминают проявление других патологий этого органа. Пациенты могут отмечать наличие таких ощущений:
- тошнота, рвота с примесью желчи;
- приступообразные боли, часто опоясывающие, иногда отдающие под лопатку;
- наличие жира в каловых массах;
- метеоризм, вздутие живота;
- повышенное слюноотделение;
- болезненность при пальпации;
- повышенная потливость.
Сначала боли появляются только как реакция на переедание или употребление алкоголя. Потом они становятся более сильными и длительными. Приступ может продолжаться несколько часов или даже дней. Причем, боль настолько сильная, что не снимается обычными обезболивающими. Такое состояние может указывать на закупорку протоков железы камнем. Такие приступы иногда бывают довольно редкими, раз в несколько недель или даже лет. Но при прогрессировании патологии они учащаются.
Кроме того, длительное нарушение оттока панкреатического сока может привести к воспалению. Развивается острый панкреатит. При этом поднимается температура, боли становятся очень сильными, может произойти инфицирование. А если камень закупорил желчный проток, это будет заметно по пожелтению кожи и сильному зуду.
Осложнения
От камней необходимо избавляться как можно быстрее. Постепенно они приводят к застаиванию секрета в железе, к растягиванию ее стенок. Это вызывает развитие некроза клеток, их кальцификацию. При этом нарушается способность железы вырабатывать ферменты и гормоны. Появляются признаки ухудшения пищеварения – похудение, слабость, недостаток витаминов и минералов.
Кроме того, снижение уровня инсулина и глюкагона может привести к развитию толерантности к глюкозе. Из-за этого у многих больных диагностируют сахарный диабет. Поэтому при обнаружении камней необходимо обследоваться у эндокринолога.
Длительное нахождение камней в железе может привести к перерождению тканей. Из-за этого появляются кисты или злокачественные опухоли. Поэтому с лечением патологии не стоит затягивать, тем более, на начальном этапе от камней можно избавиться с помощью консервативной терапии.
Диагностика
Прежде чем проводить лечение, необходимо поставить точный диагноз. Ведь большинство симптомов наличия камней такие же, как при некоторых других патологиях: непроходимости кишечника, остром панкреатите, прободной язве двенадцатиперстной кишки, желчнокаменной болезни.
Иногда камни в поджелудочной железе обнаруживаются во время обследования других органов пищеварительной системы. При этом на рентгеновском снимке видны темные пятна. Чтобы уточнить диагноз, нужно сделать несколько снимков в разных проекциях. Но рентгенография позволяет только установить наличие камней. Их размер, количество и точную локализацию можно увидеть при проведении ультрасонографии, УЗИ, КТ или МРТ. А ретроградная холангиопанкреография позволяет оценить проходимость протоков поджелудочной железы.
Особенности лечения
Многие больные, у которых обнаружены камни в поджелудочной железе, интересуются, можно ли их вывести консервативными методами, обязательна ли операция. Это зависит от индивидуальных особенностей организма, размера и локализации камней. Обычно выбор метода лечения определяется врачом после комплексного обследования.
Кроме избавления от самих камней с помощью хирургического или консервативного лечения, необходима еще терапия основного заболевания, являющегося причиной их образования, а также особая диета для предотвращения рецидива. Только комплексный подход позволит предотвратить осложнения и остановить развитие патологии. Операция для удаления камней назначается не всегда.
Показаниями для ее проведения могут стать такие симптомы:
- снижение выработки ферментов, отражающееся на пищеварении и усвоении сахара;
- длительные и болезненные приступы;
- интенсивные боли, не снимающиеся обычными препаратами;
- наличие воспалительного процесса;
- сильное истощение больного.
Если есть возможность, во время операции происходит удаление только камней. Но иногда требуется отсечение части железы. Такое необходимо при наличии процессов кальцификации ее стенок. Чтобы не произошло нарушения ее функций, часто перенаправляют проток железы по другому пути, в обход закупоренного места. В самых тяжелых случаях требуется тотальная панкреатэктомия. После нее больной должен будет регулярно пить ферментные препараты и принимать инсулин.
Другой метод – это дробление камней с помощью дистанционной ударно-волновой литотрипсии. Камушки при этом разбиваются почти до песка, а потом извлекаются с помощью эндоскопа. Такие методы эффективны только при наличии нескольких небольших образований, расположенных в области головки железы.
Консервативная терапия
При наличии одного небольшого камня можно обойтись без операции. Такое возможно, если нет признаков воспаления, сильных болей, а также осложнений в виде сахарного диабета. Есть специальные лекарственные препараты, которые могут растворять подобные образования. Это Урсодиол или Хенодиол. Но они могут справиться только с несколькими небольшими камушками.
Консервативная терапия должна также выполнять задачу предотвращения образования новых камней. Для этого применяются средства, которые нормализуют обменные процессы, предотвращают застой панкреатического сока, снимают воспаление. Необходимо снять отек железы, это может улучшить проходимость протоков. Заместительная ферментная терапия и специальная диета снимают нагрузку с поджелудочной железы. Благодаря этому мелкие камушки могут самостоятельно выйти через кишечник.
Дополнительно к основному лечению можно воспользоваться народными средствами. Они помогут облегчить общее состояние, улучшить пищеварение и снять нагрузку с поджелудочной железы. Чаще всего с этими целями применяются отвары лекарственных растений: крапивы, одуванчика, корня аира, зверобоя, бессмертника. Полезны чаи из шиповника, ягод черники или брусники.
Питание
При наличии камней в поджелудочной железе необходимо соблюдать диету. На раннем этапе патологии, когда образования еще маленькие и их немного, особое питание может способствовать их растворению. Кроме того, диета предотвращает рост камней и появление новых.
Но для этого нужно соблюдать ее постоянно. Самое главное – не переедать. Лучше есть часто, но маленькими порциями, чтобы снизить нагрузку на поджелудочную железу.
Из рациона полностью исключаются такие продукты:
- жирное мясо и рыба;
- жареные блюда;
- сливочное масло;
- пряности;
- консервы;
- газированные напитки;
- алкоголь;
- кофе, крепкий чай, шоколад;
- копчености.
Рацион больного должен состоять из отварного нежирного мяса, тушеных овощей, кисломолочных продуктов. Разрешается подсушенный белый хлеб, каши, компоты и кисели из ягод, макаронные изделия.
При своевременном лечении прогноз при наличии камней в поджелудочной железе благоприятный. Операция оказывается успешной более чем в 80%. А при соблюдении рекомендаций врача и особой диеты можно предотвратить их повторное появление.
Причины и лечение камней в поджелудочной железе

Конкременты в организме человека возникают не только в мочевом пузыре, почках и желчном пузыре. Мишенью кальцинатов может стать и поджелудочная железа. Бывают ли камни в поджелудочной железе спонтанными, или это закономерность при неправильном питании.
Кальцинаты в поджелудочной железе возникают как непосредственно в протоках железы, так и в ее ткани. Из-за образования конкрементов орган перестает выполнять свою работу, что сказывается как на внешнесекреторной, так и на внутрисекреторной деятельности железы. Болезнь проявляется характерными признаками, которые нельзя пропустить на первом этапе развития недуга, поэтому диагностика патологии не является затруднительной. Вылечить кальцифицирующий панкреатит можно комплексно, сочетая как консервативные, так и оперативные методики. Важное значение отводится реабилитации и восстановления работы органа.
Общие характеристики патологии
Отложение конкрементов является чаще всего следствием хронических нарушений работы печени и поджелудочной железы. Интересен тот факт, что врачи прослеживают влияние наследственного фактора на возникновение недуга, поскольку у половины пациентов кальцифицирующий панкреатит встречался и у ближайших родственников.
Определенное влияние на отложения осуществляет и алкогольный панкреатит. При этом заболевании камни встречаются у половины больных, страдающих алкогольным поражением органа.
Конкременты появляются в больших протоках поджелудочной и гораздо реже могут локализоваться в головке или ее хвосте. Определение камней в органе стало на сегодня более усовершенствовано, поскольку появилось новое, более мощное оборудование. В связи с этим существенно выросла заболеваемость кальцифицирующим панкреатитом.
При помощи компьютерной томографии можно обнаружить не только сами конкременты, но и песок в поджелудочной железе.
Причины появления патологии
Для того, чтобы в поджелудочной железе начали образовываться отложения, необходимо воздействие ряда негативных факторов. В первую очередь влияет на появление конкрементов застой панкреатического сока. Это нарушение возникает в следующих случаях:
- опухоль органа,
- камни холедоха,
- кисты в железе.
При застое панкреатического фермента начинает образовываться естественный осадок, основу которого составляют белковые фракции. В результате нарушения метаболизма и гормонального обмена претерпевает изменения и панкреатический фермент. Соли кальция проникают в белковые фракции и вызывают их обызвествление. Ускоряют процесс кальцификации воспалительные заболевания органов пищеварения, например, в желчном пузыре или двенадцатиперстной кишке.
Кальцификация появляется не только в протоке поджелудочной, а даже в ее паренхиме. Обычно это может быть на фоне уже имеющихся конкрементов в железе, когда панкреатический сок по причине застоя расширяет протоки органа и увеличивает давление в них. Из-за этого начинается некроз в паренхиме, причем кальцификации подвергаются даже островки Лангерганса.
Подобные патологические изменения неизменно отражаются на работе органа. Поджелудочная железа начинает выделять меньшее количество панкреатического фермента, уменьшается и выработка инсулина. По этой причине больные оказываются под угрозой сахарного диабета.
Признаки заболевания
Если имеются камни в поджелудочной железе, симптомы обнаруживаются уже на первичном этапе развития. Появление таких признаков похоже на панкреатит – воспаление органа. Больные жалуются на сильные боли в области железы, опоясывающие и отдающие в спину, бока. Прострелы могут ощущаться даже в области лопаток. При усугублении ситуации страдает пищеварительная функция, многие пациенты не могут нормально есть. Больные жалуются на тошноту, рвоту с желчью, постоянное чувство горечи во рту, отрыжку. При обострении заболевания периодически может быть стеаторея – присутствие жира в каловых массах. Симптоматика заболевания настолько чувствительна, что спровоцировать признаки обострения может нерациональное питание, несоблюдение диеты, чрезмерный прием алкогольных напитков.
По мере того, как заболевание прогрессирует, паренхима печени поражается все больше и больше, из-за чего значительно ухудшается и деятельность органа. Происходит уменьшение толерантности к глюкозе и развивается сахарный диабет.
При пальпации область становится болезненной, а пациенты страдают увеличенным слюноотделением. При перемещении камни в поджелудочной железе могут попадать в желчный проток и обтурировать его.

Кальцификация поджелудочной железы не проходит бесследно, Патология вызывает серьезные осложнения, среди которых можно отметить:
- кальцифицирующий хронический панкреатит,
- формирование полости, заполненной гноем,
- киста железы,
- нагноение пери панкреатической клетчатки,
- ущемление конкремента,
- кровотечения.
Такие осложнения существенно усложняют лечение камней в поджелудочной железе, что может потребовать более длительной реабилитации.
Диагностика заболевания
В большинстве случаев диагностировать кальцификаты поджелудочной железы не представляет большой трудности. Опоясывающие сильнейшие боли без промедления приводят пациентов к врачу, который назначает комплексное обследование организма.
Рентгеновский снимок покажет камень поджелудочной железы в качестве небольшого затемнения, расположенного немного ниже мечевидного отростка. В ряде случаев визуализируются и другие тени, говорящие о множественном поражении конкрементами. В данном случае делаются уточняющие снимки с разных позиций.
Если рентген не решает диагностической задачи, то врачи прибегают к ультрасонографии железы и желчных путей, не менее показательной оказывается и магнитно-резонансная томография. При помощи этих видов обследования можно не только определить присутствие камней, но и диагностировать состояние органов системы пищеварения, увидеть произошедшие осложнения заболевания.
Чтобы наиболее точно определить место расположения конкремента проводится ретроградная холангиопанкреатография.
Лечение патологии
Пациенты при постановке диагноза интересуются, как избавиться от камней в поджелудочной железе, чтобы не довести до тяжелых осложнений, в частности – вторичного сахарного диабета. В первую очередь интересуют методы традиционной консервативной терапии, которые помогают вывести камни, при этом не прибегая к оперативному вмешательству.
Врачи предпочитают лечить заболевание консервативным путем лишь на начальном этапе, после чего переходят к оперативному вмешательству, если терапия не приносит результатов. Обычно лечение без операции проводится при наличии песка, который самостоятельно выходит из железы. При обнаружении камней ни в коем случае не стоит заменять консервативную терапию иными формами.
Лечение народными средствами не эквивалентно действия препаратов, которые назначаются при кальцифицирующем панкреатите. Лечебный эффект от трав может восприниматься лишь как дополнительное воздействие к основной терапии.
Консервативное лечение направлено на устранение воспаления в железе и нормализацию метаболизма. В результате этого уменьшается отечность тканей, восстанавливается нормальный размер протоков. Пациентам назначают строгую диету, на фоне которой проводится ферментативная терапия. Препаратами можно добиться полного или частичного растворения не плотных камней. При правильно подобранном лечении состояние больных становится значительно лучше, а мелкие камешки и песок могут сами мигрировать из поджелудочной железы в кишечник и выйти из организма.

Если конкременты достаточно крупные и растворить камни не удалось, проводится операция. Удалить камни врачи могут щадящим эндоскопическим способом. При этой операции не делается большой разрез, а восстановление проходит быстрее. Однако удаление кальцинатов в поджелудочной железе таким способом возможно лишь в том случае, если их размеры малы. Лечение кальцинатов большого размера проводится путем лапаротомии. К лапаротомии прибегают в крайних случаях, поскольку такое лечение чревато осложнениями.
Если удаление камней в ходе операции показало, что кальциноз присутствует по диффузному типу, т.е. поражена вся ткань железы, то от такого органа врачи предпочитают избавляться, ведь он уже никогда не восстановит свои функции. В таком случае происходит тотальная панкреатомия, т.е. удаление железы.
Если не удалить камни в поджелудочной железе, лечение препаратами не принесет успеха и у пациента в дальнейшем развивается раковое поражение органа. Поэтому при выборе методов, как лечить заболевание, стоит слушать лечащего врача.
Симптомы и лечение кальцифицирующего панкреатита на сегодня воспринимаются врачами с позитивной точки зрения. Еще несколько десятилетий тому назад заболевание давало большую летальность. Но сейчас, с учетом современных диагностических методик, есть возможность своевременно диагностировать симптомы недуга и оказать больным качественную помощь.
- Ильченко А.А., Вихрова Т.В. Проблема билиарного сладжа. Клиническая медицина 2003 г. №8 стр. 17–22.
- Гринберг А.А. Неотложная абдоминальная хирургия. М. 2000 г.
- Соколов В.И. Хирургические заболевания поджелудочной железы. М. 1998 г.
- Радионов, И. А. Пути снижения осложнений при хирургическом лечении первичного кальцифицирующего хронического панкреатита. Вестник хирургии им. И.И. Грекова 2008 г. № 6 стр.100–104
- Крылов, Н. Н. Билиарный панкреатит Вестник хирургии, гастроэнтерология 2008 г. № 2 стр. 5–12.
- Назыров Ф.Г., Ваккасов М.Х. и др. Диагностика и выбор хирургической тактики билиарного панкреатита. Бюллетень ассоциации врачей Узбекистана. 2000 г. № 1 стр. 10–13
- Назыров Ф.Г., Ваккасов М.Х. и др. Диагностика и выбор хирургической тактики билиарного панкреатита. Бюллетень ассоциации врачей Узбекистана. 2000 г. № 1 стр. 10–13
Панкреатит: симптомы воспаления поджелудочной железы и меры лечения
Как правило, мы чаще всего беспокоимся о здоровье сердца и сосудов, реже — печени или почек, почти не вспоминая о поджелудочной железе. Между тем этот орган жизненно важен для нормальной работы организма. Именно там происходит синтез инсулина — гормона, регулирующего практически все биохимические процессы внутри клетки. И именно поджелудочная железа производит пищеварительные ферменты, обеспечивающие нормальное протекание процессов переваривания пищи и всасывания питательных веществ. Ведь, вопреки обыденным представлениям, основной этап пищеварения происходит не в желудке, а в тонком кишечнике, куда и поступает панкреатический сок.







Панкреатит: что это за болезнь и каковы ее проявления?
Воспаление поджелудочной железы называется панкреатитом. Его проявления довольно характерны: очень сильная, резкая боль в верхней части живота, которая отдает в спину или опоясывает туловище и не снимается обычными анальгетиками. Другая характерная жалоба — обильная многократная рвота, которую также невозможно остановить в домашних условиях обычными противорвотными средствами. Кроме того, врач при обследовании отмечает напряжение мышц верхней части живота.
Эти признаки — классическая триада симптомов — характерны как для острого панкреатита, так и для обострения хронического панкреатита.
Но при хроническом процессе, то есть при воспалении, которое протекает многие месяцы и годы, кроме боли появляются и признаки экзокринной недостаточности поджелудочной железы (нехватки пищеварительных ферментов), среди них:
- вздутие, урчание, боли в животе;
- внезапные выраженные позывы к дефекации;
- обильный зловонный жирный кал, плавающий на поверхности воды;
- потеря веса, у детей — отставание в росте и развитии.
Эти проявления возникают из-за того, что не до конца переваренные продукты не поступают в кровь для обеспечения организма питательными веществами, а остаются в просвете кишечника и раздражают его.
Воспаление поджелудочной железы: причины
Каким бы ни было воспаление поджелудочной железы — острым или хроническим, с точки зрения медицинской статистики, главной его причиной является избыток алкоголя. Чрезмерное его употребление вызывает до 55% острых [1] и до 80% хронических панкреатитов [2] .
Другие возможные причины острого панкреатита:
- Заболевания желчевыводящих путей (35%). При повышенном давлении в желчных протоках их содержимое начинает забрасываться в расположенные рядом (и имеющие одно выходное отверстие) протоки поджелудочной железы. Желчь повреждает ткани, которые в норме не должны с ней контактировать, что и вызывает воспаление.
- Травма поджелудочной железы (4%). Она может быть как бытовой (побои, ДТП и прочее), так и вызванной действиями врачей во время операции или диагностических исследований.
- Иные причины (6%): вирусы (гепатита, паротита, цитомегаловируса), опухоли и другие заболевания соседних органов, прием некоторых лекарств (гормоны, некоторые антибиотики, мочегонные и цитостатики), аллергические реакции (анафилактический шок), аутоиммунные процессы.
Причины хронического панкреатита не слишком отличаются от причин острого. На первом месте здесь также стоит алкоголь, на втором — заболевания желчевыводящих путей. Далее, по убыванию частоты следуют:
- лекарственные панкреатиты;
- идиопатические панкреатиты (состояния, когда выявить причину воспаления не удается);
- панкреатиты аутоиммунного характера;
- воспаления, вызванные нарушением обмена веществ (при муковисцидозе, нарушении работы паращитовидных желез, нарушении обмена гемоглобина, дислипидемии);
- интоксикации, в том числе и собственными продуктами обмена при почечной недостаточности (уремии);
- алиментарные панкреатиты (вызываются дефицитом белков и избытком жиров в питании);
- инфекции;
- системные коллагенозы (красная волчанка);
- недостаточное кровоснабжение (атеросклероз);
- травмы;
- сужение протока, как врожденное, так и приобретенное (сдавление опухолью);
- курение.
Отдельно стоит такая причина хронического панкреатита, как наследственная мутация гена, кодирующая синтез пищеварительного фермента трипсина. Эти панкреатиты обычно начинаются в довольно молодом возрасте и без явных причин.
Опасные последствия панкреатита
Самое опасное осложнение острого панкреатита — панкреонекроз. Это состояние, когда пищеварительные ферменты, вместо того чтобы выводиться через протоки в полость кишечника, из разрушенных воспалением клеток попадают непосредственно в ткани поджелудочной железы, фактически переваривая сам орган. Это одна из главных причин летальных исходов при остром панкреатите.
Но даже если этой опасности удается избежать, болезнь не проходит без последствий.
Любое воспаление — неважно, острое или хроническое, — нарушает нормальную работу органа. Если речь идет о работе поджелудочной железы, то прежде всего снижается ее экзокринная функция. Это значит, что вырабатывается слишком мало ферментов для нормального пищеварения, ухудшается усвоение питательных веществ, от чего страдает весь организм. Наблюдается потеря в весе. Появляются признаки нехватки витаминов (в первую очередь жирорастворимых А, D, К), которые могут проявляться в виде хрупкости костей, сухости кожи и волос, кровоточивости. Недостаток железа приводит к анемии. Снижение концентрации жиров в организме нарушает нормальный синтез половых гормонов (жиры — единственный источник, из которого они производятся). Нарушается либидо, меняется характер оволосения. Дефицит белка приводит к атрофии мышц и к отекам.
Кроме ферментов, поджелудочная железа синтезирует и бикарбонаты — вещества, ощелачивающие поступающее из желудка кислое содержимое. Когда их количество уменьшается, для пищевого комка не образуется щелочная среда, и он повреждает слизистую оболочку двенадцатиперстной кишки. Из-за этого появляются язвы.
Если воспалительный процесс длится долго и погибает большая часть клеток поджелудочной железы, вырабатывающих инсулин, развивается сахарный диабет. Подобное происходит при хроническом панкреатите примерно в 10% случаев [3] .
Поскольку воспаленная ткань всегда отекает, она может сдавить выводной проток желчного пузыря, который проходит в толще головки поджелудочной железы. Если отек столь силен, что нарушается нормальный отток желчи, то может начаться желтуха (до 3% случаев).
Кроме того, доказано [4] , что есть прямая связь между хроническим воспалением поджелудочной железы и ее злокачественным перерождением.
Диагностика воспаления поджелудочной железы
При диагностике острого воспаления поджелудочной железы врач обращает внимание на характерные жалобы пациента. Во время исследования крови обнаруживаются воспалительные изменения (повышение СОЭ и лейкоцитов), а также наблюдается более чем в три раза увеличенная активность ферментов (амилазы или липазы крови). Определить изменения в самом органе помогает ультразвуковое исследование, но более достоверны магнитно-резонансная томография или компьютерная томография (если эти два вида исследований доступны). При сомнениях (и при наличии соответствующего оборудования) врач может назначить лапароскопию.
Для диагностики хронического панкреатита обычно проводят:
- Анализы крови. С их помощью определяются признаки воспаления, увеличенная активность амилазы, диспротеинемия, характеризующаяся измененным соотношением белков в плазме крови, или гипопротеинемия, свидетельствующая об общем снижении содержания белка в крови.
- Анализ кала общий. При специальном окрашивании под микроскопом видны непереваренные жиры, а если ситуация уже запущенная — непереваренные мышечные волокна.
- Анализ кала на активность ферментов, чаще всего это определение активности панкреатической эластазы-1 в кале. При хроническом панкреатите она снижена.
- Дуоденальное зондирование с анализом содержимого (выполняют при наличии возможности). Процесс происходит следующим образом: пациент глотает специальный зонд, который доходит до двенадцатиперстной кишки; затем ему вводят лекарство, стимулирующее выработку секрета поджелудочной железы; полученные пробы исследуют на активность ферментов трипсина, липазы и содержание бикарбонатов — щелочного субстрата, необходимого для нормальной работы пищеварительных ферментов.
- Ультразвуковое исследование поджелудочной железы (по назначению также компьютерная томография или магнитно-резонансная томография) — позволяет оценить непосредственно структуру и строение органа.
Кроме того, косвенным признаком развития панкреатита можно считать уменьшение выраженности нарушенного пищеварения после нескольких дней приема панкреатических ферментов.
Меры лечения при панкреатите
Панкреатит — патология, опасная для жизни, поэтому лечение должен назначать только врач.
Если речь идет об остром панкреатите, пациента обязательно госпитализируют в хирургический стационар. Первые три дня необходимо соблюдать голод: вплоть до того, что все содержимое желудка удаляется зондом. К животу прикладывают пузырь со льдом и назначают постельный режим. Эта классическая формула называется «холод, голод и покой», и с нее начинают лечение как при остром панкреатите, так и при обострениях хронического панкреатита.
Конечно, в первом случае такими мерами не ограничиваются. Чтобы уменьшить боль и восстановить нормальный отток панкреатического сока, назначают спазмолитики. Поскольку боль может быть очень сильной, иногда обращаются к наркотическим анальгетикам. Для снижения активности поджелудочной железы назначают антагонисты соматотропина, например октреотид или ланреотид, при сопутствующих кровотечениях — соматостатин или терлипрессин.
В зависимости от состояния пациента прибегают к симптоматическому лечению, позволяющему скорректировать те или иные изменения в его организме. Могут назначать:
- препараты, нормализующие артериальное давление;
- средства, поддерживающие нормальную работу сердца;
- антибиотики при гнойном воспалении и прочее.
Чтобы вывести из крови токсические продукты воспаления, используют инфузионную терапию (так называемые капельницы). Если развивается панкреонекроз, пациента оперируют, удаляя омертвевшие участки поджелудочной железы.
При обострении хронического панкреатита, как уже упоминалось, в первые три дня также рекомендуется режим «холод, голод и покой». По истечении этого срока, если состояние позволяет, можно начинать есть. Поначалу — хорошо разваренные каши, кисели, протертые супы. Постепенно разрешается переходить на твердую пищу.
В рационе при диете должно содержаться много белка, лучше молочного или соевого. Рекомендуется ограничить употребление продуктов с тугоплавкими животными жирами (со свиным, бараньим), но растительные и молочные жиры не запрещены. Более того, нежелательно выбирать обезжиренные молочные продукты. Не только допускаются, но даже рекомендуются (при условии употребления ферментов и нормальной переносимости подобной пищи) жирные десерты, арахисовое масло и прочие продукты такого рода. Категорически запрещается алкоголь. Нельзя есть натощак кислое, жареное, копченое, соленое или начинать трапезу с жирных бульонов, богатых экстрактивными веществами.
Между тем необходима не только диета, но и прием лекарств. Чтобы снять боль, рекомендуют принимать анальгетики и спазмолитики. Обезболивающим действием обладают и ферменты поджелудочной железы — они обеспечивают покой пораженному органу [5] во время приема пищи. Ферментные препараты на постоянной основе назначают при внешнесекреторной недостаточности поджелудочной железы. Они восстанавливают нормальное пищеварение, позволяя усваиваться всем необходимым питательным веществам. А чтобы поддержать их эффект и восстановить нормальную среду в двенадцатиперстной кишке, назначают Н2-блокаторы, или ингибиторы протонной помпы, которые снижают кислотность желудочного сока.
Препарат с панкреатическими ферментами
Препараты, содержащие ферменты поджелудочной железы, существуют довольно давно. Но благодаря их современной форме, а это микросферы, или микрогранулы, диаметром до 2 мм, возможна максимальная эффективность данных препаратов.
Микразим ® [6] — средство, содержащее липазы, протеазы и амилазы поджелудочной железы животного происхождения, а также ферменты, переваривающие жиры, белки и углеводы соответственно. Ферменты помещены в микрогранулы с кислотоустойчивой оболочкой, которая защищает их от инактивации в желудке. В свою очередь, микрогранулы «упакованы» в капсулы, содержащие 10 000 ЕД или 25 000 ЕД активных ферментов.
Попадая в желудок, желатиновая капсула растворяется. Под действием перистальтических движений микрогранулы равномерно перемешиваются с пищей и постепенно поступают в просвет кишечника. В щелочной среде внутри двенадцатиперстной кишки их оболочка растворяется, и ферменты начинают «работать». Максимальная активность ферментов отмечается уже через 30 минут после еды.
Принимать Микразим ® нужно во время каждого приема пищи — исключение составляют перекусы, не содержащие жиров (овощной салат без заправки, фруктовый сок, чай с сахаром без молока и тому подобное). Обычно во время еды хватает одной капсулы, поскольку она содержит достаточное количество ферментов, способствующих нормализации пищеварения. Если проглотить капсулу сложно, ее можно открыть, но ни в коем случае нельзя пережевывать или еще как-то измельчать микрогранулы: из-за этого разрушится защитная оболочка и ферменты потеряют свою активность.
Основное показание к применению капсул Микразим ® — хронический панкреатит вне обострения. Кроме этого, средство используют при внешнесекреторной недостаточности поджелудочной железы любого происхождения: из-за муковисцидоза, после операций на поджелудочной железе, после резекции желудка или тонкого кишечника. Здоровые люди могут использовать Микразим ® , чтобы уменьшить нагрузку на поджелудочную железу при переедании, особенно при употреблении жирной пищи.
Противопоказан Микразим ® при остром панкреатите и обострении хронического панкреатита, а также при индивидуальной непереносимости.
Препарат включен в перечень ЖНВЛП, отпускается без рецепта.
* Номер регистрационного удостоверения в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года.












