При любых повреждениях позвоночника первая помощь должна быть оказана незамедлительно. Такие травмы называются тяжелыми, так как без соответствующего лечения приводят к параличу или тяжелой инвалидности. Рассмотрим, чем отличаются симптомы повреждений в каждом отделе позвоночника и какова доврачебная помощь при них.

Виды повреждений
При травмах позвоночника неотложная помощь оказывается очень аккуратно, чтобы не навредить пострадавшему. Ее выбор базируется на локализации и глубине травмы. Также имеет значение способ травмирования костного и мышечного аппарата. В зависимости от этих критериев травмы позвоночника подразделяют на такие группы:
Характеризуется изменением целостности всех тканей позвоночника: позвонков, мышц, сосудов и нервных окончаний. В этом случае человек лежит без движения в неестественной позе. Травма может закончиться инвалидностью или летальным исходом. Более всего такому повреждению подвержен шейный отдел позвоночника.
Развитие патологии характеризуется травмированием позвонков из-за смещения суставной ткани, их соединяющей. Чаще других диагностируется в районе шеи и поясницы.
Менее опасное травмирование. После ушибов не наблюдаются структурные изменения в спинном мозгу и позвонках. Признаки и симптомы травмы позвоночника проявляются чаще всего на кожных покровах. Они выглядят так:
- Большое число ярко выраженных кровоподтеков;
- Омертвение тканей;
- Передавливание нервных окончаний;
- Проблемы с движением жидкости, находящейся в позвоночном столбе.
Больше всего фиксируются нарушения в отделах позвоночника, расположенных в области груди и поясницы.
Опасная патология, возникающая из-за разрыва позвонка, части которого травмируют и раздражают нервные окончания.
Паралич рук и ног, к которому привела травма спинного мозга.
Причины
Вызвать опасное травмирование позвоночного столба может множество причин. Чаще всего к нему приводят такие факторы:
- Падение;
- Неправильное погружение в воду;
- Происшествия на дороге, аварии, несчастные случаи;
- Неправильно распределенная нагрузка на позвоночник;
- Родовые травмы;
- Сильный удар по спине;
- Ранения и взрывы;
- Изменения в хрящевой и костной ткани, вызванные возрастом;
- Болезни хронического характера, влияющие на изменение костной и суставной ткани, которые необходимо лечить, чтобы избежать перелома позвоночника.
Рассмотрим, как оказывается первая помощь при травмах позвоночника разной локализации.
Специфика неотложных действий
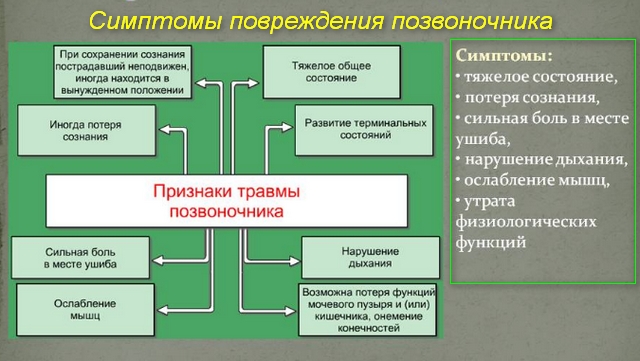
Помощь пострадавшему оказывается после краткого осмотра. При симптомах перелома нужно немедленно вызывать бригаду медицинских работников. Обратите внимание на такие признаки:
- Сильная боль в области поврежденной части спины;
- Полное или частичное нарушение чувствительности конечностей;
- Неестественное положение тела;
- Возможно отсутствие сознания;
- Возможно прекращение сердечной и дыхательной деятельности;
- Непроизвольные акты мочеиспускания и дефекации.
Поражения позвонков – опасная травма, поэтому доврачебная помощь должна оказываться крайне аккуратно. Действия спасателя просты, однако они требуют постоянного присутствия рядом с пострадавшим, терпения и психологической поддержки.
Рассмотрим основной алгоритм неотложной помощи, который состоит из следующих действий:
- Осмотрите больного и проверьте функционирование его жизненно важных систем: дыхания, сердца, пульса;
- При отсутствии признаков жизни приступайте к реанимационным действиям;
- При отсутствии сознания пострадавший должен находиться в положении на боку, чтобы исключить попадания в дыхательные пути рвотных масс;
- Если больной в сознании, помогите ему принять анальгетическое средство;
- При сильном кровотечении примите меры по его устранению: используйте жгут, давящую повязку, пережатие.
Нужно все время наблюдать, чтобы пострадавший находился в состоянии покоя и не делал никаких движений.
Помните! Некоторые действия могут привести к противоположному результату, вызвав травматический шок или повредив спинной мозг.
Перечислим самые важные из них:
- Не пытайтесь менять положение тела больного, самостоятельно перемещать его;
- Не кладите его на мягкие поверхности;
- Не пробуйте самостоятельно вправлять позвонки;
- При отсутствии чувствительности не растирайте, не щипайте и не дергайте конечности;
- Не используйте лекарственные средства, кроме анальгетиков.
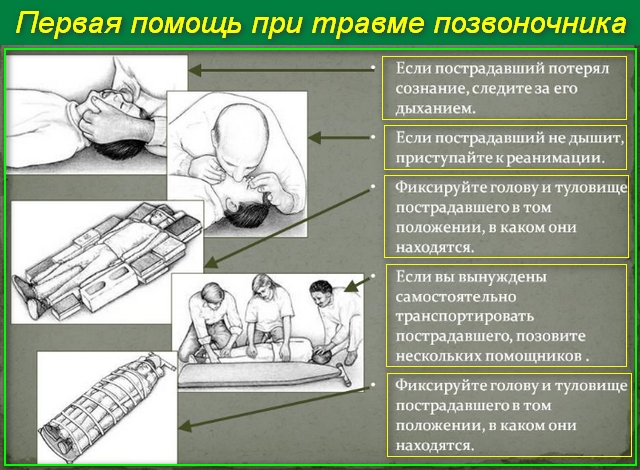
Если нет возможности вызвать медицинских работников, отвезите больного в учреждение здравоохранения сами. Помните, что без специальных медицинских средств и устройств делать это нужно очень осторожно. Важно выполнить эти действия правильно:
- Найдите твердый плоский предмет, например, дверь;
- Зафиксируйте голову и шею больного;
- Аккуратно перенесите на самодельные носилки пострадавшего в том положении, в котором он находился до этого;
- Следите за положением головы в момент перекладывания.
Перечислим порядок неотложных действий при повреждениях разных отделов позвоночника.
Шейный отдел
Травмирование этого отдела крайне опасно. Оно часто сопровождается сдвигом и разрывом позвонков. Рассмотрим порядок действий при такой локализации травмы:
- Позвоните в скорую помощь.
- Успокойте больного, постоянно разговаривая с ним.
- Предупредить повреждения спинного мозга в позвоночнике возможно. Для этого нужно максимально ограничить движения головы, наложив на шею специальный воротник.
- Чтобы избежать дальнейшего смещения позвонков, положите под плечи больного скрученный валиком предмет.
Направьте свои действия на облегчение боли пострадавшего. Не оставляйте его одного до прибытия медицинского персонала.
Грудной отдел
Травмирование этого «участка» позвоночника менее опасно, чем предыдущее. «Смягчают» последствия ребра, поэтому риск инвалидности или летального исхода после такого повреждения крайне мал.
Однако при этой травме потерпевшему невозможно терпеть сильную боль, которая скажется на работе сердца и органов дыхания. Действовать нужно быстро и в такой последовательности:
- Вызов медицинских работников;
- Если транспортировка осуществляется самостоятельно, осторожно переложить больного на жесткую поверхность;
- Расстегнуть или ослабить давящие элементы одежды;
- Не позволять больному делать резкие движения, которые могут стать причиной повреждения спинного мозга;
- Дайте больному выпить 2 таблетки анальгетика;
- До приезда медицинских работников не оставляйте пострадавшего в одиночестве.
Помните, что шоковые состояния возникают при сильном болевом синдроме. Поэтому, пока не подействовало обезболивающее средство, можно приложить на травмированное место холод.
Поясничный отдел
Травмирование поясничного и крестцового отделов всегда сопровождаются сильными спазматическими сокращениями мышц. Это приводит к проявлению сильной боли и мышечной слабости в конечностях. Чаще всего поясничный отдел «страдает» от поднятия тяжелых предметов и падений. Такие травмы требуют особого внимания при лечении позвоночника.
Неотложные действия в этом случае выполняют по следующей схеме:
- Вызов бригады неотложной медицинской помощи;
- Помочь пострадавшему принять положение на спине или животе;
- Если больной выбрал положение на животе, подложите ему под грудь скрученную валиком одежду или большую подушку;
- Предложите анальгетик (лучше использовать 2 таблетки);
- Воспользуйтесь жестким поясом, который поможет максимально обездвижить травмированный участок спины.
Тазовый отдел
Переломы тазового отдела позвоночника и другие повреждения костей таза крайне опасны. В этой области расположено много внутренних органов, которые повреждаются обломками костной ткани. Травма всегда сопровождается обильным кровотечением и болевым шоком.
Перелом тазовых костей визуализируется так:
- Изменение формы тазовой кости;
- Укорочение одной ноги;
- Боль в травмированном месте.
Во время повреждения крестца «зажимаются» нервы, что приводит к самопроизвольному выделению мочи.
При изолированном переломе травматический шок «настигает» 30% больных. Во время множественных травм опасный симптом развивается всегда. Еще одна опасность при переломе таза – повреждение костными обломками внутренних органов.
Самый характерный признак перелома тазовых костей – синдром прилипшей пятки. Пострадавший находится в вынужденной позе «лягушки». Он не может оторвать пятку от земли.
Доврачебная помощь при повреждениях сводится к таким действиям:
- Вызов бригады медицинских работников;
- Оценка общего самочувствия больного;
- Дать обезболивающее средство;
- Зафиксировать шейный отдел позвоночника;
- Подложить под спину валик, скрученный из подручных средств;
- Таз зафиксировать с помощью широких ремней;
- Закрепить ноги в позе лягушки;
- До осмотра пострадавшего медиками, контролировать его состояние.
Помните, что от ваших быстрых и слаженных действий зависит жизнь и состояние здоровья человека. Поэтому действовать при переломе позвоночника нужно быстро, но очень аккуратно.
Травматический шок — причины и стадии. Алгоритм оказания неотложной помощи при травмах и травматическом шоке
Одним из самых опасных состояний, требующим принятия неотложных мер, считается травматический или болевой шок. Этот процесс возникает как ответная реакция на разные травмы (перелом, ранение, повреждение черепа). Он часто сопровождается интенсивными болевыми ощущениями и большой кровопотерей.
Что такое травматический шок
Многих людей интересует вопрос: что такое болевой шок и можно ли от него умереть? Согласно патогенезу, он представляет собой высочайшее потрясение, синдром или патологическое состояние, угрожающее жизни человека. Его могут спровоцировать тяжелые травмы. Состояние часто сопровождается сильным кровотечением. Нередко последствия от повреждений могут возникнуть спустя некоторое время — тогда говорят о том, что наступил посттравматический шок. В любом случае, это явление представляет угрозу для жизни человека и требует немедленных восстановительных мер.
Травматический шок — классификация
В зависимости от причин развития травматического состояния, существуют его разные классификации. Как правило, болевой синдром может возникать в результате:
- наложения жгута;
- хирургического вмешательства;
- ожогов;
- эндотоксиновой агрессии;
- раздробления костей;
- воздействия воздушной ударной волны.
- Макароны с фаршем в духовке — рецепты, фото, рекомендации.
- Абстинентный синдром — как купировать в домашних условиях. Признаки абстинентного состояния у зависимых людей
- Как выбрать стабилизатор напряжения для квартиры
Также широко применяется классификация травматического шока по Кулагину, согласно которой есть следующие его виды:
- операционный;
- турникетный;
- раневой. Возникает из-за механической травмы (в зависимости от места повреждения, делится на церебральный, пульмональный, висцеральный);
- геморрагический (развивается при наружных и внутренних кровотечениях);
- гемолитический;
- смешанный.

Фазы травматического шока
Выделяют две фазы (стадии травматического шока), которые характеризуются различными признаками:
- Эректильная (возбуждение). Пострадавший на данном этапе находится в тревожном состоянии, он может метаться, плакать. Испытывая сильные болевые ощущения, пациент сигнализирует об этом всеми способами: мимикой, криком, жестами. При этом человек может быть агрессивным.
- Торпидная (торможение). Пострадавший в этой фазе становится депрессивным, апатичным, вялым, испытывает сонливость. Хотя болевой синдром не проходит, он уже перестает о нем сигнализировать. Начинает снижаться артериальное давление, учащается сердцебиение.
Степени травматического шока
С учетом тяжести состояния потерпевшего выделяют 4 степени травматического шока:
- Легкая.
- может развиваться на фоне переломов (тазовых повреждений);
- больной испуган, контактен, но при этом немного заторможен;
- кожа становится белой;
- рефлексы снижены;
- появляется холодный липкий пот;
- сознание ясное;
- возникает тремор;
- пульс достигает 100 ударов в минуту;
- учащенное сердцебиение.
- Средней тяжести.
- развивается при множественных переломах ребер, трубчатых длинных костей;
- пациент заторможенный, вялый;
- зрачки расширены;
- пульс — 140 уд /мин;
- отмечается цианоз, бледность кожных покровов, адинамия.
- Тяжелая степень.
- формируется при повреждении скелета и ожогах;
- сознание сохранено;
- отмечается дрожание конечностей;
- синюшные нос, губы, кончики пальцев;
- кожа землисто-серая;
- больной глубоко заторможен;
- пульс составляет 160 уд/мин.
- Четвертая степень (может называться терминальной).
- пострадавший находится без сознания;
- артериальное давление ниже 50 мм рт. ст.;
- для пациента характерны синюшные губы;
- кожный покров серого цвета;
- пульс едва ощутим;
- поверхностное учащенное дыхание (тахипноэ);
- необходимо оказать первую неотложную помощь.

Признаки травматического шока
Часто симптомы болевого синдрома можно определить визуально. Глаза у потерпевшего становятся тусклыми, запавшими, зрачки расширяются. Отмечается бледность кожи, цианотичность слизистых (носа, губ, кончиков пальцев). Больной может стонать, кричать, жаловаться на боль. Кожа становится холодной и сухой, уменьшается упругость тканей. Температура тела понижается, при этом пациента бьет озноб. Другие основные симптомы травматического шока:
- сильная боль;
- массивная кровопотеря;
- психический стресс;
- судороги;
- появление пятен на лице;
- тканевая гипоксия;
- редко может быть непроизвольное выделение мочи и кала.
- Микроблейдинг бровей
- Полезные сухофрукты для похудения
- Как привлечь удачу и деньги в дом, в свою жизнь
Эректильная фаза шока
При резком одномоментном возбуждении нервной системы, спровоцированном травмой, возникает эректильная фаза шока. Пострадавший в этой стадии сохраняет сознание, но при этом недооценивает всю сложность своего положения. Он возбужден, может адекватно отвечать на вопросы, но ориентация в пространстве и времени нарушена. Взгляд беспокойный, глаза блестят. Продолжительность эректильной стадии колеблется от 10 минут до нескольких часов. Травматологическая фаза характеризуется следующими признаками:
- учащенным дыханием;
- бледной кожей;
- выраженной тахикардией;
- мелким подергиванием мышц;
- одышкой.
Торпидная фаза шока
По мере нарастания недостаточности кровообращения развивается торпидная фаза шока. У пострадавшего наблюдается резко выраженная заторможенность, при этом он имеет бледный вид. Кожа приобретает серый оттенок или мраморный рисунок, который свидетельствует о застое в сосудах. На этой стадии конечности становятся холодными, а дыхание поверхностным, учащенным. Появляется страх смерти. Другие симптомы болевого шока в торпидной фазе:
- сухость кожи;
- цианотичность;
- слабый пульс;
- расширенные зрачки;
- интоксикация;
- пониженная температура тела.

Причины травматического шока
Травматичное состояние возникает в результате тяжелых повреждений организма человека:
- обширных ожогов;
- огнестрельных ранений;
- черепно-мозговых травм (падения с высоты, аварий);
- сильной кровопотери;
- оперативного вмешательства.
Другие причины травматического шока:
- интоксикация;
- перегрев или переохлаждение;
- ДВС-синдром;
- голодание;
- спазм сосудов;
- аллергия на укусы насекомых;
- переутомление.
Лечение травматического шока
Для лечения травматического шока в стационаре выделяется 5 направлений:
- Терапия для неопасных повреждений. Первые жизнеобеспечивающие мероприятия носят, как правило, временный характер (транспортная иммобилизация, наложение жгута и повязки), осуществляются непосредственно в месте происшествия.
- Прерывание импульсации (противоболевая терапия). Достигается при сочетании трех методов:
- местной блокады;
- иммобилизацией;
- использования нейролептических средств и аналгетиков.
- Нормализация реологических свойств крови. Достигается за счет введения кристаллоидных растворов.
- Коррекция метаболизма. Медицинское лечение начинается с устранения респираторного ацидоза и гипоксии при помощи ингаляции кислородом. Можно сделать искусственную вентиляцию легких. Кроме того, внутривенно с помощью инфузионного насоса вводятся растворы глюкозы с инсулином, натрия бикарбоната, магния и кальция.
- Профилактика шока. Предполагает сестринский уход, соответствующее лечение дыхательной острой недостаточности (синдром шокового легкого), изменений со стороны миокарда и печени, почечной острой недостаточности (синдром шоковой почки).
Первая помощь при травматическом шоке
Оказание доврачебной помощи способно спасти жизнь человеку, получившему травму. Если вовремя не провести ряд комплексных мер, то у потерпевшего может наступить смерть от болевого шока. Неотложная помощь при травмах и травматическом шоке предполагает соблюдение следующего алгоритма действий:
- Временная остановка кровотечения с помощью жгута, тугой повязки и освобождение от травмирующего агента – это доврачебная, первая помощь при болевом шоке.
- Восстановительная терапия для проходимости дыхательных путей (удаление инородных тел).
- Обезболивание (Новалгин, Анальгин), в случае переломов — иммобилизация.
- Предупреждение переохлаждения.
- Обеспечение потерпевшего обильным питьем (за исключением потери сознания и травм брюшной полости).
- Транспортировка в ближайшую клинику.
Алгоритм неотложной помощи при травматическом шоке в статье врача-реаниматолога
Слово «шок» с французского переводится как «удар». Это понятие характеризует такое состояние организма, которое возникает в результате воздействия чрезвычайно сильного и продолжительного травмирующего фактора, что приводит к нарушению функции всех органов и систем.
Шок является защитным механизмом организма, но при его развитии запускаются «порочные круги». Это цепь патологических изменений, которые между собой так связаны, что одно из следствий патологического состояния становится причиной следующего процесса.

Травматический шок – это жизнеугрожающее и опасное состояние, которое возникает при тяжёлых обширных травмах
Причины возникновения травматического шока

В механизме развития болевого шока основным является гиповолемия (состояние, характеризующееся уменьшением объёма циркулирующей крови, что приводит к снижению кровоснабжения тканей организма). Она возникает из-за расстройств нейрогуморальной системы, которые, в свою очередь, развиваются вследствие тяжёлого механического повреждения.
Тяжелые травмирующие факторы
- обширные травмы головного мозга, черепно-мозговые травмы;
- множественные проникающие ранения брюшной полости;
- множественные и сочетанные травмы таза, конечностей, грудной клетки;
- тяжёлые длительные травмирующие операции;
- тяжёлые огнестрельные ранения.
Основные факторы развития болевого шока
- чрезмерное болевое раздражение;
- потеря большого объёма крови.
Причины, способствующие развитию шока
- психическое и физическое перенапряжение;
- переохлаждение;
- перегревание;
- переутомление;
- голодание;
- дополнительное травмирование при транспортировке;
- несвоевременно оказанная помощь.
Патогенез развития травматического шока

Болевой шок развивается из-за снижения объёма циркулирующей крови, вследствие чего активируется выработка специальных физиологически активных веществ – катехоламинов (адреналина, норадреналина), которые влияют на кровообращение в тканях – снижается кровоток в капиллярах. Это состояние называется расстройством микроциркуляции, что в свою очередь приводит к нарушению кислотно-щелочного равновесия в сторону накопления кислот – ацидозу. Из-за этих процессов ещё больше снижается кровоснабжение тканей, страдают жизненно важные органы – головной мозг, печень, почки.
Основные признаки травматического шока
- сильные и множественные травмы у больного;
- после повреждения больные ощущают нестерпимую боль, которую выражают криком, стоном, словами, плачем. В дальнейшем они могут лишь издавать слабый стон, что может ввести в заблуждение о состоянии больного. Это обусловлено шоком;
- наблюдается заторможенное состояние;
- выраженное побледнение кожи и слизистых;
- учащённое сердцебиение и дыхание;
- может наблюдаться кровотечение из области полученных травм.
Фазы шока
Эректильная фаза

Наступает сразу после получения механического повреждения. Больные в сознании, наблюдается возбуждение двигательное и речевое, больные не могут адекватно оценить тяжесть своего состояния. Для этой фазы характерна:
- прерывистая речь;
- беспокойный взгляд;
- бледность кожи и слизистых оболочек;
- обильный холодный пот;
- учащённый пульс;
- нормальное или даже несколько повышенное АД;
- одышка больше 20 в минуту;
Эректильная фаза шока обычно непродолжительна и длится от нескольких минут до нескольких часов. Далее она переходит в торпидную фазу.
Торпидная фаза

Для неё характерно: заторможенность пострадавшего и снижение функции сердечно-сосудистой системы, нарушение дыхательной функции, кислородное голодание организма. Наблюдается:
- оглушение – больной не реагирует на окружающих, безучастен, отвечает на вопросы односложно;
- снижение реакции на боль или вовсе её отсутствие;
- пониженная температура тела;
- кожа бледная, покрыта холодным потом;
- частое поверхностное дыхание;
- частый пульс;
- ощущение сильной жажды;
- может возникать рвота;
- отсутствие или снижение количества мочи.
Торпидная фаза шока клинически делится на 4 степени тяжести:
- Шок I степени (лёгкий) – больные в сознании, слегка заторможены, отмечается адекватная реакция на происходящее. Кожа бледная, иногда с синюшным оттенком. Пульс 90 — 100 в минуту, систолическое АД 100 — 90 мм рт.ст. В эту стадию даже самые минимальные противошоковые мероприятия дают хороший эффект.
- Шок II степени (средней тяжести) – больные заторможены, температура тела ниже 36 °С, кожа бледная, пульс 110 — 120 ударов в минуту, систолическое АД 90 — 70 мм рт. ст., мочи мало.
- Шок III степени (тяжёлый) – у больных наблюдается резко выраженная заторможенность. Кожа бледно-серого цвета. Температура тела низкая. АД меньше 70 мм рт. ст. Частота сердечных сокращений 120 — 140 ударов в минуту. Моча отсутствует.
- Терминальная стадия – у больных отсутствует сознание и реакция на внешние раздражители, кожа бледная с землистым оттенком. Пульс практически не прощупывается. АД не определяется. Температура тела резко снижена. Моча отсутствует.
Неотложная помощь при травматическом шоке
- Необходимо обеспечить проходимость верхних дыхательных путей – очистить носовые ходы и ротовую полость от крови, рвотных масс и провести искусственное дыхание методом «изо рта в рот» или «изо рта в нос», нужно помнить о своей защите и проводить реанимационные мероприятия со средствами индивидуальной защиты.
- Произвести остановку наружного кровотечения – если имеет место кровотечение из артерии, то показано наложение жгута, а при венозном и капиллярном накладывают давящую повязку.
- При остановке сердца необходимо провести закрытый массаж сердца.
- На открытые раны следует наложить повязки из подручных средств.
- По возможности дать обезболивающее, но если человек без сознания, то таблетки ему давать не следует.
- При переломах конечностей нужно наложить шины, изготовленные из подручных средств. Обездвиживание конечностей при переломах является очень важным моментом профилактики травматического шока, так как уменьшается боль.
- Вызвать «скорую помощь».
- Согреть больного.
- оставлять больного одного;
- трогать и переносить больного без необходимости, так как это может привести к дополнительной травматизации;
- пытаться самим вправлять повреждённую конечность – это может повлечь возникновение кровотечения и усугубить состояние больного;
- накладывать шину, если есть открытый перелом с кровотечением. Прежде всего, нужно остановить его;
- давать пить, так как у человека может быть внутреннее кровотечение, а питье может усугубить его. Рекомендуется лишь смачивать губы больного.
Лечение травматического шока
Медикаментозная терапия
- обеспечить проходимость верхних дыхательных путей. Если произошла остановка дыхательной деятельности, то проводят интубацию трахеи и подключают аппарат искусственной вентиляции лёгких;
- подача увлажнённого кислорода;
- необходимо обеспечить венозный доступ – лучше всего катетеризировать центральные вены и как минимум 2 периферические вены;
- обезболивание – применяются промедол, трамадол, фентанил, диазепам, также возможно использование новокаиновых блокад;
- вливание внутривенных кристаллоидных и коллоидных растворов, а также компонентов крови для восстановления объёма циркулирующей крови;
- гормональная терапия – глюкокортикоидные гормоны – преднизолон;
- для борьбы с токсическими компонентами, возникающими после травмы, используется метод форсированного диуреза. Это вливание больших объёмов изотонических растворов с одновременным назначением мочегонных препаратов.
Хирургическое лечение

При травматическом шоке хирургические операции проводятся только по жизненным показаниям:
- наложение трахеостомии – суть операции заключается в том, что больному образуют временное или постоянное соустье трахеи с внешней средой с помощью специальной канюли. Показанием для данной операции является нарушение механической проходимости дыхательных путей, которую невозможно устранить другими методами;
- хирургические операции по остановке кровотечения – наложение зажима на сосуд, прошивание и перевязка сосуда в ране;
- прокалывание груди иглой при напряжённом пневмотораксе;
- пункция мочевого пузыря при задержке мочеиспускания;
- операции, направленные на окончательную остановку наружного и внутреннего кровотечения;
- операции при повреждении внутренних органов;
- трепанации черепа при черепно-мозговых травмах.
Заключение
Травматический шок является очень опасным состоянием и требует безотлагательной помощи. Успех в его лечении напрямую зависит от своевременно оказанной помощи. Очень важную роль при болевом шоке играет первая помощь. Знание основных этапов её оказания может помочь спасти человеческую жизнь.
Травматический шок – причины, классификация, диагностика
Если человеку вовремя оказать первую помощь, травматического шока и его последствий удается избежать. В ситуациях, когда он настал, в ходе его лечения применяется комплекс мероприятий, которые должны компенсировать образовавшиеся осложнения.
Во время возникновения серьезных повреждений есть риск возникновения у потерпевшего травматического шока, терапия которого проводится исключительно в отделе реанимации. Причиной такого опасного осложнения становится обильная кровопотеря и нестерпимая боль, возникшая после получения травмы.

Описание
Травматическим шоком называется своеобразная реакция организма пострадавшего, возникающая из-за серьезного повреждения с обильной потерей крови и очень сильными болезненными ощущениями. Это состояние может возникнуть при различных повреждениях:
- множественных или единичных открытых переломах;
- повреждениях шеи и грудной клетки;
- травм черепа и других черепно-мозговых травмах (ЧМТ);
- огнестрельных ранениях;
- обширных ожогах тяжелой степени;
- обморожениях тканей и т.д.
Данная патология обычно появляется сразу же после получения повреждения, но в некоторых случаях болевой шок может возникнуть спустя определенный промежуток времени, который варьируется от 4-х часов до полутора суток. Независимо от причины шока, такое состояние несет серьезную угрозу не только здоровью, но и жизни пострадавшего, поэтому лечение должно проводиться незамедлительно, и исключительно в условиях реанимационного отдела стационара.
Классификация
В зависимости от развития и причины возникновения, используется следующая классификация травматического шока:
- хирургический;
- шок посредством раздробления;
- возникший из-за воздействия ударной волны;
- шок при наложении жгута;
- эндотоксичный шок.
Часто в медицине пользуются классификацией Кулагина, исходя из которой, болевой шок имеет такие типы:
- Раневой шок — развивается из-за силового воздействия, ставшего причиной образования травмы. Исходя из места возникновения повреждения, он может быть: висцеральным, пульмональным, церебральным, при переломах конечностей, при множественных переломах и сдавливании мягких тканей.
- Операционный болевой — возникает при оперативном лечении повреждений.
- Геморрагический болевой — может возникнуть при обильных внутренних или наружных кровопотерях.
- Смешанный болевой шок.
Также в зависимости от травматических факторов, болевой шок имеет две фазы развития:
- Эректильная — в этот период организм пострадавшего человека пытается компенсировать образовавшееся нарушение;
- Торпидная — на этой фазе компенсационные возможности организма истощаются.
В свою очередь торпидная фаза имеет четыре степени тяжести болевого шока:
- Первая (легкая) степень — у пострадавшего наблюдается слабость, бледность кожи, незначительная заторможенность. Сознание человека остается ясным, при этом немного снижены рефлексы и образуется одышка. Пульс в районе ста ударов в минуту.
- Вторая (средняя) степень — пациент очень бледный, можно наблюдать заметную заторможенность. Пульс в таком состоянии варьируется в пределах ста сорока ударов в минуту.
- Третья (тяжелая) степень — в таком состоянии пострадавший не теряет сознание, но уже не воспринимает происходящее вокруг. Кожа становится серого цвета, а кончики пальцев, нос и губы обретают синюшный окрас. Пульс в таком состоянии достигает ста шестидесяти ударов в минуту.
- Четвертая степень (агония) — это очень серьезное состояние, при котором сложно определить пульс, а сознание пострадавшего отсутствует.
Классификация травматического шока определяет методику дальнейшего лечения. Если после нечастного случая, в ходе которого пострадавший получил серьезные ранения или другие травмы, а симптомы указывают на травматический шок, он нуждается в немедленном оказании 1-й помощи и госпитализации на территорию стационара для дальнейшего осмотра, диагностики и лечения под наблюдением медицинского персонала.
Механизм развития
Болевой шок возникает при любых серьезных повреждениях, независимо от травматической причины и локализации. Чаще всего это состояние встречается при переломах, от ножевых и огнестрельных ранений или при черепно-мозговых травмах. Такие повреждения могут образоваться в ходе самых разных ситуаций:
- во время работы на производстве;
- при занятиях спортом;
- в случае ДТП;
- в быту.
Кроме переломов и других, отрытых или закрытых повреждений, к шоку также могут привести серьезные ожоги или обморожения, в связи с чем, у пострадавшего наблюдается большая потеря плазмы.
Основополагающим в возникновении болевого шока является значительная потеря крови, сильное проявление болевого синдрома, повреждение внутренностей, а также психологическое состояние, которое образуется посредством серьезной травмы. Самое значительное влияние имеет кровопотеря, в то время как воздействие оставшихся факторов различается в зависимости от области травмы. Например, при повреждении очень чувствительных зон (шеи, гениталий) на развитие болевого шока особое влияние может оказать очень сильная боль, а в случае перелома грудины, привести к подобному состоянию может нарушение дыхания и кислородное голодание отделов мозга.
Возникающий посттравматический шок по большей части может зависеть от централизации системы кровообращения в организме человека. Это состояние, когда кровь направляется к органам, важным для жизнеобеспечения.
При этом заметно снижается подача крови к менее важным органам и зонам человеческого организма (мышцы, кожный покров или жировая клетчатка). Это происходит из-за того, что к мозгу поступают импульсы, сигнализирующие о кровопотере, в процессе чего надпочечники начинают выработку адреналина, который заставляет сосуды сужаться, что приводит к притоку крови к мозгу, сердцу, легким.
Через определенный промежуток времени такой механизм, посредством отсутствия кислорода в области периферических сосудов, может дать сбой и запустить обратное движение крови от этих органов. Сосуды перестают принимать нервные импульсы, и перестают реагировать на вырабатываемый адреналин. Сосудистые стенки уже не сужаются, а периферическая система становится «банком» крови.
По причине того, что кровообращение нарушено, сердце начинает страдать от недостатка кислорода, в связи с чем, нарушается его работа и происходит снижение артериального давления. В это время возникает сбой в функциональности почек, а еще чуть позже начинается дисфункция кишечника и печени. Таким образом, возникает большое количество участков омертвевших тканей от кислородной гипоксии, что становится причиной серьезных сбоев в работе системы обмена веществ.
Все процессы, работа которых нарушается во время состояния посттравматического болевого шока, часто становятся причиной не только значительного усугубления состояния пострадавшего, но в ряде случаев приводят к смерти потерпевшего. Такой пострадавший нуждается в скорейшем оказании первой медицинской помощи и госпитализации в реанимацию. Лечение травматического шока проводится в больничных условиях, в ходе терапии пациент должен круглосуточно находиться под строгим наблюдением сотрудников больницы.
Симптомы
Серьезные переломы, которые человек может получить в ходе каких-либо травматических происшествий, могут привести к образованию травматического шока. Чтобы своевременно предпринять правильные действия при оказании первой помощи, необходимо понимать какая возникает симптоматика. Во время начальной фазы у пациента можно наблюдать:
- сильный болевой синдром;
- тревожность;
- испуг;
- неадекватное поведение (крики, нервозность);
- повышенная агрессивность.

В таком состоянии у пациента сильно бледнеет кожа, повышается артериальное давление, возможна тахикардия и учащенное дыхание. У пациента могут дрожать конечности и самостоятельно подергиваться отдельные группы мышц. Когда наступает торпидная фаза, у пациента возникает апатия, вялость и сонливость, возможно наступление депрессивного синдрома. Несмотря на то что болевое ощущение не становится меньше, пострадавший может не показывать свое тяжелое состояние.
Также стоит отметить признаки интоксикации организма, при которых пострадавшего мучает сильная жажда, сохнут губы и обложен язык. Возможно наличие тошноты, а в особо тяжелом состоянии — приступов рвоты. В связи с тем, что у больного сильно нарушена метаболическая система, обильное питье не в состоянии уменьшить жажду. Если есть подозрение на травматический шок, очень важно своевременно оказать первую помощь, и как можно быстрее доставить пострадавшего в больницу.
Первая помощь и лечение
Оказывая первую помощь пострадавшему, необходимо, в первую очередь, остановить кровотечение при помощи жгута или тугой повязки, которую можно сделать из подручных материалов. Также чтобы предотвратить риск возникновения травматического шока, необходимо провести обезболивание и иммобилизацию поврежденной конечности или другой части тела. Больного следует в самый короткий период доставить в больницу. Точная диагностика травматического шока возможна только квалифицированным специалистом.
В ходе лечения пациенту первым делом переливают солевые и коллоидные растворы. После определения группы крови и резуса фактора пострадавшего, к вышеуказанным растворам добавляют недостающую плазму и кровь.
Хирургическое вмешательство проводится только в том случае, когда возникает необходимость сохранить важные органы и предотвратить прогрессирование травматического шока. Также во время лечения пациенту могут быть назначены препараты, действие которых направлено на борьбу с кислородным голоданием головного мозга и для коррекции функциональности системы метаболизма.
Оказание неотложной помощи при синдроме длительного сдавливания

Если долгое время человек оказывается прижат тяжелым предметом, возникает краш-синдром (травматический токсикоз, синдром сдавливания, позиционный). Нарушается кровоснабжение на том участке тела, который оказался зажат. Чаще всего это происходит при землетрясениях и прочих бедствиях, ДТП. Если воздействие было длительным, необходимо правильно оказать первую помощь при синдроме длительного сдавливания. При некорректных действиях человек может скончаться еще до прибытия медицинской бригады.
Коротко о том, что происходит при краш-синдроме
При воздействии тяжелого предмета нарушается кровоснабжение пораженных тканей. Сдавливание вызывает гипоксию на клеточном уровне, ткани постепенно начинают отмирать. Одновременно возможны переломы, кровотечения, некроз.
Однако пока тело находится под давлением, краш-синдром отсутствует. Он проявляется после того, как мышцы освобождают от тяжестей. По кровеносным сосудам мгновенно начинает циркулировать кровь, которой передаются токсические вещества, выделяющиеся при отмирании клеток. Блокируется выработка мочи, как только миоглобин попадает в почки. Уже за 3 — 4 часа может развиться острая почечная недостаточность, отек тканей.
Признаки
Нарушения гемодинамики зависят от того, какая часть тела оказалась под давлением, как долго оно длилось, и насколько тяжелым был предмет. Хуже переносится сдавливание, которому подвергаются ноги. При поражениях рук, предплечий прогноз более оптимистичный.
При синдроме сжатия симптомы будут следующими:
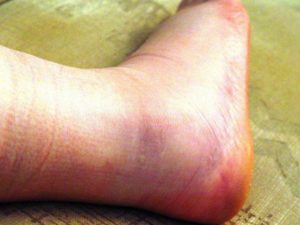
- бледность конечностей, отек;
- кожа холодная на ощупь;
- отсутствует специфическая пульсация на пережатых артериях;
- ишемия мягких тканей резко снижает чувствительность;
- невозможно пошевелить конечностью.
Если воздействие длительное, травма будет более серьезной. После начала компрессии заболевание будет прогрессировать. К основным признакам добавится изменение оттенка кожи до красно-синего, выраженный отек, сильная боль при попытке пошевелить пораженной конечностью.
Степени и стадии синдрома
Первая помощь при синдроме длительного сдавления должна быть оказана своевременно, чтобы снизить последствия и осложнения после краш – синдрома.
Выделяют несколько основных стадий, с которыми сталкивается пострадавший:
- в первом периоде (1 – 2 дня после освобождения от тяжести) возникает токсический шок. После удаления тяжелого предмета появляется сильная боль, которая длится несколько часов. Кожа приобретает красно-фиолетовый оттенок. Спустя 1 – 2 часа после ПМП увеличивается отечность тканей. Уже в первые сутки развивается острая почечная недостаточность, от которой нельзя застраховаться даже при оказании неотложной помощи при синдроме длительного сдавления;
- после первого периода наступает так называемый «светлый промежуток». В это время состояние пациента стабилизируется, улучшается самочувствие, однако уже через несколько часов вновь наступает ухудшение;
- следующая стадия длится с 3 дня до 12 дней. Продолжает увеличиваться отек конечностей. В кровь по-прежнему поступают токсические продукты распада. Снижается выделение мочи, развивается острая почечная недостаточность. Человек чувствует себя плохо, его тошнит. Понижается давление. Часто в организме развиваются острые очаги воспаления;

Первая медицинская помощь при синдроме длительного сдавливания
Главное правило оказания помощи при длительном сдавливании – нельзя немедленно извлекать пострадавшего из-под тяжестей. В противном случае синдром приведет к моментальному поражению почек, увеличению риска летального исхода. Достаточно слегка
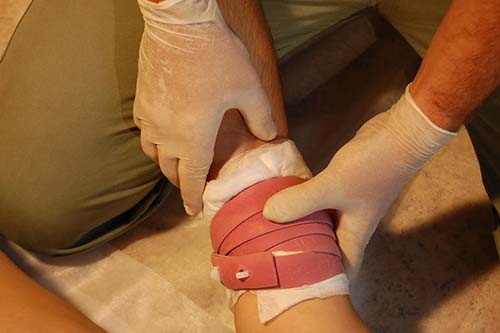
Первая помощь при сдавливании конечности оказывается по следующей схеме:
- освободить тело от одежды, которая может стеснять движения;
- забинтовать конечность (наложить жгут), охладить ее с помощью льда, холодной воды. Обязательно нужно записать время наложения давящей повязки. Жгут нельзя использовать дольше 30 минут зимой и часа – летом ;

Пострадавшего обязательно госпитализируют в медицинское учреждение, где синдром сдавливания будут лечить при помощи медикаментозных средств. Если вы сами осуществляете доставку пациента, после оказания помощи обязательно придайте ему лежачее положение и следите за тем, чтобы повязка не ослаблялась.
Лечение
Правильно оказанная неотложная помощь позволит снизить риск развития осложнений и летального исхода при сдавливании. В дальнейшем мероприятия по восстановлению пострадавшего оказывают в условиях медицинского учреждения. Обязательно используют внутривенное введение растворов, нормализующих кислотно-щелочной баланс.
Помощь также включает применение обезболивающих, поскольку на первых стадиях синдрома сдавливания пациент будет испытывать сильную боль. Также назначают средства для нейтрализации токсичных веществ и ускорения выведения продуктов распада. Применяют мочегонные препараты, очищают кровь.
Антибиотики в качества средства помощи используют нечасто, только если присоединилась инфекция. В особо тяжелых случаях, при которых происходит сильный некроз тканей, спасти конечность невозможно. Назначают хирургическое вмешательство и ампутируют руку или ногу.
Если человек оказался придавлен тяжелым предметом, риск сдавливания тканей будет высоким. Чем дольше пострадавший находится под обломками, тем выше вероятность развития осложнений. До прибытия бригады скорой нужно правильно оказать первую помощь. При корректных действиях можно избежать летального исхода и ампутации конечностей.

Редактор: Олег Маркелов
Спасатель ГУ МЧС России по Краснодарскому краю












