
Многие будущие мамы жалуются на то, что приходится часто сдавать анализы и проходить разные обследования. Зачем только это нужно? Однако Приказ Минздрава РФ обязывает проводить пренатальный скрининг всем беременным.
Есть методы, которые позволяют на ранних стадиях беременности выявить риск рождения ребенка с грубыми пороками развития и хромосомными нарушениями. В план обследования беременной входят два пренатальных скрининга – первый скрининг в I триместре и второй скрининг во II триместре. Несмотря на то, что эти обследования занимают время, следует сделать скрининг, чтобы быть уверенным в том, что с ребенком все нормально.
Что такое скрининг? «Скрининг» переводится как «просеивание»: из всех прошедших обследование выявляется группа женщин, у которых высокий риск по результатам скрининга рождения ребенка с патологией.
Пренатальный скрининг (дородовый) и сроки его проведения
Основной целью перинатального скрининга является выявление беременных, у которых могут родиться дети с синдром Дауна, пороками развития нервной трубки или синдром Эдвардса.
Прежде всего, во время первичного осмотра беременной и беседы с ней выявляются факторы риска возникновения патологии у будущего ребенка. Таковыми являются:
- возраст беременной более 35 лет;
- самопроизвольные аборты на ранних сроках беременности;
- применение на ранних сроках беременности медикаментов;
- перенесенные бактериальные или вирусные инфекции в эти же сроки;
- наличие в семье ребенка с синдромом Дауна или другими хромосомными заболеваниями и врожденными пороками развития;
- наследственные заболевания у родственников;
- носительство хромосомных аномалий у беременной или ее супруга;
- вредные воздействия окружающей среды до зачатия.
Перинатальный скрининг – это комплекс исследований, направленных не только на выявление хромосомных аномалий, но и грубых врожденных пороков развития плода. Пренатальный скрининг состоит из нескольких этапов, которые очень важны в плане получения информации о развитии плода и возможных проблемах.
Пренатальный скрининг включает в себя:
- биохимический скрининг – определение в крови специфических «маркеров», которые изменяются при различных патологиях (синдром Дауна, синдром Эдвардса, пороки развития нервной трубки). Биохимический скрининг отличается при первом скрининге и втором скрининге.
- ультразвуковой скрининг. Скрининг УЗИ проводится в каждом триместре беременности и выявляет большинство дефектов и аномалий развития ребенка.
Обследования первого триместра — первый скрининг или «двойной» тест скрининг
Обследование проводят с 11-й по 13-ю неделю. Начинают обследование со скрининга УЗИ, который должен подтвердить сроки беременности. В ходе обследования у плода измеряются копчико — теменной размер и толщина воротникового пространства. Скрининг УЗИ будет информативным только в том случае, если копчико — теменной размер равен или более 45,85 мм.
Толщина воротникового пространства более 3 мм может указывать на нарушения развития плода. Если скрининг УЗИ подтверждает сроки беременности 11-13 недель, то проводится биохимический скрининг.
Биохимический скрининг во время первого скрининга включает определение хорионического гормона человека — скрининг ХГЧ. Этот гормон вырабатывают клетки хориона, и скрининг ХГЧ позволяет определить беременность на 2-3-й день после оплодотворения. Гормон ХГЧ состоит из альфа и бета единиц. Определение бета единицы используется в диагностике многих патологических состояний, поэтому скрининг ХГЧ проводится в динамике.
При нормальном течении беременности уровень гормона постепенно повышается, и максимальное значение достигается к 10-12-й неделе. Затем его уровень должен постепенно снижаться, и во второй половине беременности быть постоянным.
Расшифровка скрининга ХГЧ
Хороший скрининг считается, если уровень ХГЧ на 11-12-ой неделе составляет 20000- 90000 мЕд/мл. Если при скрининге ХГЧ выявляется повышенный уровень гормона, то это считается плохой скрининг, поскольку можно заподозрить сахарный диабет у беременной и синдром Дауна у ребенка.
Точно также плохой скрининг, если при скрининге ХГЧ уровень его понижен. Это может свидетельствовать о наличии внематочной беременности, угрозе самопроизвольного аборта задержке развития плода, плацентарной недостаточности и гибели плода во второй половине беременности. Однако не стоит волноваться, поскольку один тест скрининг ни о чем еще не говорит, необходимо дополнительное обследование беременной.
Биохимический скрининг в первый скрининг при беременности включает также сдачу анализа крови на плазменный протеин А — это белок РАРР-А, который обеспечивает работу плаценты.
Расшифровка скрининга РАРР-А
Норма белка РАРР-А в сыворотке крови на 11-12-ой неделе составляет 0,7-4,76 мЕД/мл. Снижение уровня белка РАРР-А при скрининге свидетельствует о рисках хромосомных аномалий плода, угрозе выкидыша или замершей беременности.
Обследования второго триместра — второй скрининг или «тройной» тест скрининг
Этот скрининг беременных проводят с 16-й по 20-ю неделю. Второй скрининг тоже направлен на выявление риска рождения ребенка с синдромом Дауна, Эдвардса, дефектом развития нервной трубки, а также с другими аномалиями. Это также комбинированный скрининг беременных, который включает биохимический скрининг и скрининг УЗИ.
Биохимический скрининг при втором скрининге беременных предполагает сдачу анализа крови на альфа–фетопротеин (АФП), свободный эстриол и повторный анализ на хорионический гонадотропин. Альфа-фетопротеин — это белок, который обнаруживается в крови ребенка на стадиях эмбрионального развития, он вырабатывается в печени ребенка.
Расшифровка скрининга по уровню АФП
Хороший скрининг, если уровень АПФ в сыворотке крови на 15-19-ой неделе составляет 15-95 Ед/мл. Плохой скрининг считается, если уровень белка повышается, что может говорить о наличии порока развития нервной трубки, затылочной черепно-мозговой грыже, атрезии пищевода, некрозе печени плода, несращении передней брюшной стенки или пупочной грыже. Плохой скрининг также в том случае, если обнаружено понижение уровня белка. В таком случае скрининг показывает риски синдрома Дауна, синдрома Эдвардса или смерти плода.
Свободный эстриол, уровень которого определяется при втором скрининге, вырабатывает плацента, а несколько позже печень плода. Уровень этого гормона при нормальном течении беременности постоянно растет.
Расшифровка скрининга по уровню эстриола в сыворотке крови
Норма свободного эстриола на 17-18-ой неделе составляет 6,6-25,0 Ед/мл. Если по результатам скрининга повышен уровень эстриола, то это может свидетельствовать о многоплодной беременности, наличии крупного плода, заболеваниях печени и почек у беременной.
О плохом скрининге говорят в том случае, если уровень эстриола снижен, что может свидетельствовать об угрозе преждевременных родов и фетоплацентарной недостаточности. Кроме того, такой результат скрининга говорит о риске синдрома Дауна, анэнцефалии плода и внутриутробной инфекции.
В результатах скрининга рассчитывается генетический риск. Расчеты проводит компьютерная программа с учетом возраста, веса, наличия хронических заболеваний у женщины, а также наследственных болезней в семье.
Расшифровку скрининга должен проводить генетик. Только он может оценить наличие ошибок скрининга, которые могут быть связаны с токсикозом, избыточным весом или несоблюдением сроков сдачи анализа. Не стоит забывать, что результаты скринингов беременных не служат основанием для постановки диагноза — они только определяют вероятные риски.
Если в результате исследований первого и второго скрининга показатели превышают нормы в несколько раз, то результат скрининга — высокий риск развития патологии и беременной предлагают пройти консультацию генетика. А он уже назначает дополнительные анализы для уточнения диагноза. Дополнительные исследования назначаются в случае высокого риска патологии по результатам скрининга.
Ультразвуковой скрининг третьего триместра — скрининг 3 триместра
В третьем триместре проводится только скрининг УЗИ. Скрининг 3 триместра проводится в срок 32-34 недели, поскольку в этом сроке часто обнаруживается плацентарная недостаточность. УЗИ дает сведения о состоянии и расположении плаценты, о количестве околоплодных вод и положении плода.
Иногда по результатам скрининга в 3 триместре возникает необходимость проведения допплерометрии и кардиотокографии. Допплерометрия дает информацию о кровоснабжении плода и проводится она после 30-й недели. Исследуется скорость кровотока в сосудах матки и пуповины, а также в средней мозговой артерии и аорте плода. При недостаточном кровоснабжении плаценты назначаются препараты для его улучшения. Кардиотокография регистрирует сердцебиение плода и его изменения. Исследование рекомендуется проводить с 32-й недели беременности.
Многие будущие мамы сразу отказываются сделать скрининг, и говорят, что рожать будут в любом случае. Если вы не хотите сделать скрининг, то это ваше право. Признательные скрининги не являются строго обязательными. Врач только направляет на скрининг и рекомендует, если это необходимо, дальнейшее обследование. Врач должен объяснить, зачем проводится скрининг, что может быть выявлено и какие прогнозы возможны после проведения скрининга. Также должен рассказать о высоких рисках по результатам скрининга.
Где сделать скрининг?
Врачи гинекологи направляют беременных в лаборатории, имеющие необходимые тест системы и качественное оборудование, где можно сделать скрининг. И в случае выявления при скрининге рисков врожденных пороков и аномалий беременные направляются в медико-генетический центр, который можно назвать центром скрининга. Медико-генетические центры есть во всех областных городах, поэтому сделать скрининг не составит труда. В центр скрининга можно обратиться и без направления гинеколога.
Скрининговые исследования проводятся не только беременным, но существует и скрининг новорожденных.
Скрининг новорожденных
Неонатальный скрининг – это обследование новорожденных детей на наличие наследственных заболеваний. Неонатальный скрининг направлен на раннее выявление адреногенитального синдрома, галактоземии, муковисцидоза, фенилкетонурии. По результатам неонатального скрининга проводится своевременное лечение новорожденных, что является профилактикой появления тяжелых осложнений, инвалидности и снижения детской летальности.
Неонатальный скрининг проводится в родильных домах путем забора крови из пятки ребенка на 4 день жизни. Дети с наследственными заболеваниями, которые нуждаются в лечении, направляются в федеральные специализированные медицинские учреждения. Если вы сомневаетесь в результатах исследования можно обратиться в городской или республиканский центр неонатального скрининга. Такие центры есть в Москве, Санкт-Петербурге.
Кроме этого, осуществляется аудиологический скрининг — тест на тугоухость и глухоту. Аудиологический скрининг новорожденных, а также детей первого года жизни проводится в два этапа. Первый этап аудиологического скрининга проводится новорожденным на 3-4 сутки в родильных домах. При отсутствии такой возможности в родильном доме аудиологический скрининг обязательно нужно провести в детской поликлинике.
Если по результатам аудиологического скрининга выявлены дети, имеющие риск по тугоухости и глухоте, то они подлежат направлению в центр реабилитации слуха. Здесь проводится второй этап аудиологического скрининга — углубленное диагностическое обследование и решается вопроса о лечении. В данном случае проводится кохлеарная имплантация. Чем раньше провести ребенку кохлеарную имплантацию, тем лучше он будет развиваться и говорить.
Что такое пренатальный скрининг: зачем нужен

Беременность – не только один из самых счастливых этапов жизни женщины, но и еще, наверное, самый волнительный. Будущая мама хочет быть уверена, что ее ребенок развивается правильно, он здоров и совсем скоро появится на свет полноценный член общества. Чтобы обрести эту уверенность, женщина, на протяжении всех 40 недель от зачатия до родов, проходит обследования. Одним из таких комплексных обследований и является пренатальный скрининг.
- Что такое пренатальный скрининг
- Первый пренатальный скрининг
- Ультразвуковое обследование плода
- Исследование биохимических маркеров
- О чем говорят результаты скрининга
- Как самостоятельно оценить результаты скрининг-теста
- Инвазивные методы скрининга
- Амниоцентез
- Биопсия хориона
- Кордоцентез
- Видео: Как осуществляется пренатальный скрининг
Что такое пренатальный скрининг
 Сама процедура обследования – это комплекс медицинских мероприятий. Основная цель исследования обнаружение патологий и возможных пороков развития плода. Проходит он в три этапа.
Сама процедура обследования – это комплекс медицинских мероприятий. Основная цель исследования обнаружение патологий и возможных пороков развития плода. Проходит он в три этапа.
С 2010 года дородовый тест стал доступной бесплатной процедурой для всех женщин на территории России.
Особенно не стоит пренебрегать первым скринингом женщинам, входящим в группу риска.
Тест показан, если:
- пациентка старше 35 лет;
- в анамнезе есть роды, закончившиеся рождением ребенка с дефектами развития;
- в семье будущего малыша имеются случаи хромосомных аномалий;
- перенесена инфекционная болезнь в начале беременности;
- в анамнезе присутствует беременность, закончившаяся внутриутробной смертью плода.
Дородовое обследование – необязательная процедура. Пациентка вправе отказаться от него.
Будущая мама лично принимает решение, готова ли она узнать о возможных рисках или нет.
Первый пренатальный скрининг
 Первый скрининг — на 12 неделе от дня последней менструации.
Первый скрининг — на 12 неделе от дня последней менструации.
Допустимо и небольшое отклонение – неделя в ту или другую сторону особой роли не сыграет.
После 13 недели проведение первого скрининга не будет оправдано, результаты будут уже неинформативны.
Проведение стандартного пренатального обследования подразумевает под собой две процедуры:
- анализ на биохимический состав крови;
- ультразвуковое обследование плода.
Обе процедуры обследования лучше пройти за 1-2 дня.
Повлиять на результаты пренатального обследования могут дополнительные факторы:
- стресс;
- употребление накануне обилия острой, жирной, жареной пищи;
- курение.
 Данные проведенных исследований могут с некоторой долей уверенности говорить о возможности рождения ребенка со следующими аномалиями:
Данные проведенных исследований могут с некоторой долей уверенности говорить о возможности рождения ребенка со следующими аномалиями:
- синдром Дауна;
- триплоидия;
- синдром Патау;
- синдром Эдвардса;
- нарушение развития нервной трубки.
Эти заболевания не угрожают жизни ребенка. Но он рождается с серьезными нарушениями развития и неизлечимыми на настоящий момент пороками.
Полученные результаты не являются основанием для постановки диагноза. Они лишь могут дать повод для дальнейшего обследования женщины и плода с целью опровергнуть или подтвердить диагноз.
Ультразвуковое обследование плода

- Скрининг I триместра назначается с 11 по 13 неделю беременности. Его основная цель – оценить венозный кровоток, оценить качество развития нервной системы плода. Определить сформировавшуюся носовую кость и измерить толщину воротниковой зоны. По этим показателям оценивается здоровье будущего ребенка, делается заключение о возможном аномальном развитии плода.
- Исследование II триместра рекомендуют проводить на 21-24 неделе. Цель – определить возможное наличие анатомических отклонений жизненно важных внутренних органов. Эти дефекты невозможно вылечить после рождения малыша. Ребенок нежизнеспособен. Решение о внутриутробном лечении принимается будущей мамой после консультации с врачом, ведущим беременность.
- УЗИ в начале III триместра позволит выявить патологии, которые поддаются операционному лечению в первые месяцы жизни крохи.
Исследование биохимических маркеров
 Стоит знать, перед тем как отправиться на биохимический скрининг, что это исследование проводится с утра натощак. Допустимо пить воду в любом количестве.
Стоит знать, перед тем как отправиться на биохимический скрининг, что это исследование проводится с утра натощак. Допустимо пить воду в любом количестве.
Во время первого скрининг-теста, лабораторным анализом оценивается один из видов гормона ХГЧ, а также протеин А-плазмы (PAPP-A).
Здесь важна точность сроков наступления зачатия. Норма гормона ХГЧ изменяется с каждым днем развития плода.
Результат скрининга может оказаться ошибочным из-за неверно поставленного срока.
Биохимический тест II триместра назначается одновременно с УЗИ.
Оцениваются три фактора:
- общий ХГЧ;
- альфа-фетопротеин – особый белок, вырабатывающийся в печени плода;
- эстриол.
О чем говорят результаты скрининга
 Для анализа теста используются специально разработанные компьютерные программы.
Для анализа теста используются специально разработанные компьютерные программы.
Программная оценка основывается не только на результатах лабораторных и ультразвуковых обследований.
Важную роль играют и другие факторы:
- возраст будущей мамы;
- вес;
- наличие плохих привычек;
- установленный срок беременности;
- наличие детей с генетическими отклонениями от нормы в прошлом;
- перечень медицинских препаратов, употребляемых во время беременности;
- болезни в анамнезе.
На основании этих данных программа оценивает индивидуальный риск рождения ребенка с генетическими аномалиями, пороками развития.
После анализа индивидуального риска принимается решение о необходимости проведения инвазивного теста.
 Этот тест не безопасен для плода. Он может грозить выкидышем. Риск в этом случае оценивается индивидуально.
Этот тест не безопасен для плода. Он может грозить выкидышем. Риск в этом случае оценивается индивидуально.
Проводить его стоит лишь в том случае, если родители будущего малыша готовы прервать беременность при получении отрицательного ответа.
В противном случае его проведение может лишь нанести вред маме и ребенку.
Как самостоятельно оценить результаты скрининг-теста
Самой волнительной частью скрининга является расшифровка результатов.
При самостоятельной оценке теста важно понимать, что критические уровни показателей риска указываются в виде соотношения.

Например, если в заключении указано, что риск того, что у еще нерожденного малыша синдром Эдвардса составляет 1:520.
Это означает, что, при абсолютно одинаковых вводных данных, одна из 520 женщин родит ребенка с этим заболеванием.
Однако, не стоит полностью пренебрегать обследованием.
Если риск высок (высокий риск – показатель ниже, чем 1:380), стоит обсудить с врачом необходимость проведения инвазивных тестов.
Не будет лишним показать отчет о проведении скрининг-теста генетику.
Инвазивные методы скрининга
Амниоцентез
 Проводится до 18 недели. С помощью аппарата УЗИ врач определяет положение ребенка в данный момент и вводит тонкую иглу через стенку живота матери в околоплодный пузырь.
Проводится до 18 недели. С помощью аппарата УЗИ врач определяет положение ребенка в данный момент и вводит тонкую иглу через стенку живота матери в околоплодный пузырь.
С помощью шприца происходит забор небольшого количество амниотической жидкости. Именно эту жидкость и исследуют в лаборатории.
Амниотическая жидкость – околоплодные воды, содержащие в себе частички кожи плода.
Амниоцентез не способен определить все возможные врожденные дефекты, но в то же время он выявляет:
- синдром Дауна;
- кистозный фиброз;
- мышечную дистрофию;
- дефекты нервной трубки.
Угроза выкидыша при проведении этой процедуры достаточно велика. Одна из трехсот беременностей заканчивается выкидышем.
Результат будет готов через 2 недели.
Биопсия хориона
 Назначается до 13 недели.
Назначается до 13 недели.
На анализ отправляются ворсинки хориона, расположенные на плаценте в том месте, где она прикрепляется к матке.
Проведение процедуры похоже на амниоцентез. Забор материала происходит с помощью шприца с тонкой иглой.
Этот метод несет за собой меньшие риски для беременности, но он не столь информативен.
В частности, биопсия хориона не позволяет выявить дефекты нервной трубки плода. Зато результаты можно получить раньше – через неделю.
Кордоцентез
Проводится после 19 недели беременности. Метод проведения похож на два предыдущих.
Отличие в том, что исследуется кровь, забранная из пуповины плода.
Метод достаточно рискован. Вероятность выкидыша составляет 1%.
Помните, что решение об использовании инвазивных методов диагностики, принимает лично будущая мать ребенка.
В случае отрицательного результата теста, возможность прерывания беременности по медицинским показаниям обсуждается только с добровольного согласия женщины.
В любом случае, скрининг-диагностика, для чего бы она не проводилась с медицинской точки зрения, дает родителям право принять взвешенное решение о сохранении патологической беременности.
Видео: Как осуществляется пренатальный скрининг
Обзор пренатальных обследований при беременности: скрининги, УЗИ, анализ ДНК на трисомии


Для того чтобы ребенок родился здоровым, недостаточно успешно зачать и выносить малыша до конца гестационного срока. Не менее значимо отслеживание состояния плода в процессе внутриутробного развития и своевременное распознавание рисков появления опасных заболеваний. Особую опасность представляют хромосомные патологии, известные как трисомии, или синдромы Дауна, Патау, Эдвардса и другие.
О том, грозит ли малышу одна из этих опасностей, можно узнать благодаря современным исследованиям, входящим в состав комплексного обследования, называемого пренатальный (перинатальный) скрининг, или скрининг при беременности. Всего несколько лет назад это обследование проводилось только для представительниц группы риска, сегодня же оно рекомендуется всем беременным без исключения.
Что такое скрининг при беременности?
Из-за низкой информированности у многих беременных складывается искаженное представление об этом виде пренатальной (дородовой) диспансеризации, поэтому каждой женщине, планирующей стать матерью, полезно узнать, что такое скрининг при беременности.
Термин «скрининг» внедрился в русский язык от английского определения screening, означающего просеивание, массовое обследование, и являющегося синонимом диспансеризации. Эти понятия подразумевают комплекс обследований определенных групп людей (в данном случае – беременных) с целью обнаружения и профилактики различных отклонений (в течении самой беременности и в развитии плода).
В комплекс под названием скрининг включены лабораторные и ультразвуковые исследования, а также изучение истории (родословной) и семейного анамнеза беременной. На самом первом этапе врачу необходимо выяснить у будущей роженицы информацию о том, были ли в семье беременной и отца ребенка случаи тяжелых наследственных заболеваний, случались ли близкородственные браки или связи. У будущей матери врач расспросит о предыдущих беременностях – случались ли выкидыши, мертворождения или рождение детей с пороками развития. Обо всем этом женщине полезно узнать у родных до прохождения диспансеризации.

При определении риска поражения плода серьезными патологиями обычно учитываются 3 прогностически значимых параметра:
- возраст будущей роженицы;
- размер воротниковой зоны плода;
- биохимические показатели крови беременной.
Чем отличается скрининг от УЗИ?
Из-за присутствия ультразвукового исследования (УЗИ) в программе скринингов во время беременности, многие будущие роженицы считают эти процедуры эквивалентными и не видят смысла в их проведении. Но те, кто внимательно прочитали предыдущие абзацы, уже поняли, чем отличается скрининг от плановых УЗИ.
Ультразвуковое исследование – это не инвазивная (то есть без проникновения в ткани организма) процедура осмотра внутренних органов посредством ультразвуковых волн, позволяющая определить положение плаценты, состояние матки и плода, а также количество зародышей. По мере роста плода при помощи УЗИ можно получить и другие полезные сведения для мониторинга внутриутробного развития.
Сколько пренатальных обследований проводится?
 В большинстве стран мира скрининги во время беременности делают столько раз, сколько требуется для обнаружения факторов риска, сегодня для этого достаточно двух комплексных обследований в 1 и 2 триместрах.
В большинстве стран мира скрининги во время беременности делают столько раз, сколько требуется для обнаружения факторов риска, сегодня для этого достаточно двух комплексных обследований в 1 и 2 триместрах.
Рекомендация проходить скрининги при беременности не является обязательной для исполнения, но желательна в интересах будущих родителей. Своевременное обнаружение патологии дает возможность повлиять на течение болезни и предупредить появление на свет ребенка с аномалией развития.
Точных дат, когда делают скрининги при беременности, не предусмотрено, но в общем виде график их проведения примерно таков:
- I триместр – в 11-14 недель гестационного срока;
- II триместр – в 16-18 недель.
Женщине несложно запомнить, на каких сроках следует проходить обследования во время беременности, ведь они так и называются – скрининг первого триместра и скрининг второго триместра.
В некоторых медицинских учреждениях обязательное дородовое обследование в III триместре беременности называют третьим скринингом, так как это тоже комплексный процесс, состоящий из нескольких прогностически ценных процедур.
Какие исследования включает в себя?
Перед прохождением скринингов женщине полезно вооружиться знаниями о том, как готовиться к анализам в рамках скрининга при беременности, какие сведения о семье и родственниках следует предоставить, какие дополнительные исследования могут потребоваться при подозрении на отклонения.
Первый
 Самый первый скрининг проводится на той неделе беременности, на какой делают плановое УЗИ, то есть на 10-14 неделе акушерского срока. В комплекс первого скрининга включены 2 процедуры.
Самый первый скрининг проводится на той неделе беременности, на какой делают плановое УЗИ, то есть на 10-14 неделе акушерского срока. В комплекс первого скрининга включены 2 процедуры.
- УЗИ, позволяющее увидеть прикрепленное к матке плодное яйцо и находящегося внутри малыша, подсчитать его гестационный возраст (точность: +/- 3 дня), оценить анатомические особенности плода, включая толщину воротникового пространства, являющуюся маркером одной из трисомий.
- Биохимический анализ венозной крови на определение свободного бета-ХГЧ и плазменного протеина А (pregnancy associated plasma protein A, или PAPP-A), не требующий специальной подготовки.
Исследование крови при первом скрининг-тесте называется двойным биохимическим тестом 1 триместра гестации. Его итоги дают возможность рассчитать риск развития синдромов Дауна или Эдвардса у плода. Если ответы положительны (то есть риск появления хромосомных аномалий подтверждается), женщине будет предложено пройти инвазивную процедуру (с проникновением в полость матки) – биопсию хорионических ворсин – для уточнения диагноза.
Второй
Сроки второго скрининга в период беременности совпадают со временем проведения второго планового УЗИ. Исследование приходится на 16-18-ю неделю гестации и называется тройным биохимическим скринингом. Как и в первом случае, этому исследованию предшествует УЗИ, а кровь из вены берется в тот же день для отслеживания динамики роста:
- общего ХГЧ или свободной бета-субъединицы ХГ, в рамках гормонального скрининга при беременности;
- свободного (неконъюгированного) эстриола (Е3);
- альфа-фетопротеина (АФП).
Итоги тройного теста позволяют рассчитать риск развития синдромов Дауна и Эдвардса, а также незаращение спинномозгового канала и другие дефекты нервной трубки плода.
Третий
 Под третьим скринингом многие акушеры подразумевают предродовое обследование, являющееся обязательным для всех будущих рожениц. В плане обследования несколько процедур:
Под третьим скринингом многие акушеры подразумевают предродовое обследование, являющееся обязательным для всех будущих рожениц. В плане обследования несколько процедур:
- УЗИ, по времени проведения совпадающее со сроками предродового скрининга в 3 триместре беременности – на 32-34 неделе;
- допплерометрия плода (УЗИ с допплерометрией), позволяющая оценить кровообращение матки, пуповины, плода;
- биохимические анализы крови и/или мочи;
- кардиотокография – оценка частоты сердечных сокращений (пульса), ритмичности сердцебиений и кардиальных рефлексов плода.
В данном перечне процедур УЗИ является базовым исследованием, остальные назначаются в качестве дополнительных процедур по медицинским показаниям.
Какое из трех обследований самое важное?
Поскольку пренатальные скрининги являются рекомендуемыми для всех женщин на определенных сроках беременности, невозможно выделить, какой из них самый важный.
Если обследование проводится с целью недопущения рождения младенца с хромосомными и другими патологиями (например, «волчьей пастью» или «заячьей губой», хотя все это сегодня исправимо), то, разумеется, узнать о повреждении плода желательно как можно раньше. В этом смысле значимость первого скрининга чрезвычайно высока, так как поздние аборты чреваты тяжелыми осложнениями для женщины.
На скрининге второго триместра рассчитывается риск возникновения дефектов нервной трубки (на ранних сроках маркеры этого явления отсутствуют) и опять же – трисомий, поэтому его также невозможно исключить из программы обследований.
Наконец, предродовой скрининг показывает готовность и ребенка, и будущей матери к родам, на основании чего врачом принимается решение о способах родоразрешения (естественным путем или же при помощи кесарева сечения).
Не инвазивный анализ ДНК на трисомии
По итогам пренатальных скринингов иногда возникает необходимость в назначении специальных исследований для уточнения вида хромосомных аномалий (анеуплоидий). Обнаружить у ребенка наличие анеуплоидий позволяет не инвазивный пренатальный тест (НИПТ) Пренетикс, или скрининг трисомий на основе анализа внеклеточной ДНК плода, обнаруживаемой в венозной крови беременной.

Что показывает?
Анеуплоидии – это такие изменения в хромосомном наборе, при которых количество хромосом в клетках не соответствует норме, то есть имеет место отсутствие одной или двух хромосом или, наоборот, наличие дополнительной. Патологии с наличием дополнительной хромосомы получили название трисомий. В зависимости от того, у какой хромосомы обнаруживается «дублирующая» структура, трисомиям присваивают цифровые и буквенные индексы. Благодаря пренатальному скринингу трисомий удается обнаружить синдромы:
- Дауна (трисомия 21) – самая частая из всех выявляющихся трисомий, она характеризуется наличием лишней хромосомы 21;
- Эдвардса (трисомия 18) – наличие дополнительной 18-й хромосомы, сопровождается тяжелыми врожденными патологиями, часто не совместимыми с жизнью;
- Патау (трисомия 13) – возникает вследствие появления лишней хромосомы 13, чаще всего нарушения не совместимы с жизнью плода или повышают риск смерти младенца до 1 года, а у выживших – тяжелую умственную отсталость.
Кроме этих нарушений не инвазивный пренатальный ДНК-скрининг позволяет выявить синдромы Шеришевского-Тернера (45, Х), дополнительные хромосомы X и Y при синдромах Клайнфельтера (47, XXY), Джекобса (47, XYY) и других.
На каком сроке делают?
Не инвазивные скрининги делают на тех же сроках, на каких начинается и плановое перинатальное обследование – с 10 недели беременности. С учетом опасности выявляемых тестом патологий, данное обследование следует проводить на максимально допустимых ранних сроках, не откладывая до поздних периодов беременности.
Кому показан?
 В коммерческих целях проведение НИПТ рекомендуется всем беременным, желающим обрести дополнительные сведения о состоянии будущего ребенка (и иногда как бонус – узнать его пол). По медицинским показаниям не инвазивный скрининг во время беременности на трисомии в указанные сроки необходим при:
В коммерческих целях проведение НИПТ рекомендуется всем беременным, желающим обрести дополнительные сведения о состоянии будущего ребенка (и иногда как бонус – узнать его пол). По медицинским показаниям не инвазивный скрининг во время беременности на трисомии в указанные сроки необходим при:
- повышенном риске хромосомных отклонений у плода по итогам УЗИ или биохимического скрининга;
- наличии выявленных хромосомных нарушений у одного из родителей;
- возрасте будущей матери от 35 лет;
- возрасте отца ребенка от 42 лет.
Тест разрешается проводить при одно- или двуплодной беременности, в том числе наступившей после ЭКО, при использовании донорских яйцеклеток и спермы, при суррогатном материнстве.
Противопоказаниями к не инвазивному скринингу на трисомии являются многоплодная беременность (от 3 плодов и более) и слишком ранний срок гестации (до 10 недель).
Пренатальный скрининг на выявление пороков развития плода
Пренатальный скрининг на выявление пороков развития плода
Из Приказа Минздрава РФ от 01.11.2012 N 572н – Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» о проведении пренатального скрининга у всех беременных на выявление пороков развития плода:
«…Скрининговое ультразвуковое исследование (далее — УЗИ) проводится трехкратно: при сроках беременности 11 — 14 недель, 18 — 21 неделя и 30 — 34 недели.
При сроке беременности 11 — 14 недель беременная женщина направляется в медицинскую организацию, осуществляющую экспертный уровень пренатальной диагностики, для проведения комплексной пренатальной (дородовой) диагностики нарушений развития ребенка, включающей УЗИ врачами-специалистами, прошедшими специальную подготовку и имеющими допуск на проведение ультразвукового скринингового обследования в I триместре, и определение материнских сывороточных маркеров (связанного с беременностью плазменного протеина А (РАРР-А) и свободной бета-субъединицы хорионического гонадотропина) с последующим программным комплексным расчетом индивидуального риска рождения ребенка с хромосомной патологией.
При сроке беременности 18 — 21 неделя беременная женщина направляется в медицинскую организацию, осуществляющую пренатальную диагностику, в целях проведения УЗИ для исключения поздно манифестирующих врожденных аномалий развития плода.
При сроке беременности 30 — 34 недели УЗИ проводится по месту наблюдения беременной женщины.
При установлении у беременной женщины высокого риска по хромосомным нарушениям у плода (индивидуальный риск 1/100 и выше) в I триместре беременности и (или) выявлении врожденных аномалий (пороков развития) у плода в I, II и III триместрах беременности врач-акушер-гинеколог направляет ее в медико-генетическую консультацию (центр) для медико-генетического консультирования и установления или подтверждения пренатального диагноза с использованием инвазивных методов обследования. …» может быть, а может и не быть. Это только выявление группы риска!
По сроку беременности различают скрининг первого, второго и третьего триместра беременности.
Скрининг I триместра (11-14 недель)
Начинают с проведения УЗИ. Оптимальные сроки проведения — 12 -13 недель.
Проводится оценка анатомии плода, оценка ТВП ( толщина воротникового пространства), визуализация носовой кости.
Это наиболее важный скрининг. Очень важно в этот период хорошо посмотреть шейную складку, толщина которой является одним из наиболее важных показателей, и значительно увеличивает информативность биохимического скрининга.
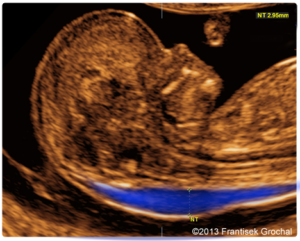
Важно, чтобы специалист, проводящий этот скрининг, был экспертного уровня, а аппарат высокого качества.
Если ТВП менее 2,5 мм и не выявлено на УЗИ никаких пороков развития плода, то беременная сразу идет сдавать кровь на маркерные белки: РАРР-А (ассоциированный с беременностью плазменный белок А) и ХГЧ (хорионический гонадотропин человека), для выявления группы риска прежде всего:
— по синдрому Дауна (три копии 21-й пары хромосомы, вместо нормальных двух)
— синдрому Эдвардса (наличие дополнительной 18-ой хромосомы – три вместо двух)
— синдрому Патау (трисомия 13) – наличие еще одной копии 13-ой хромосомы.
— Дефекту нервной трубки (ДНТ)
Эти маркеры являются эмбриоспецифичными, т.е. продуцируются клетками плода или хориона, их концентрация меняется в зависимости от срока беременности и состояния плода.
Исследования данных маркеров обязательно должны проводиться в диагностически значимые сроки беременности.
Если показатели маркерных белков в пределах допустимых значений и рассчитанный программой индивидуальный риск менее, чем 1:1000, беременность ведется как обычная.
Эффективность пренатального скрининга
Биохимический скрининг в 1 триместре достаточно эффективный на выявление основных хромосомных патологий, прежде всего синдрома Дауна.
Эффективность биохимического скрининга в 1 триместре достигает 90%, если используются : БХС (ПАПП,ХГЧ)+возраст+ ТВП -90%
Если к этим показателям добавляется еще несколько показателей : БХС (ПАПП, ХГЧ)+ возраст+ ТВП+PLGF (плодовый фактор роста)+ Нк (Носовая кость) +Vr (скорость кровотока в венозном протоке) , то эффективность достигает 95% (используются в ГК « Мать и Дитя»)
Но, остаются 3-5% женщин с ложноположительными результатами, которые входят в группу риска по какой -либо патологии.
Стоит помнить, что группа риска, это еще не заболевание, а пока только группа риска, требующая прохождения дополнительного обследования.
На уровень биохимических маркеров в крови могут влиять:
- Срок беременности
- Вес матери
- Этническая принадлежность матери
- Двойня
- Инсулинозависимый сахарный диабет
- Прием некоторых препаратов
- Курение
- Возраст и другие факторы
Что делать, если вы входите в группу риска?
При обнаружении УЗ- признаков пороков развития плода, маркеров хромосомных аномалий (ТВП более 2,5 мм) или при отклонениях в показателях маркерных белков и при риске 1:100 — 1:1000 беременная женщина в обязательном порядке направляется на консультацию к генетику для проведения дополнительных тестов.
К дополнительным тестам относятся:
— НИПТ-неинвазивный пренатальный тест. (О нем более подробно в статье о НИПТ)
ИПД — инвазивная пренатальная диагностика: биопсия ворсин хориона (до 13 недель беременности), с 16 до 20 недель проводится амниоцентез (забор околоплодных вод), с 20−21 неделя — кордоцентез (забор пуповинной крови плода). Проведение амниоцентеза не ограничивается 20 неделями, однако, желательно получить результат до 22 недель
Когда проводится НИПТ?
Если при УЗИ не выявлено никаких отклонений, но есть отклонения в биохимических показателях или при риске 1:100 — 1:1000, то проводится либо второй биохимический скрининг на сроке 16-18 недель либо НИПТ.
Когда проводится ИПД?
— При обнаружении пороков развития плода и/или УЗ -маркеров хромосомных аномалий (ТВП более 2,5 мм) — сразу проводится ИПД
— При положительном результате НИПТ
Скрининг II триместра (с 16 по 21 неделю)
По приказу МЗ РФ №572 в сроке 18-21 недель проводится всем беременным УЗИ для исключения поздних врожденных аномалий развития плода.
В ГК «Мать и Дитя» проводится:
— УЗИ в сроке 16-18 недель + биохимический скрининг №2, где оцениваются три показателя: АФП (альфафетопротеин), свободный эстриол, бета-ХГЧ. (тройной тест) и так же рассчитывается индивидуальный риск.
Он проводится всем беременным с нормальными или незначительными отклонениями показателей 1 скрининга.
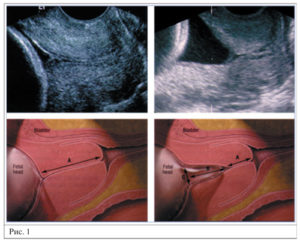 (В этом сроке дополнительно оценивается состояние длины шейки матки, которое должно быть не менее 30 мм) Довольно часто, проводя УЗИ только в сроке 20-21 неделю, просматривают укорочение шейки матки и не успевают вовремя корригировать ИЦН (истмико-цервикальную недостаточность).
(В этом сроке дополнительно оценивается состояние длины шейки матки, которое должно быть не менее 30 мм) Довольно часто, проводя УЗИ только в сроке 20-21 неделю, просматривают укорочение шейки матки и не успевают вовремя корригировать ИЦН (истмико-цервикальную недостаточность).
-УЗИ в 20-21 неделю.
При выявлении каких либо отклонений по УЗИ или в биохимических показателях, также проводится НИПТ или ИПД.
Скрининг III триместра ( 30-34 недели)
В эти сроки проводят только УЗ скрининг с целью выявления задержки роста плода и пороков развития с поздним проявлением, оценки состояния фетоплацентарного комплекса, выявления риска преждевременных родов.
В III триместре беременности наряду с УЗИ проводят такие методы диагностики, как кардиотокография (КТГ) и доплерометрия.
КТГ (кардиотокография)
Этот вид обследования проводят беременной начиная с 32 недели беременности. Это единственная методика, позволяющая определить функциональное состояние плода внутриутробно.
С помощью этого метода можно составить заключение о функциональном состоянии плода (его «самочувствии») на данный момент.
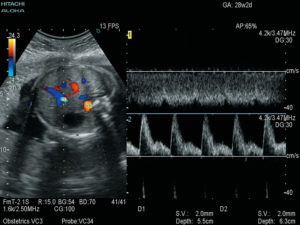 Доплерометрия представляет собой разновидность УЗИ с определением степени кровотока в сосудах матки, плаценты и плода.
Доплерометрия представляет собой разновидность УЗИ с определением степени кровотока в сосудах матки, плаценты и плода.
Некоторые будущие мамы отказываются от проведения УЗИ .
Этот отказ вызван опасениями, что ультразвук нанесет вред будущему ребенку. Однако эти опасения напрасны, так как отрицательного воздействия ультразвука на плод не обнаружено.
А вот отрицательные последствия отказа от ультразвукового исследования очень наглядны.
Приказ Минздрава РФ от 2000 г. обязывает женские консультации проводить биохимический перинатальный скрининг и УЗИ-скрининг в диагностически значимые сроки всем беременным.
Однако вы сами решаете, сдавать вам анализы, проходить УЗИ или нет.
Главной проблемой является то, что в большинстве случаев , лечения обнаруженных грубых пороков развития плода не существует.
Но все-таки знать о том, что вас ждет в конце беременности и быть готовым к этому стоит.
Поэтому не отказывайтесь от прохождения пренатальной диагностики, здравый смысл прежде всего.
Прервать беременность или сохранить?
В случае подтверждения наличия аномалий у плода супружеская пара становится перед выбором: прервать беременность или сохранить ее.
И бывает морально сложно принять то или иное решение.
Ниже посмотрите видео и что говорит по поводу такого выбора Садхгуру ( йог, мистик, мудрый человек, передающий знания Истины) Возможно его слова помогут Вам в вашем выборе.
Желаю Всем рождения Здоровых Детей!
Скрининг при беременности

 08.05.2015
08.05.2015  Анализы при беременности Скрининг- в переводе с английского это слово обозначает сортировку или отбор. Словом, перинатальный скрининг – это особый набор анализов, тестов, исследований, которые могут дать ясное представление о возможных отклонениях в развитии будущего ребенка.
Анализы при беременности Скрининг- в переводе с английского это слово обозначает сортировку или отбор. Словом, перинатальный скрининг – это особый набор анализов, тестов, исследований, которые могут дать ясное представление о возможных отклонениях в развитии будущего ребенка.
Весь скрининг подразделяется на количество триместров, так как во время каждого периода вынашивания будущая мама обязана пройти намеченные исследования.
Скрининги подразделяются на двойной, тройной и четвертной тесты, демонстрирующие те или иные гормональные аномалии во все периоды беременности.
Главная цель скрининга – это разделение категорий риска в развитии у плода врожденных пороков: синдрома Дауна, синдром Эдвардса, дефекты развитости нервной трубки. По показателям ультразвукового исследования и результатам анализа крови, взятому из вены, высчитывается итог.
Естественно, во время обработки информации учитываются персональные сведения женщины (от возраста, веса, вредных привычек до применения гормональных препаратов на протяжении беременности).
Какие нужно сдавать анализы на скрининг при беременности?
На УЗИ следует изучить – толщину воротникового пространства (ТВП). Ее коэффициент, если он превышает 2-2,5 см указывает на возможное наличие у ребенка синдорома Дауна.
ТВП измеряется при строго ограниченных сроках беременности – от 11 до 14 недели, более точно – до 12 недель. Позже плод подрастет и показатели ТВП потеряют свою информативность.
В первом триместре кровь сдают на гормоны b-ХГЧ и РАРР-А.
Второй скрининг (16-18 недель) не предусматривает УЗИ – показания для него берутся из первого. А кровь надо сдавать на гормон b-ХГЧ, белок Альфа-протеина АФП и эстриол – то есть, так называемый «тройной тест».
Результаты анализов скрининга
Результатов необходимо дожидаться около трех недель. Показатели анализов выражаются не цифрами, а в МоМ, что означает кратность в медицине. Медиана – это среднестатистический показатель для приведенного маркера. По норме МоМ должен оказаться в границах 0,5-2,0. Если на основании анализов выявляется отклонение от нормы, значит, присутствует некая патология в развитии плода.
Повышенный ХГЧ может свидетельствовать о таких отклонениях: хромосомные дефекты развития, многоплодие, резус-конфликт. Сниженный ХГЧ говорить о внематочной беременности, угрозе выкидыша, неразвивающуюся беременность. Повышение и понижение АФП говорит о вероятных хромосомных отклонениях.
Сумма и сочетаний отклонений в пропорциях гормонов тоже может рассказать о наличии патологий. Положим, при синдроме Дауна показатель АФП бывает заниженным, а ХГЧ – наоборот, завышенным. Отличительная черта незакрытой нервной трубки является повышенный уровень белка Альфа-протеина (АФП) и пониженную степень гормона хорионического гонадотропина ХГЧ. При синдроме Эдвардса исследуемые гормоны понижены.
Если есть высокий риск
При высоком риске женщину направляют на консультацию к специалисту-генетику. Здесь нужно принимать очень важное в жизни решение. Пороки развития, на которые указали результаты ваших измерений, не поддаются лечению. Здесь вам дадут информацию о том, что у вас, скорее всего, будет «не такой» ребенок.
Генетик изучит ваши показатели, сведения о вашей родословной, уточнит, было ли для сохранения беременности применено гормональное лечение (Утрожестан, Дюфастон) и обязательно предупредит, что нет никаких возможностей узнать со стопроцентной точностью, есть ли патологии у малыша, кроме инвазивных способов. Они, эти способы, весьма не безобидны: биопсия хориона, амниоцентез (взятие посредством прокола в животе околоплодной жидкости), кордоцентез (пункция из пуповины плода). Определенный риск в проведении инвазивных исследований присутствует.
К сожалению, на сегодняшний день скрининги несут мало информации. Довольно высока недостоверность и ошибочность неинвазивных исследований. Некоторые врачи вообще спорят о целесообразности проведения таких процедур.
Первый скрининг при беременности
 В первые три месяца беременности абсолютно все женщины проходят эту безболезненную процедуру.
В первые три месяца беременности абсолютно все женщины проходят эту безболезненную процедуру.
Первый скрининг при беременности предоставляет возможность распознать патологии в развитии плода. Он состоит из ультразвукового исследования и анализов крови. Для проведения диагностики учитываются все персональные данные женщины (начиная от возраста, веса, наличия хронических заболеваний до вредных привычек). У нее берут из вены кровь и делают УЗИ.
Сроки проведения первого скрининга при беременности
Все эти действия производят на 10-13 неделе вынашивания. Несмотря на такой небольшой срок, они помогают выявить у плода генетические и хромосомные отклонения.
Все заключения о развитии будущего ребенка делают по результатам суммы исследований и анализов. Если диагностика определила высокую вероятность аномалий в формировании малыша, женщина направляется на амниоцентоз и БВХ.
Группа риска:
- Женщины, которым белее 35 лет.
- Те будущие мамочки, у которых в роду были дети с синдромом Дауна или другими генетическими аномалиями.
- Беременные, у которых уже рождались дети с отклонениями или у которых в прошлом были выкидыши.
Кроме того, скрининг обязателен для женщин, которые болели вирусными заболеваниями в первом триместре и для терапии принимали противопоказанные лекарственные средства.
Этап подготовки к проведению первого скрининга
Приготовление к первому скринингу проходит в женской консультации под руководством гинеколога.
- Анализ крови и УЗИ постарайтесь провести в один день и в одной лаборатории.
- Делайте анализ крови натощак, воздержитесь от половых контактов, чтобы исключить возможность искажения результатов.
- Взвесьтесь перед тем, как отправляться в клинику – это необходимо для заполнения бланка.
- Перед процедурой не стоит пить воду, по крайней мере, не более 100 мл.
Как проходит процесс первого скрининга
Первый этап – биохимический. Это процесс исследования крови. Его задача – определить такие отклонения, как синдром Дауна, синдром Эдвардса, дефекты формирования головного и спинного мозга у плода.
Результаты исследования крови при первом скрининге не дают доподлинных данных для постановки диагноза, но дают повод для дополнительных исследований.
Второй этап – это УЗИ первых трех месяцев вынашивания. Он определяет развитие внутренних органов и расположение конечностей. Кроме того, делаются замеры тела ребенка и сопоставляются с соответствующими сроку нормами. Этот скрининг исследует расположение и структуру плаценты, носовой кости плода. Обычно на таком сроке она просматривается у 98% детей.
Нормы первого скрининга при беременности
Также первый скрининг определяет многоплодную беременность, если все показатели превышают норму.
- Если результаты проведенных анализов выше нормы, то высок риск синдрома Дауна у будущего ребенка. Если они ниже нормы, то возможен синдром Эдвардса.
- Норма РАРР-А – еще один коэффициент первого скрининга при беременности. Это плазматический протеин А, уровень которого в течение всей беременности увеличивается, а если это не происходит, значит у будущего ребенка существует предрасположенность к заболеваниям.
- В случае, когда РАРР-А оказывается ниже нормы, то высок риск развития у ребенка отклонений и патологий. Если он выше нормы, но при этом остальные результаты исследований не отклоняются от нормы, то не стоит тревожиться.
Норма при первом скрининге позволяет матери самостоятельно сделать расшифровку результатов полученных анализов. При знании их нормы беременная женщина сможет определить риски на развитие патологий и заболеваний будущего ребенка.
Чтобы рассчитать показатели, необходимо использовать коэффициент МоМ, который обозначает отклонения от среднего показателя. В процессе расчета берутся корригированные значения, учитывающие особенности женского организма.
Если у вас возникло недоверие результатам скрининга, повторите его, повторно сдав те же анализы крови и УЗИ в другой лаборатории. Это можно сделать до 13 недели беременности.
Второй скрининг при беременности
 С помощью скрининга определяются группы риска осложнений, а также врожденных патологий у плода во время вынашивания плода.
С помощью скрининга определяются группы риска осложнений, а также врожденных патологий у плода во время вынашивания плода.
Повторный скрининг проводится во время второго триместра, хотя самыми эффективными считаются 16-17 недели.
Сроки проведения второго скрининга при беременности
Вторичное комплексное исследование осуществляют для определения вероятности формирования у плода аномалий в хромосомах: в это время их вероятность достаточно велика.
Второй скрининг бывает трех видов:
- ультразвуковой (выявление аномалий при помощи УЗИ),
- биохимический (показатели крови),
- комбинированный, где применяются два первых.
Обычно УЗИ проводится при скрининговом исследовании в конце второго триместра и состоит из анализа крови на разные признаки. Учитывают при этом и итоги ультразвукового исследования, которое проводилось ранее. Система последовательных операций во время проведения этого комплекса исследований такая: после того, как сдана кровь и проведено ультразвуковое исследование, женщина заполняет анкету с указанием персональных данных, по которым будут определяться срок беременности и вероятности развития пороков. При учете срока беременности выполняются анализы. После этого полученная информация для вычисления рисков обрабатывается компьютерной программой. Однако даже получены итог не может считаться окончательным диагнозом, стопроцентной гарантией присутствия риска, если он установлен. Чтобы получить более точную и подробную информацию, беременная направляется сдавать дополнительные анализы и консультируется у врача-генетика.
Второй скрининг при беременности – это биохимическое исследование крови будущей мамочки по определенным тестам.
Точнее по так называемому «тройному тесту», по которому проводится изучение степени белков и гормонов, таких, как: хорионический гонадотропин человека (ХГЧ) в крови, альфа-фетопротеин (АФП), свободный эстирол. Тест становится «четверным», когда данный вторичный комплекс исследований предусматривает еще и взятие крови на уровень ингибина А.
Изучение концентрации в крови указанных гормонов и белков дает возможность судить с большой долей вероятности о возможности формирования у ребенка синдрома Дауна, синдрома Эдвардса, пороки нервной трубки.
Выводы повторного комплекса исследований могут быть косвенным показателем дефективного состояния формирования ребенка и обострений протекания беременности. Например, аномальная степень ХГЧ свидетельствует о ненормальностях в хромосомах, опасности формирования гестоза или о наличии сахарного диабета у будущей мамы.
Пониженные же показатели ХГЧ могут свидетельствовать о нарушениях развития плаценты.
Повышенные или пониженные в сыворотке крови беременной АФП и ингибин А – признак расстройства естественного формирования малыша и вероятных прирожденных аномалиях – пороках открытой нервной трубки, возможно синдроме Дауна или синдроме Эдвардса. Если резко повышается альфа-фетопротеин, то плод может погибнуть. При изменении уровня женского стероидного гормона — свободного эстриола можно допустить нарушения активности фетоплацентарной системы: дефицит его предполагает вероятные неправильности функционирования ребенка.
В случае, когда итоги повторного комплекса исследований оказались неблагоприятными, не следует раньше времени переживать. Они только говорят о предполагаемых рисках отклонений, не есть окончательный диагноз. В случае, когда хотя бы единственная составляющая вторичного скрининга не вписывается в норму, необходимо проделать добавочное исследование. На показатели скринингового исследования, возможно, влияют некоторые причины: экстракорпоральное оплодотворение, вес женщины, наличие сахарного диабета, вредные привычки, например, курение.












