Вакцина ККП вводится детям двукратно: в возрасте 12 месяцев и 6 лет. Иммунизация защищает сразу от трех опасных инфекций, но довольно часто вызывает негативные реакции со стороны организма ребенка. Какими же могут быть осложнения после прививки корь краснуха паротит и как правильно вести себя родителям?
Нормальная реакция на вакцинацию у детей
Прививка КПК содержит живые и сильно ослабленные вирусы кори, краснухи и паротита, поэтому реакция со стороны организма может наблюдаться не сразу, а на 5-15 день после вакцинации. Связано это с особенностями формирования иммунного ответа.
Все нормальные поствакцинальные явления делятся на две большие группы:

- местные. Отек, покраснение и уплотнение в зоне укола. Местные реакции, как правило, не являются отсроченными — они возникают в первые двое суток и проходят самостоятельно за 1-2 дня;
- общие. К ним относят: незначительное повышение температуры, мелкая сыпь на коже, увеличение лимфоузлов, покраснение горла, несильный кашель, насморк, боли в мышцах и суставах.
Побочные действия после прививки корь, краснуха, паротит
Реакции на прививку ККП, согласно проведенным исследованиям, возникают у 10-20% прошедших вакцинацию.
Высокая температура
 В большинстве случаев, температура в поствакцинальный период не превышает показателя в 37,5-38,5 градусов. Редко возможна гипертермия до 39-40 градусов.
В большинстве случаев, температура в поствакцинальный период не превышает показателя в 37,5-38,5 градусов. Редко возможна гипертермия до 39-40 градусов.
В обоих случаях состояние стабилизируется в течение одного-двух дней. Нужно ли сбивать температуру после прививки КПК — однозначно, да.
Во-первых, температура никак не помогает организму бороться с вирусами кори, краснухи и паротита, поскольку механизм иммунной реакции при вакцинации отличен от того, который возникает при обычном ОРВИ, например. Во-вторых, на фоне слишком высоких показателей, возможно развитие фебрильных судорог, а также общее ухудшение состояния ребенка.
В качестве антипиретиков можно использовать препараты на основе ибупрофена или парацетамола, в любой удобной форме выпуска (свечи, таблетки, сироп).
Кашель и сопли
 Если у ребенка после прививки КПК возникли признаки легкой простуды с несильным кашлем, ринитом и покраснением горла, то это лишь говорит о нормальном процессе формирования иммунного ответа.
Если у ребенка после прививки КПК возникли признаки легкой простуды с несильным кашлем, ринитом и покраснением горла, то это лишь говорит о нормальном процессе формирования иммунного ответа.
Такое явление длится не более нескольких дней и не требует лечения. Однако, если симптомы нарастают, а состояние не улучшается, это может говорить о вирусной инфекции, никак не связанной с вакцинацией — в этом случае стоит посетить врача.
Понос и рвота
Прививка КПК может вызывать расстройства со стороны пищеварительной системы, включая рвоту, диарею и отказ от пищи. При многократном повторении подобных явлений, необходимо обратиться за медицинской помощью, поскольку малышу может грозить обезвоживание.
Сыпь, крапивница и другие проявления аллергии
 Аллергические реакции на прививку связаны, как правило, с наличием в составе вакцины антибиотиков ряда аминогликозидов и белка яиц.
Аллергические реакции на прививку связаны, как правило, с наличием в составе вакцины антибиотиков ряда аминогликозидов и белка яиц.
Крапивница, сыпь, сильный отек в месте укола, а также анафилаксия, являются не просто побочными эффектами, а осложнениями прививки.
Как правило, они делают дальнейшую иммунизацию против ККП невозможной. Осмотр врачом является обязательным.
Увеличение лимфоузлов
Увеличение лимфоузлов после иммунизации считается нормой. Связано это с попаданием инфекций в организм и активной борьбой иммунитета с ними. Кроме увеличения в объемах, лимфатические узлы могут быть болезненными при прикосновении. Как правило, такое состояние проходит в течение нескольких дней.
Другие осложнения после прививки корь, краснуха, паротит
Кроме перечисленных выше, могут наблюдаться и другие реакции:
- менингит (один случай на миллион привитых);
- миокардит;
- боли в животе;
- временное снижение числа тромбоцитов в крови;
- энцефалит (один случай на миллион привитых);
- гломерулонефрит;
- пневмония;
- болезненный кратковременный отек яичек;
- конъюнктивит;
- реактивный артрит.
Что делать, если появились высыпания на теле?
Мелкая сыпь, окрашенная в различные оттенки розового, почти неотличимая от основного цвета кожи, напоминает ту, что возникает при заражении корью. В большинстве случаев высыпания локализуются на лице, шее, руках, а также туловище, на отдельных участках либо на больших площадях кожи.
Никаких манипуляций со стороны родителей, такие проявления не требуют. Они проходят самостоятельно, поэтому обрабатывать кожу кремами или зеленкой не нужно.
При каких симптомах необходимо обратиться к врачу?
Основные состояния, при которых медицинская помощь нужна незамедлительно:

- любые анафилактические реакции. Их симптомы очень яркие: обильная сыпь по телу, затруднение дыхания, спутанность сознания, судороги и прочее;
- лихорадка, не сбиваемая приемом жаропонижающих препаратов;
- судороги;
- обильная сыпь;
- подозрение на бронхит, отит, пневмонию;
- многоформная эритема.
В тяжелых случаях ребенку может понадобится госпитализация.
Может ли ребенок заболеть после иммунизации?
Все виды вакцин, применяемых против кори, краснухи и паротита, содержат исключительно аттенуированные штаммы вирусов. Вирулентность или способность патогенного микроорганизма заразить привитого человека, в таком типе прививок практически равна нулю.
Ребенок после укола не может заболеть ни корью, ни краснухой, ни паротитом. В редких случаях и при определенной совокупности симптомов, специалисты отмечают развитие кореподобного признака, который напоминает инфекцию, но проходящую в очень слабой форме.

Можно ли в садик после вакцинации КПК?
Прямых запретов на посещение детских коллективов после иммунизации нет, поскольку прошедший вакцинацию не заразный. Однако любая прививка, довольно сильно ослабляет иммунную систему (организму приходится бороться с вирусами). Поэтому, если есть такая возможность, на одну-две недели лучше отказаться от садика.
По прошествии этого времени, риск возникновения каких-либо поствакцинальных осложнений существенно снизиться, иммунитет к кори, краснухе и паротиту будет сформирован, а значит, случайно заболев, ребенок перенесет патологию не тяжелее, чем обычно.
Что делать, чтобы избежать последствий в поствакцинальный период?
Правил поведения после вакцинации относительно немного:
- не покидать территорию поликлиники в течение получаса после укола, стараясь избегать нахождения в помещении с большим количеством людей. Указанное время лучше провести ни улице. Именно в этот период наиболее высок риск развития анафилактических реакций на прививку;
- при благоприятных погодных условиях, не сидеть дома, а отправиться гулять на свежий воздух;
- купаться после иммунизации допустимо, но не ванне, а в душе. Губки и мочалки лучше отложить, чтобы случайно не растереть место инъекции;
- отказаться от новых продуктов и блюд, минимум на неделю, чтобы не спровоцировать аллергических реакций;
- постараться избегать контактов с людьми — для этого стоит отказаться от посещения кафе, кинотеатров, ТРЦ, магазинов и прочих подобных мест.
И конечно, стоит заранее внимательно изучить список противопоказаний, и при подозрении на их наличие проинформировать об этом врача. Часто родители задумываются над тем, прививать ли ребенка отечественной вакциной или отдать предпочтение иностранной (Приорикс, MMR2 и пр.).

Оценка мнения специалистов, а также изучение отзывов мам позволяет утверждать, что и российский, и зарубежный препарат имеет одинаковую эффективность и частоту возникновения побочных реакций. Отечественная прививка менее удобна лишь по причине того, что приходится делать два укола в разные части тела (нет трехкомпонентной вакцины).
Видео по теме
Доктор Комаровский о возможных осложнениях вакцинации:
В настоящее время многие родители отказываются прививать своих детей. Специалисты утверждают, что это приведет к увеличению числа фактов заражения детей и взрослых, вплоть до эпидемии.
Случаи, когда ребенку после инъекции КПК нужна медицинская помощь, единичны. При реальной встрече даже с одной из инфекций, шансы попасть в больницу из-за тяжелых осложнений выше в десятки раз. Только вакцинация является единственным способом защититься от таких высоко контагиозных заболеваний.
Поствакционные осложнения: клиническая характеристика, профилактика
 Вакцинирование – это больная тема для современных родителей. Суть проблемы заключается в том, что мамы и папы почему-то больше бояться осложнений после прививки, чем болезни, от которой прививают любимое чадо.
Вакцинирование – это больная тема для современных родителей. Суть проблемы заключается в том, что мамы и папы почему-то больше бояться осложнений после прививки, чем болезни, от которой прививают любимое чадо.
Вакцины спасли и спасают миллионы детских жизней. А осложнения после прививки – крайне редкое явление!
Причины осложнений после прививок
Поствакционные осложнения – это устойчивые нарушения здоровья, развивающиеся после введения профилактических вакцин.
Отдельно в этой группе патологий выделяют истинные или вакцинальные реакции. Они развиваются на введение конкретного препарата. Частота таких проявлений в одном возрастном срезе называется реактогенностью лекарственного средства.
Крайне сложно найти связь вакцинирования с патологическими процессами после прививки.
Неприятные последствия могут развиться из-за множества причин. Чаще всего наблюдаются:
 Использование препаратов низкого качества.
Использование препаратов низкого качества.- Нарушение сроков и правил хранения прививочного материала в манипуляционном кабинете.
- Обострение хронических заболеваний.
- Снижение иммунитета может вызвать активизацию латентно протекающих патологий – ревматизма, туберкулеза, хронического гепатита, нефрита, хронической дизентерии, бронхиальной астмы, обострение нейровирусной и бактериальной инфекции.
- Присоединение прочих инфекций в поствакционный период.
- Особенность организма привитого.
Индивидуальная непереносимость вакцины у пациента развивается вследствие ранее перенесенных патологических процессов, особенностей рациона, наличия аллергических реакций на компоненты вводимых препаратов, нарушения общего иммунного статуса, первичного и вторичного иммунодефицита.
Вакцинальные осложнения
Этот вид патологических состояний развивается после использования конкретного наименования препаратов для вакцинации. Реакции на прививку бывают местными и общесистемными.
Местные реакции
Местные нарушения здоровья проявляются в течение 24 часов после проведения вакцинации.
Чаще всего из-за попадания в подкожную клетчатку развивается инфильтрат. В тяжелых случаях процесс захватывает часть ягодицы или бедра, но на общее состояние пациента не влияет.
Специфического лечения не проводят. Показан прием антигистаминных средств. При гиперемии на месте введения препарата размером более 80 мм данную вакцину больше не применяют для проведения профилактических прививок у конкретного пациента.
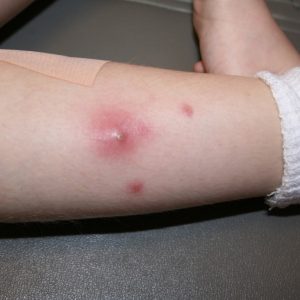 Местное введение живых вакцин – например, противотуберкулезной или БЦЖ – вызывает развитие папул, наполненных гнойным или серозным содержимым. Размеры гнойника колеблются от 3 до 10 мм. Это новообразование не рекомендуется вскрывать, удалять инфильтрат. Через 2–4 месяца папула рассосется и на ее месте остается небольшой рубец. Это является нормальной реакцией и не требует медикаментозного или прочего лечения. Если же появились атипичные проявления в месте введения препарата, то ребенка следует показать семейному врачу или фтизиатру.
Местное введение живых вакцин – например, противотуберкулезной или БЦЖ – вызывает развитие папул, наполненных гнойным или серозным содержимым. Размеры гнойника колеблются от 3 до 10 мм. Это новообразование не рекомендуется вскрывать, удалять инфильтрат. Через 2–4 месяца папула рассосется и на ее месте остается небольшой рубец. Это является нормальной реакцией и не требует медикаментозного или прочего лечения. Если же появились атипичные проявления в месте введения препарата, то ребенка следует показать семейному врачу или фтизиатру.
Общесистемные реакции
К общесистемным состояниям относят повышение температуры тела в 24–48 часов после вакцинирования. Если показания термометра превышают 38 градусов, то может развиться мышечная слабость, кратковременные судороги.
Кроме этого, на 4–7 день после вакцинации развиваются специфические, характерные для конкретного препарата, реакции:
- прививка от кори – сыпь по телу;
- краснуха– воспалительные процессы в лимфатических коллекторах;
- свинка– воспаление слюнных желез;
- АКДС – несколько часовой крик из-за повышения внутричерепного давления.
Лечение назначают только при сильной реакции на препарат. Терапия при этом носит профилактический характер.
Если температура после введения вакцины повысилась до критических значений – 40 и выше градусов – то этот препарат для повторной ревакцинации пациента не используют.
Чаще всего неприятные осложнения вызывают следующие вакцины:
- полиомиелитная;
- паротитная;
- краснушная;
- гепатит В.
Поствакционные осложнения
Поствакционные осложнения – это такая группа патологий, вызвавших конкретное заболевание после введения препарата.
Согласно медицинской статистике такие нарушения развиваются в 1 случае на 1 млн. пациентов.
Классификация неблагоприятных явлений по протоколам ВОЗ:
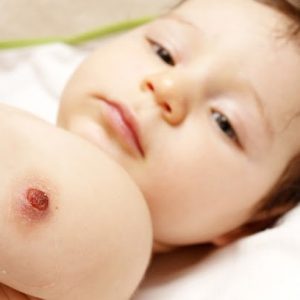 местные реакции, связанные с повреждением кожного покрова в месте введения препарата;
местные реакции, связанные с повреждением кожного покрова в месте введения препарата;- патологи ЦНС, развившиеся после введения вакцины;
- прочие патологические процессы;
- осложнения из-за нарушения правил хранения и использования вакцин, ошибки в методике введения препарата;
- события, косвенно связанные с вакцинацией;
- индивидуальные реакции на препарат;
- случайные события.
Основное отличие поствакционных от вакционных осложнений – это развитие реакции в отдаленный период – через несколько дней, недель, в некоторых случаях месяцев.
Осложнения из-за ошибок развиваются при нарушении техники оттаивания, транспортировки, разведения препаратов, несоблюдения правила использования предварительных аллергопроб пациентам, страдающих тяжелыми формами аллергических реакций на куриные или перепелиные яйца, введении повышенных доз вакцин.
Истинные поствакционные осложнения могут проявляться следующим образом:
- инфекционное заболевание, вызванное введением живой вакцины;
- повышенная реакция на препарат;
- появление воспалительных очагов на коже после введения препарата.
Диагностические мероприятия
Перед тем как поставить диагноз «поствакцинальные осложнения» следует опровергнуть прочие заболевания с симптомами, подобными появившимся после введения препарата.
Так при появлении судорожных состояний следует исключить:
- эпилепсию;
- опухоли мозга;
- прочие энцелопатии;
- гипокальциемию;
- менингиты различной этиологии;
- рахит;
- ОРВИ или грипп с высокими температурами.
При введении препарата в ягодицу может возникнуть воспалительный процесс в системе седалищного нерва. Это осложнение проявляется в первые сутки после вакцинации. Сопровождается жжением, болью при ходьбе. Подобное состояние может наблюдаться при развитии полиомиелита после введения вакцины.
Особое внимание родители и врач должны обратить на длительный монотонный плач, выпячивание родничка, судороги, бледность, регидность тканей, рвоту. Это повод к срочной госпитализации!
При введении живых вакцин – корь, краснуха, паротит – поствакцинальные осложнения развиваются на 5–15 день после введения препарата. Это могут быть различные сыпи, воспаления лимфатических коллекторов и слюнных желез. Если подобные явления возникли ранее 5 и позднее 15 суток, то к постпрививочным реакциям они не имеют отношения.
После вакцинации возможен первый эпизод патологии почек и мочевыводящих путей. При дальнейшем обследовании, как правило, обнаруживаются врожденные заболевания или хронические латентные инфекции этой сферы.
Лечение и первая помощь при осложнениях после прививок
 Лечебная тактика зависит от симптоматики и вида осложнений. Местные вакцинальные осложнения не требуют специфической терапии и проходят самостоятельно. В этот период рекомендуется принимать антигистаминные препараты, при повышении температуры – парацетамол, ибупрофен, обильное питье и наблюдение за общим состоянием ребенка.
Лечебная тактика зависит от симптоматики и вида осложнений. Местные вакцинальные осложнения не требуют специфической терапии и проходят самостоятельно. В этот период рекомендуется принимать антигистаминные препараты, при повышении температуры – парацетамол, ибупрофен, обильное питье и наблюдение за общим состоянием ребенка.
При выявлении специфического инфекционного процесса лечение должно проводиться согласно протоколу лечения основной патологии.
Существует ряд симптомов, при которых следует вызывать экстренные службы.
Срочной госпитализации, а в некоторых ситуациях, реанимационных мероприятий требуют:
- потеря сознания;
- бледность кожных покровов;
- цианоз губ, ногтей;
- судороги;
- признаки аллергической реакции – гиперемия лица, шум в ушах, развитие бронхоспазма.
Профилактика осложнений после прививок
Как отреагирует организм на введение лекарственных препаратов — предугадать сложно. Но существует ряд ситуаций, когда вакцинация конкретной вакциной не должна проводиться.
Абсолютные противопоказания к проведению прививки:
- сильная реакция на прошлую дозу;
- беременность;
- злокачественные новообразования;
- иммуносупрессия по различным причинам;
- вес ребенка до 2 кг;
- прогрессирующие нервные патологии;
- аллергия в тяжелой форме на белок яйца и на аминогликозиды.
Все остальные противопоказания являются относительными. Решение о вакцинации принимает педиатр, опираясь на результаты осмотра ребенка или взрослого пациента.
Чумаченко Ольга, педиатр, медицинский обозреватель
3,427 просмотров всего, 1 просмотров сегодня
Это должен знать каждый! Вопросы и ответы по вакцинопрофилактике.
Что такое иммунопрофилактика?
Иммунопрофилактика — метод индивидуальной или массовой защиты населения от инфекционных заболеваний путем создания или усиления искусственного иммунитета при помощи вакцин.
Что такое вакцинация?
Вакцинация — это самое эффективное и экономически выгодное средство защиты против инфекционных болезней, известное современной медицине.
Основным принципом вакцинации является то, что пациенту дается ослабленный или убитый болезнетворный агент (или искусственно синтезированный белок, который идентичен белку агента) для того, чтобы стимулировать продукцию антител для борьбы с возбудителем заболевания.
Среди микроорганизмов, против которых успешно борются при помощи прививок, могут быть вирусы (например возбудители кори, краснухи, паротита, полиомиелита, гепатита В) или бактерии (возбудители туберкулеза, дифтерии, коклюша, столбняка, гемофильной инфекции).
Что такое «коллективный» иммунитет?
Чем больше людей имеют иммунитет к той или иной болезни, тем меньше вероятность у остальных (не иммунизированных) заболеть, тем меньше вероятность возникновения эпидемии. Для сохранения эпидемического благополучия требуется охват прививками не менее 95% населения.
Чем отличается вакцинация от ревакцинация?
Вакцинация — мероприятие направленное на формирование иммунитета к определенной болезни. Она может быть как однократной, так и многократной. Кратность говорит о том, сколько раз необходимо получить вакцину для образования стойкого поствакцинального иммунитета иммунитета.
Ревакцинация — мероприятие, направленное на поддержание поствакцинального иммунитета, выработанного предыдущими вакцинациями. Обычно проводится через несколько лет после вакцинации.
Что такое поствакцинальный иммунитет?
Поствакцинационный иммунитет — иммунитет, который развивается после введения вакцины.
Как обеспечивается безопасность вакцин?
Вакцины, так же как и другие лекарственные препараты претерпевают обширные клинические испытания для обеспечения максимальной безопасности и эффективности. Первоначальные клинические испытания проводятся на животных, затем проводятся несколько фаз испытаний на человеке. В соответствии с рекомендациями ВОЗ каждое государство, даже не производящее вакцины должно иметь национальный орган контроля иммунобиологических препаратов (МИБП). Постановлением Правительства России функции Национального органа контроля, отвечающего за качество вакцин, возложены на Государственный НИИ стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича.
Можно ли одновременно прививаться против нескольких инфекций?
Одновременное введение нескольких вакцин в большинстве случаев является безопасным, эффективным и регламентировано Национальным календарем прививок. В настоящее время нет каких-либо противопоказаний к одновременному введению нескольких вакцин. Исключение составляет вакцинация против туберкулеза вакциной БЦЖ — одновременно с ней другие прививки не проводятся.
Кроме того, одновременное введение вакцин особенно актуально в следующих случаях:
- при надвигающейся одновременной эпидемии нескольких заболеваний;
- при подготовке к путешествию;
- при неуверенности в том, что пациент придет на последующие вакцинации;
- при усыновлении ребенка иностранцами;
- при отсутствии документов о ранее проведенных прививках
В настоящее время Национальным календарем прививок предусмотрено одновременное введение комбинированных и моновакцин. Единственным условием при этом является введение разными шприцами в разные участки тела.
Одновременная вакцинация не сопровождается угнетением иммунного ответа. Наш организм постоянно сталкивается с огромным числом антигенов, обеспечивая защиту внутренней среды; при проникновении в эту внутреннюю среду даже одного единственного микроорганизма он вырабатывает десятки видов антител к каждому из белков возбудителя. При смешанных инфекциях это число возрастает многократно, так что ответ на одновременное введение нескольких вакцин не создает чрезвычайной ситуации.
Одновременная иммунизация не сопровождается усилением побочных реакций: частота побочных реакций при совместном и раздельном их введении не различается
Какие имеются противопоказания к вакцинации?
За последние годы перечень противопоказаний к вакцинации существенно уменьшился. Этому способствовали проводимые научные разработки, показавшие, что дети с различными заболеваниями при соблюдении определенных предосторожностей удовлетворительно переносят прививки и вырабатывают полноценный иммунитет.
Широкий перечень противопоказаний, применявшийся на протяжении многих лет в нашей стране, был обусловлен тем, что большая часть из них была искусственно перенесена из противопоказаний к оспенной вакцинации на все другие вакцины.
Противопоказания к прививкам подразделяются на следующие категории: постоянные (абсолютные) и временные (относительные.
Постоянные противопоказания
Постоянные противопоказания встречаются достаточно редко и их частота не превышает 1% от общего числа детей, к ним относятся:
Сильная реакция или осложнение на предыдущую дозу ( температура выше 40 градусов, в месте введения вакцины — отек, гиперемия > 8 см в диаметре).
Все живые вакцины
Иммунодефицитное состояние (первичное), иммуносупрессия, злокачественные новообразования, беременность
БЦЖ-вакцина (вакцина против туберкулеза)
Масса тела ребенка менее 2000 граммов, келоидный рубец после введения предыдущей дозы
АКДС (вакцина против коклюша, дифтерии, столбняка)
Прогрессирующее заболевание нервной системы, афебрильные судороги в анмнезе (вместо АКДС в этом случае вводят АДС)
АДС (дифтерийно-столбнячный анатоксин), АДС-М(дифтерийно-столбнячный анатоксин с уменьшенным содержанием антигенов)
Абсолютных противопоказаний нет
Живые вакцины против кори, краснухи, паротита
Тяжелая реакция на аминогликозиды, анафилактические реакции на куриный белок
Вакцины против гепатита В
Повышенная чувствительность к дрожжам
Вакцины против гриппа
Повышенная чувствительность к куриному белку
СОВЕТЫ ТЕМ, КТО НЕ ДЕЛАЕТ ПРИВИВКИ
Люди отказываются от проведения прививок по разным причинам. Кому-то они противопоказаны, кто-то думает, что они ему противопоказаны, кто-то отказывается по принципиальным соображениям, а кто-то считает, что прививки — это гораздо большее
Можно ли отказаться от проведения прививок?
В соответствии со статьей 5 Федерального закона от 17 сентября 1998 г. N 157-ФЗ «Об иммунопрофилактике инфекционных болезней, «граждане при осуществлении иммунопрофилактики имеют право на отказ от профилактических прививок.». При этом (в соответствии с той же статьей), «при осуществлении иммунопрофилактики граждане обязаны в письменной форме подтверждать отказ от профилактических прививок.», то есть написать письменный отказ. Лица, которые выполняют работы, связанные с высоким риском заболевания инфекционными болезнями, обязаны иметь соответствующие прививки.
Что влечет за собой отказ от прививок?
- — Ваш ребенок (или Вы сами) может заболеть теми болезнями, от которых можно сделать прививки;
- — Заболев, ваш ребенок может заразить окружающих (в том числе и членов семьи);
- При карантине и эпидемии (или угрозе эпидемии) Вам могут временно отказать в приеме в учебное или оздоровительное учреждение (пока не пройдет риск заражения).
- Вам могут запретить въезд в страны, пребывание в которых в соответствии с международными медико-санитарными правилами либо международными договорами Российской Федерации требует конкретных профилактических прививок;
- Вам могут отказать в приеме на работу или отстранить от работы, выполнение которой связано с высоким риском заболевания инфекционными болезнями.
Когда о прививках все-таки стоит подумать
1. Если у Вашего ребенка был контакт с заболевшим, а Вы не хотите, чтобы он заболел. Тогда Вам потребуется экстренная профилактика (введение вакцины или иммуноглобулина).
2. Если в Вашем регионе объявлена эпидемия опасного заболевания (например, дифтерии).
3. Если Вы собираетесь посетить места, где какое-либо заболевание особенно распространено (например, клещевой энцефалит, менингококковый менингит, желтая лихорадка, гепатит А в некоторых регионах).
4. Если в семье есть взрослые лица, которые не болели такими заболеваниями, как корь, паротит, краснуха. У взрослых эти болезни протекают гораздо тяжелее, чем у ребенка, а не привитый ребенок с большой долей вероятности может принести заболевание из детского сада или школы.
5. Если кто-либо из членов семьи планирует беременность, а ребенок не привит против краснухи. Тогда прививку желательно сделать женщине, планирующей беременность. Особенно это актуально, если ребенок садовского или школьного возраста (то есть может легко заразиться краснухой от других детей).
6. Если в семье есть больные онкологическими заболеваниями, а также лица, страдающие иммунодефицитом. Заболевание, которое Ваш ребенок, возможно, перенесет легко, может вызвать очень тяжелые последствия (вплоть до летального исхода) у больного члена семьи. Если же ребенок будет привит от таких широко распространенных заболеваний, как корь, паротит, краснуха, грипп, то тем самым он защитит больного и ослабленного человека.
7. В случае травмы (особенно загрязненной) — необходима срочная экстренная профилактика против столбняка. Обязательно сообщите врачу, что Вы или Ваш ребенок не привит против столбняка.
8. При укусе или ослюнении животным, у которого подозревается бешенство — прививки против бешенства делаются по жизненным показаниям.
Необходимо ли прививаться взрослым?
Так сложилось, что слово «прививка» ассоциируется с ребенком. Однако вакцинация взрослых не менее важна, чем вакцинация детей. В настоящее время в Национальный календарь прививок включена вакцинация взрослых протии дифтерии, гриппа (лиц старше 60 лет, медиков, педагогов и т.д.), кори (до 35 лет), краснухи (женщин 18-25 лет), гепатита В (до 55 лет).
Корь, паротит, краснуха
Вакцинация против этих инфекций рекомендуется всем взрослым, которые не болели или не были вакцинированы.
Все неиммунные (то есть не болевшие и не привитые) женщины детородного возраста должны быть привиты против краснухи. Особенно это касается лиц групп риска (работников детских дошкольных учреждений и школ, инфекционных отделений больниц и роддомов, студентов-медиков, врачей).
При первом случае кори в организованном коллективе следует срочно (в течение 3-х суток) привить коревой вакциной всех контактных без ограничения возраста, не болевших корью и не вакцинированных против нее.
При регистрации заболевания паротитом ранее не привитые и не болевшие паротитом взрослые мужчины до 35 лет подлежат прививке в течение 7 дней после контакта с заболевшим.
Вакцинацию против кори, паротита, краснухи проводят без предварительного серологического контроля (анализа крови на антитела), так как наличие постинфекционного иммунитета ни в коей мере не усиливает реакцию на вакцинацию.
Женщины, подлежащие прививкам не должны быть беременными.
Вакцинация против гепатита А рекомендуется следующим лицам:
- o Лица, путешествующие в регионы, где высок риск заражения гепатитом А
- o Лица с хроническими заболеваниями печени;
- o Иинфицированные вирусом гепатита С;
- o Наркоманы;
- o Гомосексуалисты,
- o Лица с нарушением коагулирующего фактора,
- o Лица работающие с вирусом гепатита А в лабораториях,
- o Работникам пищевой промышленности
Прививки против гепатита В рекомендуются взрослым без ограничения возраста, а особенно следующим категориям населения:
Лица групп риска:
o имеющие бытовые или половые контакты с инфицированными гепатитом В;
o гетеросексуалы, имеющие более 1 партнера за 6 месяцев;
o лица с недавно диагностированными венерическими заболеваниями;
o пациенты на гемодиализе и с острой почечной недостаточностью;
o пациенты, получающие частые переливания крови;
o реципиенты препаратов крови
o лица, работающие с кровью
o медицинские работники
o Лица, инфицированные гепатитом С
Дифтерия и столбняк
Вакцинация против дифтерии и столбняка взрослых включена в календарь профилактических прививок практически всех стран, в том числе и России.
Исследованиями последних лет установлено, что на иммунитет против дифтерии у взрослых прямо влияют следующие факторы:
- — время, прошедшее после последней вакцинации (чем оно больше, тем ниже уровень антител);
- — факт законченной первичной вакцинации (3-х кратный) в первые 3 года жизни
- — пол: установлено, что у женщин защита оказывается всегда ниже, чем у мужчин.
- — противодифтерийный иммунитет у лиц, злоупотребляющих алкоголем, находящихся на гемодиализе, после аллотрансплантации почки оказывается сниженным.
Ниже приведены рекомендации по режиму проведения прививок в зависимости от обстоятельств:
- Лица. полноценно привитые в детстве, должны прививаться против дифтерии и столбняка ослабленной вакциной каждые 10 лет без ограничения возраста;
- Лица, у которых возник перерыв в графике ревакцинаций(более 10 лет) прививаются двукратно с инетрвалом 30-45 дней. Если они за это время получали столбнячный анатоксин, одна из прививок может быть сделана только вакциной против дифтерии. Далее ревакцинация проводится каждые 10 лет;
- Лица. не привитые в прошлом вообще, получают 3 дозы вакцины (вторая через 30-45 дней после первой, третья — 6-12 мес. после второй). Далее ревакцинацию проводят каждые 10 лет. Если менее 8 лет назад проводилась вакцинация столбнячным анатоксином, то проводится вакцинация только вакциной против дифтерии.
- При неизвестном прививочным анамнезепроводят однократную (в возрасте до 35 лет) или двукратную (старшие возраста) вакцинацию. для последней возрастной группы рекомендуется определение титра антител спустя 2 месяца после второй прививки. Ревакцинации проводят каждые 10 лет.
Экстренная профилактика столбняка (при травме): если рана чистая, то вакцинация необходима только в случае, если после последней вакцинации прошло более 10 лет; в случае загрязненной раны вакцинация необходима, если с момента если с момента предыдущей вакцинации прошло более 5 лет.
Источники:
— Иммунопрофилактика-2003 под ред. В.К.Таточенко и Н.А.Озерецковского. Москва 2003
— Бактерийные, сывороточные и вирусные лечебно-профилактические препараты. Аллергены. Дезинфекционно-стерилизационные режимы поликлиник. Справочник практического врача. Под ред. Н.А.Озерецковского, Г.И.Останина. Санкт-Петербург 1998.
— М.П.Костинов «Вакцинация детей с нарушенными состояниями здоровья», Москва, 2000
— Н.В.Медуницын. Вакцинология. Москва 1999
— Р.Я. Мешкова. Иммунопрофилактика. руководство для врачей. Смоленск 1999
-Бюллетень «Вакцинопрофилактика»
— веб-сайты «Прививки», «100 вопросов доктору» , «Педиатр»
 |
|
|





















