В своей практике хирургам нередко приходится сталкиваться с таким понятием, как синостоз. Это полное или частичное непрерывное сращение костей из-за чрезмерно разросшейся костной ткани. Наиболее частые локализации: череп, предплечье, голень, позвоночные отделы. Внешне пациенты имеют характерные признаки, которые подтверждаются рентгеном.

Что называют синостозом?
Неподвижное сращивание костей называется синостозом. Дополнительно образованная костная ткань заполняет место в суставе, предназначенное для соединительной ткани. В процесс могут вовлекаться 2 и более костные структуры. Развивается из-за патологических состояний и по естественным причинам. Хирургическое лечение, закрепленное консервативными методиками, дает благоприятный прогноз. Отсутствие терапии ведет к инвалидизации.
Виды: как классифицируют болезнь?
Синостоз подразделяется на 2 большие группы:
- Физиологическая форма. Ее образование связано с ростом и взрослением. Предпосылкой является чрезмерная оссификация синхондрозов — хрящевых прослоек. Зарастание сочленений костной тканью ведет к синостозу. Примером являются тазовые кости, крестец и копчиковый отдел.
- Патологический вид. В его основе всегда лежит патологический процесс, протекающий в организме.
Синостоз, как болезнь, подразделяется на виды следующим образом:
| Форма | Локализация | Как образуется? | Что происходит? |
| Врожденная | Костные структуры черепа | Внутриутробно | Костная ткань разрастается на месте соединительнотканных элементов. |
| Промежуток между локтевой и лучевой костями | |||
| Верхний отдел позвоночника | |||
| Посттравматическая | Позвоночник | Появляется после травмы | Остеобласты избыточно синтезируют костную ткань |
| Голень | |||
| Предплечье | |||
| Формируется костная мозоль | |||
| Искусственная | Голень | Создается при операции на голени | Утолщается малоберцовая кость |
| Возобновляется утраченная функция |
Вернуться к оглавлению
Почему развивается патология?
Причины появления синостоза различны и до конца не изучены. Для патологического состояния характерна полиэтиологичность. Доказано, что наследственность играет ведущую роль. При диагностировании патологии у одного из родителей, вероятность проявления у новорожденного составляет до 100%. На долю внутриутробных аномалий приходится 2/3 случаев, но различают ситуации, когда синостоз является приобретенным.
К факторам, провоцирующим формирование синостоза, относят:
- травмы, переломы, нарушающие естественную целостность;
- трещины в хряще или надкостнице;
- перенесенный остеомиелит;
- туберкулез костной ткани;
- дегенеративно-дистрофические изменения в позвоночнике;
- бруцеллез;
- брюшной тиф;
- повреждение локтевого сустава;
- расстройства эндокринной системы.
Вернуться к оглавлению
Симптоматика: как распознать болезнь?
Пациенты с синостозом имеют типичную внешнюю симптоматику. При наружном осмотре заметно слияние костей или другие деформационные изменения. Клиническая картина зависит от локализации и особенностей патологии:
| Виды | Особенности | Симптомы |
| Синдром Клиппеля-Фейля | Врожденная аномалия позвоночника | Короткая шея |
| Ограниченная подвижность шеи | ||
| Наследуется по аутосомно-доминантному типу | Сниженный рост волос на затылке | |
| Сопутствующие аномалии: порок сердца и легких, расщепление челюсти, дефекты лица | ||
| Радиоульнарный синостоз | Врожденное сращение костей предплечья | Невозможность пассивной и активной ротации |
| Гипертрофия локтевого сустава | ||
| Чаще возникает в проксимальной зоне | Трудно принимать на ладонь вещи | |
| Ограничение трудоспособности: сложно держать ложку, одеваться | ||
| Длина заращения достигает от 1 до 10 см | Кости предплечья установлены в позе пронации | |
| Краниостеноз | Преждевременный синостоз костей черепа | Деформации черепа: брахицефалия, тригоноцефалия, скафоцефалия |
| Уменьшение объема черепной коробки | ||
| Ранее заращение швов | Внутричерепная гипертензия | |
| Нарушения сна: бессонница, трудности засыпания, короткие сны | ||
| Менингеальные симптомы | ||
| Судороги | ||
| Косоглазие | ||
| Экзофтальм | ||
| Ламбдовидный синостоз | Зарастают ламбдовидные швы | Увеличивается толщина затылка |
| Расширяется большой родничок | ||
| Возрастает объем передней части черепа | Внутричерепная гипертензия |
Вернуться к оглавлению
Методы диагностики
Несмотря на то что пациент с синостозом имеет характерный внешний вид, ему назначают обследование у хирурга. Врач уточняет жалобы, проводит осмотр и пальпацию патологической зоны. Для подтверждения диагноза выполняют комплекс инструментальных обследований. Ведущее значение имеет выполнение рентгена в разных проекциях. Синдром Клиппеля-Фейля подтверждают рентгенографией шейно-грудного отдела позвоночника.
При краниостенозе малышей осматривает невролог и нейрохирург, обязательно проводят консультацию офтальмолога. С помощью инструментальных методик выявляют проявления повышения внутричерепного давления, оценивают внутримозговые структуры. Для исключения сердечных пороков консультируют малыша у кардиолога. Алгоритм обследований включает следующие процедуры:
- краниометрия;
- рентген;
- осмотр глазного дна;
- ультразвуковая венография;
- УЗИ сердца;
- КТ;
- МРТ.
Радиоульнарный синостоз выявляют рентгенологическим снимком локтевой и лучевой кости.
Как проводится лечение?
Направление терапии хирурги устанавливают в зависимости от локализации и выраженности симптомов. Чаще лечение проводят комплексно. При синдроме Клиппеля-Фейля, выраженном и мешающем дефекте, хирургическим путем удаляют верхние ребра. При ущемлении нервных окончаний, развитии радикулитов в терапию подключают обезболивающие препараты и НПВП. Из анальгетиков наиболее популярны: «Анальгин», «Кофальгин», «Парацетамол». Противовоспалительные медикаменты включают:
- «Индометацин»;
- «Вольтарен»;
- «Целебрекс»;
- «Мелоксикам».
Краниостеноз лечат хирургическим способом еще во младенчестве. Для этого вскрывают заросшие швы. Выраженные изменения формы черепа являются показанием к реконструктивной пластике. Синостоз предплечья до 3-х лет лечат консервативно. Применяют гипсовые повязки, лечебную гимнастику, массажи. Руку располагают в суппинаторной позиции. Терапия длится до 10-ти месяцев. Корригирующие повязки меняют 2 раза в месяц. С 4-х до 6-ти лет — оптимальный возраст для корригирующей операции.
Методы профилактики и прогнозы
Профилактические меры по предотвращению синостоза сводятся к следующим общим правилам:
- регулярное обследование ортопеда и хирурга при травмах;
- своевременное обращение к врачу при обнаружении заболеваний, ведущих к синостозу;
- консультирование генетика накануне зачатия;
- правильное ведение беременности.
Консервативные методы помогают предотвратить дальнейшую вторичную деформацию. В реабилитационный период для скорейшего восстановления в терапию включают проведение массажей, лечебной гимнастики, физиотерапии. При синостозе предплечья в 25% случаев после паллиативных операций возможны рецидивы и повторные сращения. Для предупреждения нежелательного прогноза применяют вариации аппарата Илизарова, обеспечивающего правильное положение пронаторов и супинаторов. Запоздалая терапия ведет к инвалидизации.
Методы физиотерапии при ревматоидном артрите, клинические проявления, методы диагностики и лечения
Ревматоидный артрит (синоним: ревматоидное заболевание) – хроническое аутоиммунное заболевание соединительной ткани, которое характеризуется поражением мелких суставов. В статье мы разберем, помогает ли физиотерапия при ревматоидном артрите.
Внимание! В международной классификации болезней 10-го (МКБ-10) пересмотра воспалительные полиартриты обозначают кодами M05-M14.
Причины возникновения и механизм развития
Ревматоидный артрит – наиболее распространенное воспалительное артритное заболевание. Около 0,5-1% населения во всем мире страдает от этого недуга. В России заболеваемость оценивается в 800 000 человек, причем женщины страдают примерно в три раза чаще, чем мужчины. РА поражает пациентов независимости от расы. Чаще всего встречается болезнь в возрасте от 35 до 45 лет. Дети также страдают от данного заболевания. Частота заболеваемости увеличивается с возрастом. У женщин болезнь развивается в возрасте 55-64 лет, а у мужчин – 65-75 лет.
Причины заболевания до сих пор в значительной степени не изучены. Многие ученые считают РА аутоиммунным заболеванием, при котором иммунные клетки атакуют клетки хрящи собственного тела. В прошлом также предполагалось, что психосоматическое влияние играет важную роль в развитии болезни.
Согласно научной гипотезе, вирусы и бактерии вызывают аутоиммунные болезни. В последнее время ученые обсуждают связь между периодонтальными заболеваниями и появлением ревматоидного артрита. Кроме того, была обнаружена возможная связь с присутствием бактерий Prevotella в кишечнике. Они также могут быть обнаружены в полости рта.
Клинические проявления
Клиническая картина РА является результатом структурных процессов, происходящих в суставных и хрящевых тканях. Неисправные иммунные клетки мигрируют в пораженный сустав и производят там провоспалительные мессенджеры – так называемые цитокины – которые помогают иммунным клеткам общаться друг с другом. На клеточной мембране клеток-мишеней имеются рецепторы, с которыми молекулы цитокинов могут связываться.
У пациентов с РА равновесие между цитокинами нарушается. В частности, интерлейкин- 1 (IL-1), IL-6 и фактор некроза опухоли альфа (TNF-α) отвечают за деструктивный воспалительный процесс в хрящевой ткани и активацию костно-разрушающих клеток – остеокластов. Действие цитокинов в конечном итоге разрушает хрящ, кости и другие структуры пораженного сустава.
На мышах было доказано, что синовиальные фибробласты, типичные для РА, могут мигрировать из пораженных суставов через кровоток в ранее здоровые суставы. Это может объяснить типичную картину распространения болезни. Воспалительный процесс, однако, по данным исследований Центра ревматических патологий, возникает реже. Хотя это обычно является причиной серьезного разрушения сустава, никаких доказательств разрушения кости и хряща иммунологическим воспалением не было найдено
Разрушение тканей при РА – скорее, работа определенного онкологического процесса, который развивается из плюрипотентных синовиальных клеток. Агрессивные гомогенные агрегаты клеток, которые вторгаются в хрящ и кость, состоят из плотно упакованных больших многоугольных клеток. Большое яркое ядро содержит от 1 до 2 ядрышек. Эти клетки экспрессируют ряд высокоэффективных протеолитических ферментов, которые позволяют им быстро губить сустав, разрушая хрящ и кость. Процесс недолговечен, поскольку агрессивные клеточные агрегаты разрушаются в течение нескольких дней и впитываются макрофагами. Воспалительные факторы не участвуют в процессе уничтожения. Агрессивная фаза может повторяться в одном и том же суставе и разрушать ткани.
 Кости
Кости
Другим потенциально смертельным компонентом РА без воспалительного расстройства является острая смерть тканей в результате локального выделения коллагеназ. Они разрушают сосудистые и коллагеновые структуры. В сухожилиях приводят к разрыву сухожилия, а в глазах – к поражению склеры. Эти процессы часто приводят к фатальным последствиям.
Принципы лечения
Усталость и снижение выносливости являются частыми симптомами у пациентов с РА. У больных отмечается снижение аэробной способности и мышечной силы как из-за самой болезни, так и из-за отсутствия физической активности. Упражнения являются важной частью лечения РА наряду с медикаментами. Лечиться физиопроцедурами особенно рекомендуется пациентам с гиподинамией.
Аэробные тренировки у пациентов улучшают максимальное поглощение кислорода и уменьшают воспринимаемое напряжение при субмаксимальных нагрузках. Пациентам с хорошо контролируемым РА следует рекомендовать заниматься 30-минутным аэробным упражнением несколько раз в неделю. Согласно последним исследованиям, лечение артрита физиотерапевтическими методами помогает улучшить качество жизни пациентов. Взрослым пациентам выполнять комплекс ЛФК можно как в домашних условиях, так и с физиотерапевтом.
Нестероидные противовоспалительные препараты (ибупрофен и напроксен), а также ингибиторы ЦОГ-2 обладают анальгетическими и противовоспалительными эффектами и используются для лечения симптомов РА. Одна из проблем заключается в нежелательных эффектах, которые могут возникнуть, особенно при долгосрочном использовании. НПВС не влияют на прогрессирование заболевания и не могут его предотвратить. Другие болеутоляющие средства (ацетаминофен и опиоиды) эффективны только против боли и не оказывают противовоспалительное действие.
 Напроксен
Напроксен
Глюкокортикоиды (преднизон и метилпреднизолон) обладают противовоспалительными эффектами и вводятся локально – непосредственно в сустав – или системно. При длительном применении возникают побочные действия различной степени тяжести.
 Преднизон
Преднизон
Базисная терапия (БТ) замедляет или останавливает течение болезни. Терапия должна начинаться как можно раньше. БТ предотвращает повреждение суставов и является стандартной терапией при ревматоидном артрите. Эффект частично задерживается. Метотрексат обычно используется в качестве препарата первого выбора. Также используются противомалярийные средства, иммунодепрессанты и антибиотики:
- Метротрексат;
- Лефлуномид;
- Гидроксихлорохин;
- Хлорохин;
- Сульфасалазин;
- Азатиоприн;
- Циклоспорин;
- Циклофосфамид;
- Соединения золота;
- Миноциклин;
- Пеницилламин;
- Тофацитиниб.
Ингибиторы ФНО-альфа ингибируют взаимодействие цитокина TNF-альфа с его рецепторами. TNF-альфа играет важную роль в воспалительных и иммунологических процессах и разрушении тканей. Эффекты возникают быстро. Препараты являются иммунодепрессивными и могут способствовать возникновению инфекционных заболеваний:
- Адалимумаб;
- Чертолизумаб;
- Этанерцепт;
- Голимумаб;
- Инфликсмаб.
- Абатацепт;
- Ритуксимаб;
- Токилизумаб.
- Анакинра.
Радиосиновиортез
Альтернативой хирургическому лечению является радиосиновиортез (РСО). Эффективность при РА подкрепляется исследованиями с высоким качеством доказательств. РСО назначается, если после шести месяцев терапии на основе растворов с кортизоном не удается добиться терапевтического эффекта. Чем раньше назначается РСО, тем лучше будет результат. Абсолютными противопоказаниями являются беременность и лактация. Относительное противопоказание – возраст до 16 лет. Используемые нуклиды (особенно 90 Y, 186Re и 169 Er) зависят от размера пораженного сустава.
Совет! Перед проведением любых физиотерапевтических методов или лечебных процедур взрослым пациентам рекомендуется проконсультироваться со специалистом. Лечить РА может только квалифицированный специалист проверенными методиками.
Что такое синостоз и каковы причины возникновения аномалии
Процесс самопроизвольного сращивания отдельных промежутков или двух рядом расположенных костей получил название «синостоз». Заболевание характеризуется определенными симптоматическими проявлениями, основой которого является слияние или иные типы деформации костной ткани.
Первоисточники патологии
Механизм образования врожденного типа синостоза у малышей остается неизвестным.
Специалисты предполагают, что основой для появления аномалии служит наследственная предрасположенность — если у одного из родителей зафиксирован подобный недуг, то процент вероятности появления болезни возрастает в два раза.
Источниками приобретенной формы заболевания могут стать:
- Разнообразные травматизации костных, хрящевых тканей или надкостницы;
- Остеомиелит;
- Дистрофическо-дегенеративные поражения, располагающиеся в области позвоночного столба;
- Повреждение костей туберкулезом;
- Брюшной тиф;
- Изменения в функциональности эндокринного отдела;
- Бруцеллез.

Патологическое отклонение может быть самостоятельным недугом или образовываться на фоне недостаточного или отсутствующего лечения иных аномалий. Отдельные типы синостоза могут совмещаться с другими отклонениями.
В отдельных случаях болезнь является последствием ранее проведенного хирургического вмешательства. В редких вариантах этиология развития заболевания остается неизвестной.
Классификационные особенности
Специалисты подразделяют синостозы по первоисточники возникновения:
- Врожденная форма – образуется под влиянием аномалий внутриутробного развития и обусловлена аплазией или гипоплазией соединительных тканей между срощенными костями. Это отклонение чаще формирует лучелоктевой тип синостоза, значительно реже диагностируется слияние швов черепной коробки.
- Искусственная – возникает в периоде хирургических вмешательств. Совмещение создается для ликвидации значительных структурных дефектов костных тканей, в качестве средства предотвращения возникновения ложных сочленений. В большинстве случаев данная разновидность аномалии создается в области берцовых костей.
- Посттравматическая – возникает при нарушениях целостности костей, произошедших при травматизациях. Деформация часто регистрируется в области предплечий, голени.
- Приобретенная – относится к последствиям патологических процессов, поражающих костные ткани.
- Физиологическая – возникает в периоде взросления организма и не имеет под собой аномальной основы.

Нормативные сращения костей формируются в подростковом периоде, но под негативным влиянием их развитие может происходить быстрее или медленнее.
Вторичное разделение заболевание осуществляется по месторасположению:
- Изменение костей предплечья или радиоульнарный подвид – относится к врожденным формам, характеризуется самопроизвольным сращением локтевого и лучевого сочленения. Общая длина деформационных изменений может варьировать от 1 до 12 см.
- Изменение костей черепа или краниостеноз – является редким типом патологического отклонения, фиксируется у одного на две тысячи новорожденных. Чаще выявляется у мужского пола и сопровождается внутриутробными пороками развития сердечной мышцы. Аномалия может проявляться после рождения, заболевание имеет несколько независимых подвидов:
- Венечное;
- Сагиттальное;
- Ламбдовидное сращение – проявляется в расширении большого родничка и увеличении толщины затылочной области, приводит к изменению размеров переднего отдела черепной коробки.

Поражение позвонков или патология Клиппеля-Фейля – характеризуется изменением количества шейных позвонков. В редких случаях встречается сращение позвоночного столба с костями тазовой, крестцовой и копчиковой зоны.
Аномалия ребер – отличается неполным совмещением костей. Патология регистрируется в передних или задних частях тела, без полноценного сращивания.
Симптоматические проявления
Клиническая картина заболевания различается по месторасположению аномалии.
Изменения в костях предплечья выражаются:
- Атрофией области кисти и предплечья, в редком сочетании регистрируется совмещение с гипертрофическими изменениями локтевого сочленения;
- Нарушением двигательной способности плеча – при патологии наблюдаются проблемы с самостоятельным обслуживанием и снижение работоспособности;
- Ограниченностью свободных движений кистью.
Черепная аномалия представлена:
- Изменениями формы черепной коробки;
 Задержкой в психическом и интеллектуальном развитии малыша;
Задержкой в психическом и интеллектуальном развитии малыша;- Постоянно присутствующими мигренями;
- Тошнотой с переходом в рвоту;
- Судорожными состояниями;
- Непродолжительными потерями сознания;
- Нарушениями цикличности сна и бодрствования;
- Постоянной раздражительностью;
- Необоснованным беспокойством;
- Косоглазием;
- Выпиранием глазного яблока за пределы глазницы — экзофтальмом.
Патология Клиппеля-Фейля может сочетаться с иными поражениями и проявляться:
- Укороченным шейным отделом;
- Нарушением подвижности верхних участков позвоночного столба;
- Недостаточным ростом волосяного покрова или их отсутствием в затылочной области;
- Расщеплением позвоночника;
- Понижением уровня чувствительности кожных покровов;
- Приподнятым положением линии лопаток и присутствием крыловидной складчатости;
- Сколиозом.

Данный тип патологического отклонения может сопровождаться:
- Разнообразными пороками сердца;
- Отклонениями в развитии мочеполового отдела;
- Волчьей пастью – расщеплением тканей твердого и мягкого неба;
- Аномалиями пальцев нижних и верхних конечностей;
- Изменениями в ребрах и почках;
- Отклонениями в органах дыхания;
- Изменениями лица.
При любом подвиде заболевания присутствуют постоянные, ноющие боли. Основным источником болезненных ощущений является место деформации костных тканей.
Диагностические исследования
При первичном обращении в медицинское учреждение пациент направляется на консультацию травматолога или ортопеда. Специалист проводит сбор анамнеза:
- Водробное изучение истории болезни и жизни пациента – для определения первоисточников развития патологического отклонения;
- Физикальный осмотр – для выявления симптоматических проявлений основного и сопутствующих дефектов;
- Подробный опрос пациента – для получения сведений о клинической картине заболевания.

После внесения данных в карточку и выставления предварительного диагноза, больного направляют на инструментальную диагностику:
- Рентгенологические снимки костных тканей – для выявления всех имеющихся аномальных отклонений;
- МРТ;
- УЗИ;
- КТ.
Полученные сведения позволяют выставить окончательный диагноз и назначить необходимую схему терапии.
Больной может быть направлен на консультации смежных специалистов:
- Кардиолога;
- Эндокринолога;
- Хирурга;
- Невролога.

Методики терапии
Лечение зависит от формы заболевания. При синостозе предплечья и лучелоктевых костей применяют:
- Сеансы лечебного массажа;
- Упражнения ЛФК;
- Корректирующие гипсовые повязки;
- Хирургическое вмешательство – при отсутствии эффекта после проведенной десятимесячной терапии.
При поражении черепной коробки, метопического синостоза лечение подразумевает операцию, исполняемую в первые годы обнаружения патологии.
Деформация позвонков и копчика устраняется:
- Сеансами лечебного массажа;
- Физиотерапевтическими процедурами;
- ЛФК;
- Приемом обезболивающих лекарственных препаратов.

Решение о необходимости хирургического вмешательства принимается в индивидуальном порядке.
Осложнения
Патологическое отклонение может стать причиной развития вторичных негативных процессов.
При сращении локтевой и лучевой костей у пациентов наблюдается ухудшение кровообращения в области кисти, с постепенным развитием атрофии.
Заболевания позвоночного столба неизменно приводя к образованию сколиоза, кривошеи, проблемам с дыханием. У больных повышается риск возникновения пневмоний.
Осложнения при синостозе отличаются замедленным процессом развития, с присутствием у отдельных пациентов. Обращение в медицинское учреждение при первичных проявлениях и последующее выполнение всех назначений снижает риск осложнений.

Профилактические мероприятия
Для предотвращения возникновения сращения костей принимаются общие правила поведения:
- Точное выполнение всех предписаний медицинских работников в периоде вынашивания малыша — обязательный прием рекомендуемых поливитаминных комплексов, исключение вредного воздействия алкоголя и никотина, рациональное питание;
- Своевременное лечение всех заболеваний, способных ускорить развитие аномального отклонения;
- Предварительная консультация в генетической лаборатории – перед принятием решения о зачатии;
- Периодическое прохождение медицинских осмотров и посещение консультаций узконаправленных специалистов.

Патологический процесс плохо поддается лечению, но имеет достаточно благоприятный прогноз. При выполнении всех рекомендаций лечащего врача в послеоперационном периоде можно достигнуть возвращения функциональности пораженного участка на 100%. Итоговый прогноз зависит от степени поражения и деформации костных тканей.
Синовит плечевого сустава: симптомы и лечение
Синовит плечевого сустава — острая или хроническая патология, сопровождающаяся воспалением синовиальной оболочки. В полости сочленения продуцируется избыточное количество экссудата, снижающего функциональную активность плечевого аппарата. Клинически синовит проявляется болями различной интенсивности, отечностью мягких тканей, ограничением объема движений. Причины заболевания — травмы, дегенеративно-деструктивные патологии сустава, нарушение обмена веществ. Для подтверждения первоначального диагноза используется ряд инструментальных методик — рентгенография, КТ, УЗИ. На начальных стадиях синовита плечевого сустава проводится консервативное лечение. При развитии осложнений пациенту назначается хирургическая операция.
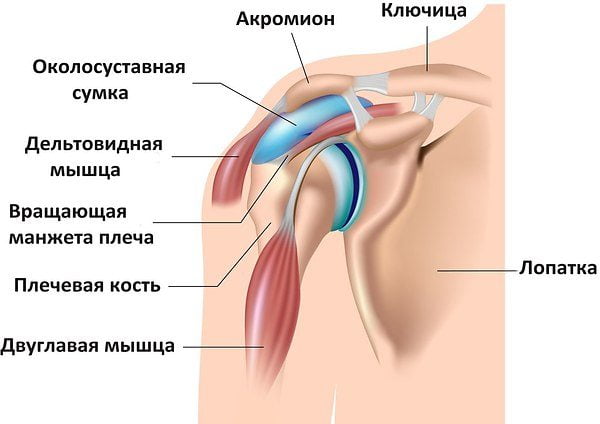
Этиология
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Наиболее частая причина синовита — деструктивные изменения в тканях плечевого сустава. Его структурные элементы утолщаются и огрубевают, повреждая слои синовиальной сумки. Объем жидкости, вырабатываемой для смазки поверхностей сочленения, превышает нормальные значения. Постоянное «набухание» структурных составляющих приводит к развитию воспалительного процесса. Иногда его провоцируют травмы — вывихи, подвывихи, переломы, разрывы и растяжения связок или сухожилий. Толчком к возникновению патологии могут стать следующие внешние или внутренние негативные факторы:
- чрезмерные физические нагрузки у нетренированных людей;
- нарушения свертываемости крови, сопровождающиеся кровоизлияниями в суставы, например, гемофилия;
- артриты, артрозы, остеоартрозы;
- выраженная аллергическая реакция с повышенной чувствительностью синовиальной оболочки к определенному эндогенному химическому соединению.

Спровоцировать воспалительный процесс способны патогенные микроорганизмы, проникающие в полость сустава. Болезнетворные бактерии инфицируют ткани при травмах с сильным повреждением эпидермиса. К ним относятся рваные и колотые раны, порезы. Микробы могут попасть в синовиальную сумку из первичных воспалительных очагов. Поэтому у людей с ослабленным иммунитетом толчком к развитию синовита плечевого сустава становятся респираторные заболевания — острый тонзиллит, бронхит, гайморит.
Синовит плечевого сустава часто диагностируется у спортсменов, которые при тренировках совершают монотонные движения руками, прикладывая определенную нагрузку. Это хоккеисты, волейболисты, теннисисты.
Классификация
Методы лечения синовита плечевого сустава зависят от его причины. Для облегчения диагностирования определяют, асептическое или инфекционное это заболевание. Первый вариант — более распространенный, возникает в результате травмы, реакции сенсибилизации, эндокринных нарушений, заболеваний, протекающих на фоне расстройства метаболизма. Важное значение для проведения адекватной терапии имеет такая классификация синовитов:
- острый. Для этой формы характерно серозное воспаление, при котором выделяется экссудат с протеинами и кровяными тельцами. Сосуды синовиальной оболочки переполняются жидкостью. Если в выпоте появляются частицы крови —диагностируется виллезно-геморрагический синовит;
- хронический. Редко сопровождается одним только серозным воспалением. Обычно выявляется серозно-фибриноидная форма синовита, при которой формируется экссудат с высокой концентрацией фибрина (высокомолекулярного, неглобулярного белка). Постепенно происходит уплотнение его волокон с формированием свободных внутрисуставных тел.
При острой форме патологии изменений в капсульной оболочке не происходит, а при хроническом синовите ее функциональная активность снижается в результате накопления фибрина. Острое течение инфекционного заболевания сопровождается появлением гноя в экссудате. Выделяют специфический синовит, причиной которого стали бледные трепонемы, микобактерии туберкулеза, возбудители гонореи. Развитие неспецифической патологии провоцируют стрептококки, кишечные и синегнойные палочки или стафилококки.
Национальная ассоциация травматологов обнародовала статистические данные о наиболее частой локализации синовита. Впереди оказались острые и хронические патологии коленного сустава. Синовит плечевого сочленения занимает второе место по распространению и тяжести течения.
Клиническая картина
Основной симптом острого синовита плечевого сустава — боль, интенсивность которой возрастает при движении. Избыточное накопление экссудата приводит к отечности сочленения. Выраженность болевого синдрома повышается в утренние часы, а к вечеру постепенно снижается за счет выработки гормонов. Для острой формы патологии также характерны следующие признаки:
- ограничение объема движений в плечевом аппарате;
- покраснение кожных покровов в области воспаления плеча.
При гнойном синовите развиваются симптомы общей интоксикации организма. В течение дня несколько раз повышается температура выше 38,5 °C. У больного появляется озноб, лихорадочное состояние, усиливается потоотделение. На фоне гипертермии расстраивается пищеварение и перистальтика, часто полностью отсутствует аппетит, возникают головные боли, слабость, психоэмоциональная нестабильность. Человеку требуется срочная медицинская помощь, иначе возможно развитие серьезных осложнений.
При отсутствии врачебного вмешательства синовит принимает хроническое течение. При этой форме заболевания клинические проявления нередко полностью отсутствуют. Человека может тревожить:
- незначительная утренняя отечность плеча;
- скованность движений.
Но в суставе в это время ускоряются процессы разрушения тканей. Постепенно выраженность симптоматики нарастает, а болезненные рецидивы возникают все чаще.
Затяжные формы хронического синовита редко поддаются консервативному лечению. Синовиальная оболочка подверглась необратимым изменениям. В ней образовались гипертрофированные ворсинки и (или) очаговые отложения солей кальция в участках выраженных дистрофических изменений. Пациентам назначается проведение хирургической операции — частичной, субтотальной или тотальной синовэктомии.
Диагностические методики
В основе диагностики лежат жалобы пациента и объективные инструментальные исследования поврежденного плечевого сустава. Наиболее информативны такие методики:
- рентгенография. Позволяет выявить воспалительный процесс в синовиальной оболочке, визуально определяющийся по чрезмерному объему экссудата. Диагноз подтверждают размер суставной щели и изменившиеся поверхности плечевого сустава. Врачи назначают пациенту рентгенографию больного и здорового плеча для сравнения;
- ультразвуковое исследование. УЗИ проводится для определения толщины синовиальной оболочки и объема экссудата, заполняющего сустав, выявления изменений в состоянии околосуставных тканей.
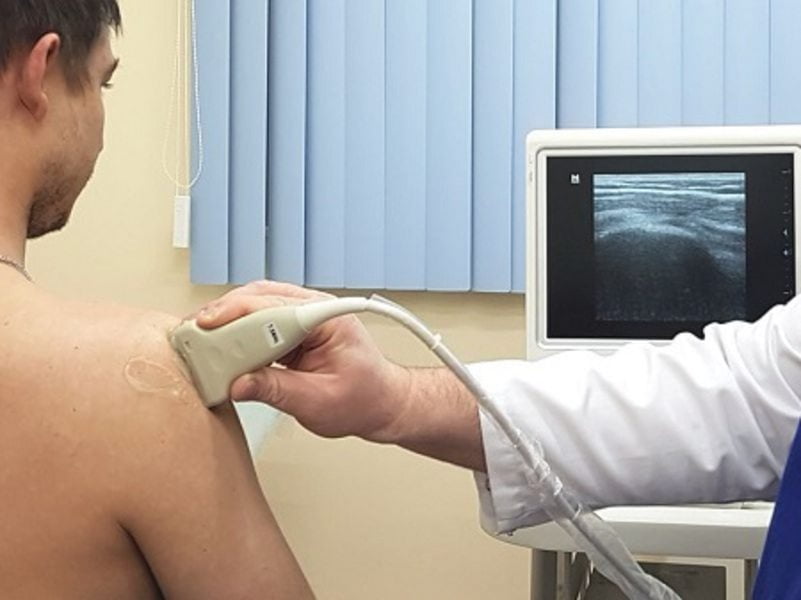
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Самый предпочтительный метод исследования — суставная пункция, которая проводится для забора экссудата для лабораторного анализа. Дальнейшие исследования помогут установить видовую принадлежность возбудителей инфекции и их чувствительность к антибиотикам.
Методы консервативной терапии
В ревматологии и травматологии практикуется комплексное лечение синовитов любой локализации. На начальном этапе терапии пораженное сочленение иммобилизуется. При переломах и вывихах пациенту рекомендовано ношение бандажа с жесткими вставками, ограничивающего движения. При незначительных травмах используются фиксирующие повязки средней степени жесткости.
При осмотре пациента чаще всего выявляется опухание больного плеча. Для устранения симптома удаляется избыточное количество скопившегося в сочленении экссудата с помощью пункции. Лечебная процедура проводится на этапе диагностирования при взятии образца для анализа.
| Группа фармакологических препаратов для лечения синовита | Название и стоимость (в рублях) лекарственных средств |
| Нестероидные противовоспалительные препараты | Таблетки или капсулы: Диклофенак (45), Мелоксикам (68), Нимесулид (87), Кеторолак (37)Мази и гели: Вольтарен (220), Фастум (265), Кеторол (280) |
| Хондропротекторы | Таблетки или капсулы: Структум (1490), Дона (1300), Глюкозамин-Максимум (450), Хондроитин-Акос (310)Кремы и мази: Артро-Актив (100) или Акулий жир (75) с глюкозамином и хондроитином, Хонда (240) |
| Антибиотики | Таблетки или капсулы: Азитромицин (140), Джозамицин (450), Эритромицин (70), Кларитромицин (450), Амоксиклав (220), Панклав (320), Аугментин (370) |
Нестероидные противовоспалительные препараты
Для снижения выраженности симптоматики пациентам рекомендован прием системных нестероидных противовоспалительных препаратов. Они используются 2-3 раза в день в дозировках, назначенных лечащим врачам. Длительность терапевтического курса — 7-10 дней. В терапии синовита хорошо зарекомендовали себя такие средства:
- Диклофенак;
- Мелоксикам;
- Ибупрофен;
- Кеторолак;
- Нимесулид.
НПВП быстро купируют воспаление и болевой синдром, препятствуя выработке простагландинов. Высокую эффективность препаратов нивелирует их выраженная побочная реакция — изъязвление слизистой оболочки желудка. Минимизировать такие последствия приема НПВП помогает их комбинирование с ингибиторами протонной помпы, например, Омепразолом или Пантопразолом. По мере снижения интенсивности болей нестероидные противовоспалительные средства в таблетках заменяют мазями, гелями или кремами. Наибольшая терапевтическая эффективность характерна для наружных средств Вольтарен, Фастум, Долобене, Дикловит. Мази наносятся на область воспаления и боли 2-4 раза в сутки.
Антибиотикотерапия
Антибактериальные препараты назначаются при диагностировании инфекционных синовитов. Предпочтение отдается антибиотикам из группы макролидов — Азитромицину, Джозамицину, Эритромицину, Кларитромицину. Для предупреждения снижения чувствительности микроорганизмов к действию антибиотиков пациентам назначают полусинтетические пенициллины:
- Амоксиклав;
- Панклав;
- Аугментин.
В их состав входит терапевтически инертное соединение — клавулановая кислота. Она препятствует выработке болезнетворными бактериями резистентности к антибиотикам. Это позволяет не менять препараты на протяжении всего лечения. После антибиотикотерапии пациентам рекомендован курсовой (10-14 дней) прием эубиотиков для восстановления кишечного биоценоза.
Хондропротекторы
Использование этих структурно-модифицирующих препаратов помогает предупредить дальнейшее разрушение структурных элементов плечевого сустава. Лекарства предназначены для длительного применения в течение нескольких месяцев, а иногда и лет. После нескольких недель регулярного приема хондропротекторы накапливаются в тканях и начинают оказывать противовоспалительное и анальгезирующее действие. Врач постепенно снижает дозировки НПВП или глюкокортикостероидов, оказывающих токсичное воздействие на организм человека.
Хондропротекторы стимулируют продуцирование в организме собственных хондроцитов. Их применение способствует не только профилактике деструктивно-дегенеративных изменений, но и постепенному восстановлению поврежденных тканей. Какие препараты может назначить врач:
- Алфлутоп;
- Структум;
- Дона;
- Глюкозамин-Максимум;
- Хондроитин-Акос.
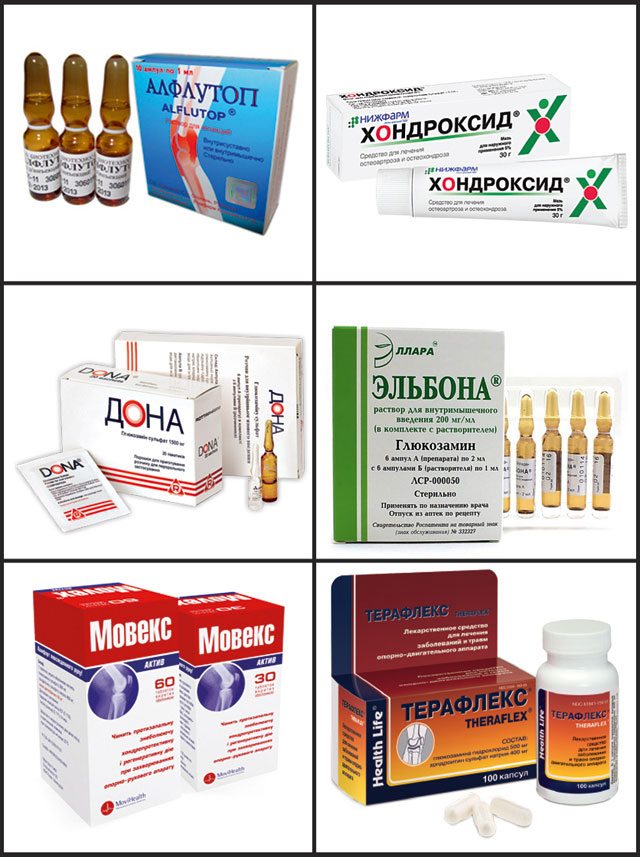
Для ускорения регенерации сустава и повышения клинической эффективности системных хондропротекторов пациентам рекомендовано комбинировать их с мазями и гелями. Это может быть крем Терафлекс или Алезан, Артро-Актив или Акулий жир с глюкозамином и хондроитином, Хонда.
Лечение синовита народными средствами не только нецелесообразно, но и опасно. Временное устранение болезненных ощущений не способно остановить развитие патологии в плечевом суставе. Своевременное обращение к врачу поможет провести адекватную терапию и избежать развития тяжелых осложнений.
Разбор популярных методик физиотерапии плечевого сустава
Травмы могут быть следствием удара, падения, слишком интенсивного движения рукой или попытки удержать тяжёлую штангу при занятиях бодибилдингом. Патологии плеча в 30% случаев сопровождают пациентов с множественным остеоартрозом. Метод лечения должен подбираться индивидуально с учётом характера повреждения, однако во всех случаях врачи рекомендуют дополнять лечение физиотерапией.
Полезные эффекты физиотерапии плечевого сустава: ускорение восстановления повреждённых тканей, адаптация сочленения к дальнейшим нагрузкам, профилактика повторного травмирования.
Что такое физиотерапия?
Физиотерапия – это один из методов лечения плечевого сустава, при котором используют воздействие физических явлений на организм. Физиотерапевтические процедуры входят в реабилитационный комплекс и помогают ускорить выздоровление плечевого сустава.
В некоторых случаях человек сам начинает ограничивать свою двигательную активность из‐за боли. Физиотерапия решает эту проблему, давая возможность быстрее вернуться к привычному образу жизни. Она может применяться в виде монотерапии, но чаще её совмещают с медикаментозным лечением и лечебной гимнастикой.
Детальнее о лечебной гимнастике по Ивашкевичу читайте здесь.
Основные методы физиотерапии при травмах
Наиболее распространённые виды физиолечения плечевого сустава:
- ручные манипуляции (массаж);
- электрическая стимуляция (дарсонваль);
- введение лекарств с помощью электрического тока (электрофорез);
- прогревание (УВЧ, озокеритовые или парафиновые обёртывания);
- светолечение (лазер);
- воздействие ультразвуком;
- иглоукалывание.
Электрофорез
Электрофорез плечевого сустава сочетает в себе физический и медикаментозный методы: постоянный ток и лекарственный раствор. В роли источника постоянного тока выступает аппарат для электрофореза. Источником лекарственного вещества являются тканевые прокладки, пропитанные лечебным раствором.
В зависимости от проблемы, в плечевой сустав могут вводиться хондропротекторы, обезболивающие либо противовоспалительные препараты. Электрический ток помогает им преодолеть толщу тканей и попасть в сустав.
Используя электрофорез, можно создать высокую концентрацию лекарственного вещества в поражённом участке. Слабый электрический ток благоприятно действует на плечевой сустав, улучшая кровообращение и облегчая боль.
Преимущества физиотерапии электрофорезом:
- неинвазивность;
- создание депо лекарственного препарата непосредственно в суставе;
- исключение побочного влияния медикаментов на печень, почки и ЖКТ.
Противопоказания к электрофорезу:
- повреждённая или воспалённая кожа в месте наложения электродов;
- психиатрические заболевания, эпилепсия;
- имплантированный кардиостимулятор;
- новообразования кожи в местах контакта с электродами.
Ход процедуры: на кожу пациента накладываются электроды в тканевых прокладках. Одна из прокладок пропитывается лекарственным раствором, а противоположная – нейтральным. При включении аппарата через через тело проходит слабый электрический ток, который ощущается как слабое покалывание. Стандартная длительность сеанса – 15–20 минут. Курс лечения состоит из 10–20 процедур, проводимых ежедневно или через день.
УВЧ‐терапия означает лечение электромагнитными волнами ультравысокой частоты. Специальный прибор генерирует электромагнитные волны заданной частоты, которые при контакте с тканями человеческого организма преобразуются в тепло, вызывая ряд изменений.
Положительные эффекты физиотерапии УВЧ для плечевого сочленения:
- улучшение кровообращения;
- снятие отёка;
- ликвидация застойных явлений;
- ускорение регенерации соединительных тканей.
Процедуры УВЧ‐терапии, назначенные в острый период, помогают уменьшить болевые ощущения, устраняют отёчность. Физиотерапия этим методом полезна при хронических заболеваниях плечевого сустава или в восстановительный период после травм, при вывихах. Курс процедур способствует улучшению подвижности сустава, предотвращает развитие контрактур.
- Оптимальная мощность при лечении плечевого сустава – 30–40 Вт.
- Время процедуры – 15 минут.
- Один курс состоит из 15–20 ежедневных прогреваний.
Противопоказания к УВЧ‐терапии:
- беременность сроком 3 месяца и больше;
- острая сердечная недостаточность с инфарктом миокарда;
- стенокардия;
- наличие искусственного водителя сердечного ритма;
- нарушение гемостаза;
- гнойные воспаления мягких тканей в местах, на которые оказывают влияние УВЧ;
- наличие металлических элементов в близком к месту процедуры участке тела (накостные и внутрикостные фиксирующие пластины при переломах).
Озокерит и парафин
Озокерит и парафин являются природными углеводородами с высокой молекулярной массой. По сравнению с парафином, озокерит имеет более сложный состав. Помимо углеводородов, он содержит следующие примеси:
- газообразные углеводороды;
- сероводород;
- минеральные масла;
- смолы;
- углекислый газ.
Оба материала обладают высокой теплоёмкостью: после нагревания они долго сохраняют постоянную температуру, отдавая его медленно и постепенно. Эту особенность используют для прогревания различных частей тела человека при физиотерапии.
Помимо теплового воздействия, у озокерита с парафином имеются и другие полезные эффекты:
- компрессионный (остывающая масса немного сжимается, что способствует улучшению микроциркуляции в проблемной плечевой зоне и оттоку из нее лишней жидкости);
- обогащение тканей биологически активными веществами (сероводород).
3 способа прогревания в физиотерапии:
- послойное нанесение разогретого вещества на кожу с помощью специальной кисти;
- оборачивание пропитанной озокеритом или парафином марлей с последующим наложением утепляющего компресса;
- наложение заранее изготовленной в кювете пластины с заданной температурой.
Время каждой процедуры – от 30 до 60 минут. Стандартный курс физиотерапии состоит из 10–15 сеансов, проводимых с интервалами в 1–2 дня.
Средняя температура нагреваемой массы, используемой для процедуры – 70°С. При лечении детей и пожилых пациентов рекомендуется более щадящий режим с температурой от 50 до 52°С.
Парафино‐ и озокеритотерапию разрешено сочетать с другими методами: массажем, электрофорезом или лечебными ваннами.
Противопоказания к физиотерапии:
- острые заболевания, сопровождающиеся повышением температуры;
- сердечно‐сосудистые нарушения в стадии декомпенсации;
- туберкулёз;
- бронхиальная астма;
- беременность;
- опухоли;
- эпилепсия;
- наличие язв и ранок в месте наложения.
Магнитотерапия
Магнитотерапия (индуктотермия) заключается в воздействии на организм электромагнитного поля. Под его влиянием в клетках образуются собственные хаотические токи, а температура тканей повышается на 0,3–0,9°С.
Лечебные эффекты магнитотерапии:
- повышение проницаемости клеточных мембран;
- активация метаболизма;
- усиление функции лейкоцитов, макрофагов, фибробластов.
Магнитотерапия оказывает болеутоляющее, противоотёчное и антиспастическое действие.
Показания к индуктотермическим процедурам плечевого сустава:
- подострые и хронические заболевания (затяжной остеоартрит, остеоартроз);
- посттравматические состояния (ухудшение подвижности, боли, мышечные контрактуры, невриты).
Магнитотерапия вызывает нагревание тканей, поэтому её запрещено использовать в острой стадии любых заболеваний и травм.
Список противопоказаний к физиотерапии:
- острое или обострившееся воспаление;
- наличие серозного либо гнойного экссудата;
- выраженная гипотензия;
- предрасположенность к кровотечениям;
- опухоли.
Для физиотерапии плечевого сустава применяют плоскую спираль. Если на повреждённую область наложен гипс, то спираль помещают поверх него.
Курс физиотерапии состоит из 15–20 ежедневных прогреваний длительностью 20 минут.
Физиотерапию дополните упражнениями в домашних условиях. О них читайте здесь.
Лечение лазером
Лазерная физиотерапия является немедикаментозным методом лечения, позволяющим уменьшить боль, отёк, скованность в проблемном плечевом суставе.
Низковолновое лазерное излучение лишено теплового компонента, оно состоит только из световых волн. При контакте с живыми тканями лазер воздействует на клетки, вызывая в них химические реакции. Независимые исследования подтвердили полезные эффекты лазера: снижение боли и восстановление подвижности плечевого сустава.
Использование лазерных процедур повышает эффективность основного лечения на 10–15%.
Лазеротерапия, в сравнении с другими методами физиотерапии, имеет мало противоказаний. Нельзя проводить в период обострения кожных болезней (псориаз, экзема). Лечение лазером приемлемо практически для всех больных.
Сфера действия лазера:
- костная ткань (ускорение регенерации клеточных элементов и накопления в кости минералов кальция и магния, отвечающих за её прочность);
- суставной хрящ (снижение воспаления, активация фибробластов);
- мышцы (улучшение васкуляризации, восстановления миоцитов, профилактика мышечной дистрофии).
Ультразвук
При этом типе физиотерапии ультразвуковые колебания передаются от аппарата к тканям, вызывая ряд эффектов:
- противоотечный;
- противовоспалительный;
- антиспастический;
- обезболивающий.
Лечение ультразвуком предотвращает образование новых рубцов, а также способствует рассасыванию уже имеющихся. Ультразвуковое воздействие делят на высокочастотное (300‑8000 Гц) и низкочастотное (до 100 Гц).
Перед сеансом физиотерапии кожу смазывают специальным гелем, после чего прикладывают наконечник аппарата к коже, периодически меняя место. Длительность процедуры – от 10 до 15 минут, средняя продолжительность курса – 15 сеансов через день или ежедневно.
Показания к физиотерапии:
- последствия вывиха, ушиба, перелома;
- остеоартрит, остеоартроз;
- мышечные контрактуры, рубцы.
Противопоказания к физиотерапии плечевого сустава:
- абсцессы;
- остеопороз;
- склонность к образованию тромбов;
- выраженная гипо‐ и гипертония;
- стенокардия, инфаркт миокарда;
- онкологические проблемы.
Массаж
Показания к массажу плечевого сочленения:
артроз, артрит, периартрит;
невралгия;
- ушибы, удары, вывихи плечевого сустава;
- посттравматическое растяжение связок;
- разрыв мягких тканей;
- ограничение подвижности;
- привычный вывих;
- отечность;
- реабилитация после перелома или диагностической артроскопии.
- острое воспаление либо свежая травма;
- гематома;
- дефекты или повреждения сосудов;
- недавняя операция на суставе;
- опухоли;
- абсцессы.
Плечевой сустав массируют в положении сидя или лёжа, лицо пациента обращено в сторону массажиста, рука согнута в локте, кисть расположена на уровне поясницы. Данная позиция обеспечивает хорошее расслабление мышц, не мешающее проработке сустава. Массаж сустава следует дополнить массажем прилежащих мышц и триггерных точек для устранения в них спазмов, вызванных воспалением или травмой.
Виды движений, применяющиеся для массажа, включают: поглаживание, растирание, разминание, щипки, поколачивание, точечное воздействие.
Помимо ручного воздействия, для лечения проблем плечевого сустава практикуют водный массаж. При этой методике вместо рук используют давление водной струи. Гидромассаж является более щадящим, поэтому может применяться при острых болях, а также у юных и пожилых пациентов.
Зарядка для плечевого сустава здесь.
Диадинамический ток
Диадинамотерапия (токи Бернара) основана на воздействии импульсного тока частотой от 50 до 100 Гц.
Лечебные эффекты диадинамического тока:
- обезболивание;
- стимуляция мышечного тонуса;
- улучшение микроциркуляции;
- ускорение регенерации тканей.
Показания к физиотерапии:
- растяжение связок плечевого сустава;
- неврит, невралгия;
- периартрит;
- ревматоидный артрит;
- болезнь Бехтерева;
- деформирующий остеоартрит.
Для физиолечения этим способом используются раздвоенные электроды. Электрод с положительным зарядом (катод) накладывают на больной участок, а анод – с противоположной стороны сустава. Между электродом и кожей помещают прокладку из увлажненной ткани.
Перед процедурой физиотерапии необходимо убедиться в отсутствии порезов и ссадин в области плеча. Единичные точечные повреждения не являются препятствием для проведения манипуляции, но их следует изолировать, прикрыв кусочком клеёнки или липкой ленты из материала, не пропускающего ток.
При подаче тока пациент ощущает лёгкую вибрацию в области электродов и вокруг них. Длительность воздействия – 20–30 минут, курс лечения состоит из 8–10 сеансов.
Диадинамотерапия может предшествовать сеансу массажа либо занятиям лечебной физкультурой для плечевого сочленения. Это способствует снятию болей и мышечных спазмов, что позволяет более эффективно проработать проблемную область.
- инфаркт миокарда, стенокардия;
- наличие кардиостимулятора;
- психические заболевания;
- нарушение целостности кожи в районе плечевого сустава;
- туберкулёз;
- острые инфекции с лихорадкой;
- онкологические заболевания;
- склонность к кровотечениям;
- свежие переломы в области сустава.












