Колоректальным раком называют рак толстой кишки и рак прямой кишки.
Факторы риска возникновения рака толстой и прямой кишки
Среди факторов, повышающих риск возникновения рака кишечника, выделяют: возраст (старше 50 лет), пол (мужчины), наследственность (наличие «семейной истории» колоректального рака).
Также повышает риски возникновения рака кишечника диета с высоким содержанием красного и обработанного мяса, употребление алкоголя и курение, ожирение и гиподинамия.
Наличие некоторых заболеваний также может увеличить вероятность появления колоректального рака:
— Аденоматозный полипоз (более 80% рака кишечника развивается из аденоматозных полипов).
— Воспалительные заболевания кишечника (болезнь Крона и неспецифический язвенный колит).
Симптомы колоректального рака
Колоректальный рак длительное время может протекать бессимптомно. Обратите внимание на некоторые косвенные признаки, могущие указывать на колоректальный рак. При обнаружении этих признаков необходимо безотлагательно пройти обследование:
— изменения в дефекации – диарея, запор, изменения количества стула;
— ощущение неполностью опорожненного кишечника после дефекации;
— дискомфорт в животе, газ, вздутие живота, колики;
— кровотечение из прямой кишки или кровь в стуле;
— боль при дефекации;
— беспричинная потеря веса;
— беспричинная железодефицитная анемия (уменьшение красных кровяных клеток);
— слабость и усталость.
Скрининг и ранняя диагностика колоректального рака
Рак толстой кишки и рак прямой кишки могут быть обнаружены на ранних стадиях — с помощью скрининговых тестов — первичного обследования с целью выявления заболевания, что позволяет найти предраковые полипы и колоректальный рак для их полного удаления и лечения органов на достаточно ранней стадии.
Скрининг пациентам, не входящим в группы высокого риска, следует начать не позже 50 лет и проходить его до достижения 75 лет. Это может быть колоноскопия (каждые 10 лет), гибкая ректороманоскопия (каждые 5-10 лет), клизма бария (каждые 5 лет), CT-колонография (каждые 5 лет).
Для пациентов с высоким риском развития колоректального рака в качестве скрининга рекомендована колоноскопия. Это диагностическая медицинская процедура, при которой врач-эндоскопист осматривает и оценивает состояние внутренней поверхности толстой кишки при помощи специального зонда, что дает возможность визуально диагностировать полипы и т.п., а также провести биопсию и удалить полипы размером в 1 мм и меньше.
Ректороманоскопия похожа на колоноскопию, но изучает прямую кишку и лишь нижнюю часть толстой кишки. Это метод медицинской диагностики с визуальным осмотром слизистой оболочки прямой кишки и в некоторых случаях — дистальных отделов сигмовидной кишки — с помощью ректороманоскопа (или ректоскопа). Процедура используется для выявления различных новообразований прямой кишки. Помимо визуального наблюдения, зачастую имеется возможность взятия биопсии подозрительного участка стенки прямой кишки.
К рентгенографическим методам исследования кишечника относят клизму бария двойной контрастности и виртуальную колоноскопию. Клизма бария двойной контрастности проводится с использованием сульфата бария, который поглощает рентгеновские лучи, покрывает нижний отдел кишечника и позволяет врачу увидеть выстилку ободочной и прямой кишки. Виртуальная колоноскопия (КТ-колоноскопия) позволяет увидеть трехмерное изображение толстой кишки.
Также в качестве диагностического исследования может применяться анализ кала на скрытую кровь. При проведении этого теста возможно обнаружить даже небольшое количество крови в стуле от полипов или опухоли, незаметное визуально.
Финальным этапом диагностирования колоректального рака является гистологическое исследование . Без него невозможно поставить ни один онкологический диагноз. Биопсия, необходимая для проведения этого исследования, забирается при проведении колоноскопии (либо ректороманоскопии) и отправляется в патоморфологическую лабораторию.
Колоректальный рак

Колоректальный рак — патологический процесс, который характеризуется образованием злокачественной опухоли в области прямой кишки. Как правило, первичная опухоль образуется в прямой кишке, в целом этот патологический процесс характеризуется быстрым течением.
Метастатический колоректальный рак диагностируется как у мужчин, так и у женщин. В группе риска люди старше 50 лет. У детей патология такого рода не диагностируется.
Клиническая картина хоть и ярко выражена, но носит неспецифический характер, поэтому такая онкология часто диагностируется в запущенной форме. Лечение операбельное, но с последующей химиотерапией. Следует отметить, что начальная стадия заболевания достаточно часто лечится без операции: проводят лучевую и химиотерапию.
Однозначного прогноза в данном случае нет. Более высокая выживаемость отмечается при своевременно проведенной операции.
Этиология
Точных этиологических факторов, которые приводят к развитию онкологического заболевания, на данный момент не установлено. Однако клиницисты выделяют следующие предрасполагающие причины для развития колоректального рака:
- рак кишечника;
- наследственная предрасположенность;
- анальные трещины;
- кишечный полипоз;
- чрезмерное количество красного мяса в рационе;
- недостаточное количество растительной клетчатки в рационе;
- малоподвижный образ жизни;
- курение;
- воспалительные заболевания кишечника в хронической форме;
- болезнь Крона;
- наличие в анамнезе онкологических заболеваний;
- перенесенный ранее курс лучевой терапии или химиотерапии.
По мнению медиков, наличие лишнего веса почти в два раза повышает риск развития колоректального рака.
Классификация
Классификация колоректального рака подразумевает разделение патологии на стадии и на формы по гистологическому признаку. Так, по гистологии опухоль рассматривают следующих форм:
- аденокарцинома — опухоль состоит из железистой ткани, диагностируется чаще всего;
- скирозное образование — достаточно редкий вид рака, опухоль состоит из межклеточной жидкости с клеточными элементами;
- меланома — образование формируется из пигментных клеточных структур;
- перстневидно-клеточная — наиболее опасная опухоль, чаще всего приводит к летальному исходу еще на первом году развития;
- плоскоклеточный рак — форма склонна к быстрому метастазированию.
Отдельно рассматривают наследственный неполипозный колоректальный рак.
По стадии развития течение патологического процесса характеризуется следующим образом:
- нулевая или ранняя — выздоровление наступает в 99 %;
- первая — опухоль находится на стенке кишки и за ее пределы не выходит;
- вторая — злокачественная опухоль выходит за пределы кишки, соединяется с висцеральной брюшиной, может затрагивать соседние органы;
- третья — происходит метастазирование в лимфатические узлы, количество случаев выздоровления составляет от 20 до 55 %;
- четвертая — раковые клетки поражают другие органы и лимфатические узлы, положительный исход составляет не больше 5 %.

Очень важно диагностировать колоректальный рак на ранней стадии, ведь в таком случае устранить болезнь помогает лучевая и таргетная терапия.
Симптоматика
Признаки колоректального рака на начальной стадии отсутствуют, что и приводит к его запоздалой диагностике. По мере развития патологического процесса и ухудшения состояния здоровья пациента клиническая картина будет более ярко выражена.
Симптомы колоректального рака будут следующими:
- в области живота болевые ощущения, которые усиливаются после приема пищи;
- ложные позывы к дефекации;
- болезненный процесс дефекации;
- каловые массы содержат слизь и кровь, количество которых будет увеличиваться по мере усугубления патологического процесса;
- ощущение неполного опорожнения кишечника;
- анемия.
На 3 – 4 стадии развития этого заболевания, кроме локальных симптомов, клиническая картина будет включать признаки и общего характера:
- повышенная утомляемость;
- астения;
- замедленность реакций;
- головные боли, головокружение без видимой на то причины;
- повышенная температура тела;
- отсутствие аппетита, что в конечном итоге может привести к анорексии и даже кахексии;
- тошнота и приступы рвоты;
- бледность кожных покровов;
- ректальные кровотечения;
- анемия в тяжелой форме.
На фоне такого течения заболевания происходит сильное ослабление иммунной системы, что провоцирует частые инфекционные и воспалительные заболевания. Если в анамнезе есть хронические заболевания, будут частые рецидивы.
Диагностика
Диагностика колоректального рака включает физикальный осмотр пациента, проведение лабораторных и инструментальных методов исследования.
В ходе первичного осмотра врач должен установить следующее:
- как давно начали проявляться беспокоящие пациента симптомы, характер течения клинической картины;
- личный анамнез — есть ли хронические заболевания, были ли перенесены ранее онкологические болезни;
- семейный анамнез.
Скрининг колоректального рака основывается на таких диагностических мероприятиях:
- ирригоскопия;
- колоноскопия;
- фиброколоноскопия;
- тест на онкомаркеры;
- общий клинический анализ крови и биохимический анализ крови;
- УЗИ печени;
- эндоскопические исследования желудочно-кишечного тракта;
- томографическое исследование брюшной полости и грудной клетки.

По результатам диагностических мероприятий будет установлена форма и стадия развития онкологии, подобрано грамотное лечение колоректального рака.
Лечение
Лечение рака этого типа определяется в индивидуальном порядке и во многом зависит от формы и стадии патологии. Так, если болезнь будет диагностирована на ранней стадии и нет предпосылок к осложнению, операция не требуется. Проводится лучевая, химиотерапия, назначается диета.
Если такие консервативные терапевтические мероприятия не дают должного результата, обязательно проводится оперативное вмешательство. Следует отметить, что назначение препаратов химиотерапии может быть и до операции — это позволяет уменьшить количество метастазов.
Лечение колоректального рака осуществляется следующим образом:
- хирургическое удаление метастазов;
- резекция пораженного участка;
- лучевая терапия;
- химиотерапия;
- иммунотерапия;
- диета.
Диетическое питание назначается в любом случае, вне зависимости от того, какая тактика терапии будет избрана. Конкретный диетический стол избирается в индивидуальном порядке, но присутствуют и рекомендации общего характера:
- жирное, острое, соленое, с соусами, приправами и маринадом — запрещено;
- грубая, жареная пища исключается;
- питание должно быть дробным, частым, но с временными интервалами в 2 – 3 часа;
- консистенция пищи — жидкая, пюреобразная;
- оптимальная кулинарная обработка — на пару, отварное, тушеное, запекание без жира и корочки.
Запрещен алкоголь, производные от него и продукты, в составе которых есть спирт.
В особо тяжелых случаях проводится удаление всего прямого кишечника. В таких случаях в брюшной стенке делается специальное отверстие для выведения кишечного содержимого через специальный калоприемник.
Осложнения
На фоне заболевания могут развиться такие осложнения:
- метастазирование в другие органы и системы организма;
- внутреннее кровотечение;
- кишечная непроходимость;
- образование калового камня;
- перитонит.
Практически при любой форме этого заболевания присутствует высокий риск летального исхода.
При терапии на 1 – 2 стадии прогнозы благоприятные. На третьей стадии колоректального рака выживаемость при успешно проведенной операции составляет 40 %, на четвертой стадии — даже при условии оперативного вмешательства и полного комплекса медикаментозной терапии — выживаемость, к сожалению, не больше 5 %.
Профилактика
Этиология не установлена, поэтому профилактика колоректального рака подразумевает только соблюдение рекомендаций общего характера:
- в меню должны быть клетчатка, растительное масло;
- нужно употреблять достаточное количество жидкости в сутки, исходя из веса и возраста;
- полностью вылечить гастроэнтерологические заболевания;
- отказаться от курения и других вредных привычек;
- вести активный образ жизни;
- укреплять иммунную систему;
- проводить профилактику проктологических заболеваний;
- следить за весом.
Очень важно при плохом самочувствии, даже если симптомы на первый взгляд не столь критичны, обращаться за медицинской помощью, а не проводить самолечение.
Систематически нужно проходить медицинский осмотр, что поможет своевременно диагностировать заболевание, а значит, и начать лечение онкологии своевременно.
Колоректальный рак ( Рак толстого кишечника , Рак толстой кишки )
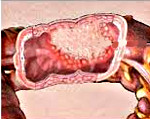
Колоректальный рак – это злокачественная опухоль толстого кишечника. На начальном этапе протекает бессимптомно. В последующем проявляется слабостью, недомоганием, потерей аппетита, болями в животе, диспепсией, метеоризмом и кишечными расстройствами. Возможны явления кишечной непроходимости. Изъязвление новообразования сопровождается кровотечениями, однако примесь крови в кале при колоректальном раке верхних отделов кишечника может визуально не определяться. Диагноз устанавливают с учетом жалоб, анамнеза, данных осмотра, анализа кала на скрытую кровь, колоноскопии, ирригоскопии, УЗИ и других исследований. Лечение – операции, химиотерапия, радиотерапия.
МКБ-10

- Причины колоректального рака
- Классификация
- Симптомы колоректального рака
- Осложнения
- Диагностика
- Лечение колоректального рака
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Колоректальный рак – группа злокачественных новообразований эпителиального происхождения, расположенных в области толстой кишки и анального канала. Является одной из самых часто встречающихся форм рака. Составляет почти 10% от общего количества диагностированных случаев злокачественных эпителиальных опухолей во всем мире. Распространенность колоректального рака в различных географических зонах сильно различается. Самая высокая заболеваемость выявляется в США, Австралии и странах Западной Европы.
Специалисты нередко рассматривают колоректальный рак как «болезнь цивилизации», связанную с увеличением продолжительности жизни, недостаточной физической активностью, употреблением большого количества мясных продуктов и недостаточного количества клетчатки. В последние десятилетия в нашей стране отмечается рост заболеваемости колоректальным раком. 20 лет назад данное заболевание находилось на 6-м месте по распространенности у пациентов обоих полов, в настоящее время переместилось на 3-е место у мужчин и на 4-е у женщин. Лечение колоректального рака осуществляют специалисты в сфере клинической онкологии, гастроэнтерологии, проктологии и абдоминальной хирургии.

Причины колоректального рака
Этиология колоректального рака точно не установлена. Большинство исследователей считают, что патология относится к числу полиэтиологических заболеваний, возникающих под влиянием различных внешних и внутренних факторов, основными из которых являются генетическая предрасположенность, наличие хронических болезней толстого кишечника, особенности диеты и образа жизни.
- Погрешности в питании. Современные специалисты все больше акцентируются на роли питания в развитии злокачественных опухолей толстой кишки. Установлено, что колоректальный рак чаще диагностируется у людей, которые употребляют много мяса и мало клетчатки. В процессе переваривания мясных продуктов в кишечнике образуется большое количество жирных кислот, превращающихся в канцерогенные вещества.
- Нарушение эвакуаторной функции кишечника. Малое количество клетчатки и недостаточная физическая активность приводят к замедлению кишечной перистальтики. В результате большое количество канцерогенных агентов в течение длительного времени контактирует со стенкой кишечника, провоцируя развитие колоректального рака. Фактором, усугубляющим данное обстоятельство, является неправильная обработка мяса, еще больше увеличивающая количество канцерогенов в пище. Определенную роль играют курение и употребление алкоголя.
- Воспалительная патология кишечника. По статистике, пациенты с хроническими воспалительными заболеваниями толстого кишечника страдают колоректальным раком чаще людей, не имеющих подобной патологии. Самый высокий риск отмечается у больных неспецифическим язвенным колитом и болезнью Крона. Вероятность возникновения колоректального рака напрямую коррелирует с продолжительностью воспалительного процесса. При длительности болезни менее 5 лет вероятность малигнизации составляет примерно 5%, при длительности более 20 лет – около 50%.
- Полипы кишечника. У больных полипозом толстого кишечника колоректальный рак выявляется чаще, чем в среднем по популяции. Одиночные полипы перерождаются в 2-4% случаев, множественные – в 20% случаев, ворсинчатые – в 40% случаев. Вероятность перерождения в колоректальный рак зависит не только от количества полипов, но и от их размеров. Полипы размером менее 0,5 см практически никогда не подвергаются малигнизации. Чем крупнее полип – тем выше риск озлокачествления.
Рак толстой кишки нередко развивается при наличии колоректального рака и других злокачественных новообразований у ближайших родственников. Такой рак часто диагностируется у больных семейным диффузным полипозом, синдромом Тюрко и синдромом Гарднера. В числе других предрасполагающих факторов указывают:
- возраст старше 50 лет
- ожирение
- недостаточную физическую активность
- сахарный диабет
- недостаток кальция
- гиповитаминозы
- иммунодефицитные состояния, обусловленные различными хроническими болезнями, ослаблением организма и приемом некоторых лекарственных средств.
Классификация
Для определения тяжести колоректального рака используют стандартную четырехстадийную классификацию и международную систематизацию по NNM, отражающую распространенность первичного процесса, наличие регионарных и отдаленных метастазов. В зависимости от преобладающей симптоматики различают четыре клинических формы патологии:
- Токсико-анемическая форма колоректального рака. Основным симптомом является прогрессирующая анемия в сочетании с так называемыми «малыми признаками» (слабостью, разбитостью, утомляемостью) и незначительной гипертермией.
- Энтероколитическая форма колоректального рака. Преобладают кишечные расстройства.
- Диспепсическая форма колоректального рака. На первый план выходят боли в животе, похудание, потеря аппетита, отрыжка, тошнота и рвота.
- Обтурационная форма колоректального рака. Превалируют симптомы кишечной непроходимости.
Симптомы колоректального рака
На I-II стадиях заболевание может протекать бессимптомно. В последующем проявления зависят от локализации и особенностей роста новообразования. Наблюдаются слабость, недомогание, утомляемость, потеря аппетита, неприятный привкус во рту, отрыжка, тошнота, рвота, метеоризм и чувство тяжести в эпигастрии. Одним из первых признаков колоректального рака часто становятся боли в животе, более выраженные при опухолях левой половины кишечника (особенно – ободочной кишки).
Для таких новообразований характерен стенозирующий или инфильтративный рост, быстро приводящий к хронической, а потом и к острой кишечной непроходимости. Боли при кишечной непроходимости резкие, внезапные, схваткообразные, повторяющиеся через 10-15 минут. Еще одним проявлением колоректального рака, ярче выраженным при поражении ободочной кишки, становятся нарушения деятельности кишечника, которые могут проявляться в виде запоров, диареи либо чередования запоров и поносов, метеоризма.
Колоректальный рак, расположенный в правом отделе толстого кишечника, чаще растет экзофитно и не создает серьезных препятствий продвижению химуса. Постоянный контакт с кишечным содержимым и недостаточное кровоснабжение, обусловленное неполноценностью сосудов новообразования, провоцируют частые некрозы с последующим изъязвлением и воспалением. При таких опухолях особенно часто выявляются скрытая кровь и гной в кале. Наблюдаются признаки интоксикации, связанные с всасыванием продуктов распада новообразования во время их прохождения по кишечнику.
Колоректальный рак ампулярного отдела прямой кишки тоже часто изъязвляется и воспаляется, однако в подобных случаях примеси крови и гноя в кале легко определяются визуально, а симптомы интоксикации выражены менее ярко, поскольку некротические массы не успевают всасываться через стенку кишечника. В отличие от геморроя, кровь при колоректальном раке появляется в начале, а не в конце дефекации. Типичным проявлением злокачественного поражения прямой кишки является чувство неполного опорожнения кишечника. При новообразованиях анального отдела наблюдаются боли при дефекации и лентообразный стул.
Из-за повторяющихся кровотечений может развиваться анемия. При локализации колоректального рака в правой половине толстого кишечника признаки анемии нередко появляются уже на начальном этапе болезни. Данные внешнего осмотра зависят от расположения и размеров опухоли. Новообразования достаточно большого размера, расположенные в верхних отделах кишечника, удается прощупать при пальпации живота. Колоректальный рак прямой кишки выявляется в ходе ректального осмотра.
Осложнения
Самым распространенным осложнением колоректального рака является кровотечение, возникающее у 65-90% пациентов. Частота кровотечений и объем кровопотери сильно варьируют. В большинстве случаев наблюдаются небольшие повторяющиеся потери крови, постепенно приводящие к развитию железодефицитной анемии. Реже при колоректальном раке возникают профузные кровотечения, представляющие угрозу для жизни больного. При поражении левых отделов сигмовидной кишки нередко развивается обтурационная кишечная непроходимость. Еще одним тяжелым осложнением колоректального рака является перфорация стенки кишечника.
Новообразования нижних отделов толстого кишечника могут прорастать соседние органы (влагалище, мочевой пузырь). Локальное воспаление в области низко расположенной опухоли может провоцировать гнойные поражения окружающей клетчатки. Прободение кишки при колоректальном раке верхних отделов кишечника влечет за собой развитие перитонита. В запущенных случаях может наблюдаться сочетание нескольких осложнений, что существенно увеличивает риск оперативного вмешательства.
Диагностика
Диагноз колоректального рака устанавливает специалист-онколог на основании жалоб, анамнеза, данных общего и ректального осмотра и результатов дополнительных исследований. Наиболее доступными скрининговыми исследованиями при колоректальном раке являются анализ кала на скрытую кровь, ректороманоскопия (при низком расположении опухоли) либо колоноскопия (при высоком расположении новообразования). При недоступности эндоскопических методик пациентов с подозрением на колоректальный рак направляют на ирригоскопию. Учитывая более низкую информативность рентгенконтрастных исследований, особенно при наличии небольших одиночных опухолей, в сомнительных случаях ирригоскопию повторяют.
Для оценки агрессивности местного роста колоректального рака и выявления отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ органов брюшной полости, УЗИ органов малого таза, цистоскопию, урографию и т. д. В сложных случаях при прорастании близлежащих органов больного с колоректальным раком направляют на КТ и МРТ внутренних органов. Назначают общий анализ крови для определения тяжести анемии и биохимический анализ крови для оценки нарушений функций печени.

Лечение колоректального рака
Основной метод лечения злокачественной опухоли данной локализации – хирургический. Объем операции определяется стадией и локализацией новообразования, степенью нарушения кишечной проходимости, тяжестью осложнений, общим состоянием и возрастом больного. Обычно выполняют резекцию сегмента кишки, одновременно удаляя близлежащие лимфоузлы и околокишечную клетчатку. При колоректальном раке нижних отделов кишечника в зависимости от локализации новообразования осуществляют брюшноанальную экстирпацию (удаление кишки вместе с замыкательным аппаратом и наложение сигмостомы) или сфинктеросохраняющую резекцию (удаление пораженного отдела кишечника с низведением сигмовидной кишки при сохранении замыкательного аппарата).
При распространении колоректального рака на другие отделы кишечника, желудок и брюшную стенку без отдаленного метастазирования выполняют расширенные операции. При колоректальном раке, осложненном кишечной непроходимостью и перфорацией кишечника, проводят двух– или трехэтапные хирургические вмешательства. Вначале накладывают колостому. Новообразование удаляют сразу или через некоторое время. Колостому закрывают через несколько месяцев после первой операции. Назначают пред- и послеоперационную химиотерапию и радиотерапию.
Прогноз и профилактика
Прогноз при колоректальном раке зависит от стадии болезни и тяжести осложнений. Пятилетняя выживаемость после радикальных оперативных вмешательств, проведенных на I стадии, составляет около 80%, на II стадии – 40-70%, на III стадии – 30-50%. При метастазировании лечение колоректального рака преимущественно паллиативное, пятилетнего рубежа выживаемости удается достичь только 10% пациентов. Вероятность появления новых злокачественных опухолей у больных, перенесших колоректальный рак, составляет 15-20%. Профилактические мероприятия включают обследование пациентов из групп риска, своевременное лечение заболеваний, которые могут спровоцировать развитие новообразования.
Колоректальный рак
Колоректальный рак — объединённое название всех карцином толстого кишечника, начиная со слепой кишки и далее до анального отверстия.
Злокачественные процессы в слепой, поперечно-ободочной и сигмовидной части кишечника принято относить к болезням ободочной кишки. Некоторые исследователи опухоли сигмовидной кишки считают отдельной группой — карциномы ректосигмоидного отдела.
- Колоректальный рак: что это такое?
- Причины возникновения болезни
- Симптомы колоректального рака
- Классификация колоректального рака
- Диагностика колоректального рака
- Метастазирование
- Лечение колоректального рака
- Хирургическое лечение
- Химиотерапия колоректального рака
- Лучевая терапия
- Прогноз и выживаемость колоректальной карциномы
- Профилактика колоректального рака
Колоректальный рак: что это такое?
Колоректальный рак (КРР) — это два разных заболевания, одно локализуется в ободочной, другое — в прямой кишке, их объединяет анатомия, схожесть причин развития и совпадение некоторых аспектов противоопухолевого лекарственного лечения.
При этих болезнях значимо различается диагностика, клинические проявления, подходы к хирургии и само оперативное лечение, отношение к использованию лучевой терапии и, конечно, прогноз.
Объединение в одну болезнь полезно для проведения профилактических мероприятий, но для утилитарных целей онкологии термин КРР не означает единства лечебно-диагностического подхода, потому что это два очень разных злокачественных процесса со своими клиническими особенностями и терапевтическими сложностями.
Карцинома прямой кишки в большинстве случаев течет агрессивно и, несмотря обязательность добавления к хирургическому лечению облучения, показатели выживаемости много хуже, чем при карциномах ободочной кишки.
Причины возникновения болезни
Предполагается развитие колоректальных аденокарцином из долго существующих ворсинчатых полипов, и доказано, что своевременное удаление полипов при колоноскопии снижает частоту карцином в популяции. Есть мнение, что злокачественный процесс может начинаться не в полипе, а с дисплазии слизистой оболочки.
Однозначное этиологическое мнение пока не сформировано, наоборот, совсем не исключается возникновение злокачественного процесса сразу в нескольких участках слизистой кишечника, причём часто морфологически не схожего.
Поскольку большинство новообразований локализуется в местах физиологической задержки содержимого, растет уверенность в активной канцерогенной роли особенностей и модели питания:
- заболеваемость африканского населения, сидящего на быстро эвакуирующейся по кишечной трубке растительной диете, незначительна;
- европейцы и американцы, предпочитающие высокобелковые продукты и фастфуд, болеют чаще.
Наследственные колоректальные раки большая редкость — едва ли у каждого 20-го больного можно проследить семейную заболеваемость, тем не менее, выведен целый список генетических синдромов с соучастием КРР. При наследственном заболевании карцинома возникает в десятки раз чаще и раньше по возрасту.
Предполагают негативное влияние алкоголя, причём не определенного напитка, а объемов употребления этилового спирта.
К факторам риска КРР причислено также:
- курение,
- низкая физическая активность,
- ожирение,
- сахарный диабет,
- хроническое воспаление слизистой кишечника при язвенном колите.
Знать точные причины злокачественных заболеваний важно для поиска путей профилактики, при выявлении заболевания у конкретного человека неважны вызвавшие его причины, необходимо подобрать адекватное лечение, но сначала провести полную диагностику.
Симптомы колоректального рака
Клинические проявления заболевания зависят от:
- уровня локализации новообразования,
- размеров и степени обтурации просвета кишечной трубки,
- от агрессивности раковых клеток и связанной с нею скоростью развития метастазов.
Один и наиболее частых симптомов колоректального рака — боль, не относится к признакам раннего рака. Для инициации болевого синдрома необходимо существенное нарушение перистальтической функции или выход опухоли за пределы кишечника с вовлечением в раковый конгломерат богато иннервированной брюшины.
Интенсивная прогрессивно нарастающая боль характерна для кишечной непроходимости, обусловленной частичным или полным перекрытием просвета трубки. В большинстве случаев КРР боли кратковременные и не стабильны по интенсивности, часто пациенты трактуют их как желудочный дискомфорт.
Задержка продвижения каловых масс проявляется ощущениями вздутия живота, негативно влияет на аппетит и может вызывать тошноту, но чаще беспокоит отрыжка. Рвота с каловым запахом характерна для кишечной непроходимости.
Изменения стула, как правило, в виде нестабильного чередования запоров и жидкого зловонного кала, и появление слизи при дефекации чаще возникает при поражении прямой кишки и левой половины ободочной. При новообразованиях правых отделов ободочной части отмечается склонность к запорам. При локализации опухоли в прямой кишке пациенты нередко не удовлетворены результатом дефекации — нет ощущения полного опорожнения.
Симптомы интоксикации — слабость и быстрая утомляемость обусловлены застоем кишечного содержимого с усилением процессов гниения и всасывания в кровь через стенку образующихся эндотоксинов. Разрушение раком сосудов может проявиться анемией вследствие хронического кровотечения.
Симптомы колоректального рака у женщин мало отличаются от мужских, но женщины внимательнее прислушиваются к голосу своего организма и много реже доводят себя до непроходимости.
В большинстве случаев симптоматика КРР настолько разнопланова и нестабильна, что не позволяет обнаружить процесс в ранней стадии, ярко манифестирует болезнь далеко не в начальной стадии.
Классификация колоректального рака
По типу роста колоректальной карциномы выделяют экзофитную — растущую подобно полипу и эндофитную форму, распространяющуюся внутри кишечной стенки и часто сужающую просвет трубки.
По клеточному строению у восьми из десяти пациентов находят аденокарциному толстой кишки, у одного — слизистую аденокарциному, ещё реже встречается перстневидно-клеточный и плоскоклеточный раки.
Вне зависимости от уровня локализации процесса предполагается следующее разделение по распространенности:
- 1 стадия — опухоль занимает только слизистую оболочку;
- 2 стадия — карцинома внутри кишечной стенки, но не вышла наружу — в брюшную полость;
- 3 стадия — любого размера раковый конгломерат с метастатическими лимфоузлами;
- 4 стадия — находят метастазы в других органах.
Стадия злокачественного процесса устанавливается до начала химиотерапии с облучением или после операции. Правильно установленная стадия — ключ к выбору оптимальной терапии, поэтому необходимо иметь в клинике высокоточное диагностическое оборудование, должны делаться все современные анализы, а врачи обязаны быть опытными. Пациентам Европейской клиники доступно все необходимое для этого.
Диагностика колоректального рака
Диагностика колоректального рака не представляет особых сложностей — колоноскопия признана «золотым стандартом» выявления любой патологии кишечника и позволяет взятие материала для микроскопии. Осматривается вся кишечная трубка — тотально. Если колоноскопия невозможна, прибегают к ирригоскопии — рентгеноскопия с введением контраста в кишку, или к современной КТ-колонографии.
МРТ малого таза обязательно выполняется при прямокишечном раке, МРТ брюшной полости или аналогичного объема КТ выявит все внекишечные проявления болезни.
Комплексное обследование — эндоскопия с одновременным УЗИ позволит понять степень поражения кишечной стенки.
При подозрении на метастазы в брюшной полости выполняется лапароскопия.
Опухолевые маркеры РЭА и СА 19.9. не помогают раннему обнаружению рака, потому что повышаются по множеству бытовых причин, но мониторинг их уровня позволяет понимать динамику процесса и оценивать эффективность лечения.
Для подбора оптимального лекарственного лечения в кусочке опухоли выявляют генетические мутации и микросателлитную нестабильность.

Метастазирование
Колоректальные раки метастазируют в окружающие лимфатические узлы, по лимфатическим сосудам раковые клетки могут добраться до надключичной области. Степень вовлеченности лимфоколлектора коррелирует с агрессивностью карциномы и длительностью её существования. При высокодифференцированной аденокарциноме течение более благоприятно, а метастазы не столь обильны.
По кровеносным сосудам раковые отсевы заносятся в печень и чуть реже — в легкие. Костные метастазы совсем не характерны для КРР, но не исключаются при низкодифференцированной аденокарциноме.
Прорастание кишечной стенки может привести к разносу клеток по брюшной полости и, нередко, канцероматозу с асцитом.
Лечение колоректального рака
При нечасто встречающемся раннем КРР и начальных стадиях без вовлечения лимфатических узлов удается излечить одним только хирургическим методом, в остальных случаях добавляется лекарственное воздействие — химиотерапия, а при прямокишечной карциноме в программу обязательно входит локальная лучевая терапия.
Хирургическое лечение
Хирургия толстой кишки
При начальном процессе в ободочной кишке предпочтительно органосохраняющее вмешательство с использованием эндоскопического оборудования и удалением только поражённого участка слизистой оболочки — эндоскопическая резекция.
Принципиально все злокачественные процессы в толстом кишечнике можно разделить на две группы: операбельные или резектабельные и, соответственно, не операбельные.
Удаляется колоректальное образование несколькими способами, объем операции зависит от размера поражения: резекция части кишечника, удаление половины кишечника — гемиколэктомия, почти весь толстый кишечник — колэктомия и операция Гартмана.
На объеме хирургии не сказывается каким образом пациент попал на операционный стол — экстренно по жизненным показаниям или в плановом порядке с качественной предоперационной подготовкой.
Предпочтительная операция при небольшом числе метастазов в печени или легких, но только при технической возможности их одновременного удаления с пораженной кишкой.
Если опухоль невозможно удалить, во избежание развития фатальной кишечной непроходимости, кишка выводится на живот — стома, а внутри брюшной полости мимо пораженного участка создается обходной путь.
Хирургия прямой кишки
Алгоритм хирургического лечения прямокишечной карциномы аналогичен оперативным подходам при раке ободочной кишки с той лишь разницей, что оперативное вмешательство дополняется локальной лучевой терапией и химиотерапией.
Основная операция — мезоректумэктомия только при ранней карциноме не дополняется облучением.
Пациент с неоперабельным процессом направляется в радиологию, если нет необходимости в паллиативном хирургическом вмешательстве, к примеру, установке стента в суженный участок. После облучения вновь рассматривается возможность операции на прямой кишке.
При невозможности выполнения операции на первом этапе, вопрос о ней должен ставиться после каждого последующего лечебного этапа — только хирургическое вмешательство существенно отражается на продолжительности жизни.
Химиотерапия колоректального рака
После радикальной операции по поводу распространенного или с метастазами в лимфоузлах КРР проводится профилактическая полугодовая химиотерапия, она должна начаться в течение первых 4 недель. Также поступают при одновременном удалении первичной опухоли и метастазов в печени или легких.
Если химиотерапию делали до операции, после оперативного вмешательства проводится лекарственное лечение, суммарно охватывающее период в 6 месяцев. Комбинаций цитостатиков несколько, но все они обязательно включают фторпиримидины.
При неоперабельной карциноме прямой кишки химиотерапию фторпиримидином проводят вместе с длительным облучением, а по завершении лучевой добавляют ещё несколько курсов ХТ.
При неоперабельном раке ободочной кишки после вывода колостомы начинается длительная химиотерапия схемами FOLFIRI, FOLFOX или иными комбинациями с фторпиримидинами.
Пациент с впервые выявленным метастатическим заболеванием может рассчитывать на длительное лекарственное лечение, при стабилизации процесса перерыв в ХТ продлится до появления симптомов прогрессирования.
В обязательном порядке и неоднократно у каждого больного должна рассматриваться возможность и целесообразность оперативного вмешательства после завершения каждого этапа лечения. Но есть одна проблема — городские онкологические учреждения грешат очередями на первичное лечение, поэтому нечасто берут на операционный стол пациентов с анамнезом отказа в оперативном вмешательстве.
Лучевая терапия
Облучение показано при карциноме прямой кишки как программное добавление к операции и проводится вместо операции при невозможности хирургии. Клиническими исследованиями доказано, что еженедельное введение до облучения химиопрепарата фторурацила повышает эффективность терапии.
При поперечно-ободочном раке лучевая терапия практически не используется, хотя ей можно найти достойное место у отдельных пациентов с метастатическими формами болезни.
Прогноз и выживаемость колоректальной карциномы
Прогноз определяется множеством факторов, но главные — распространение заболевания на момент начала лечения и морфологические особенности клеток, то есть агрессивность и устойчивость к лекарственному воздействию.
Основная причина смерти при ободочном раке — метастазирование в печень как изолированно, так и в сочетании с поражением легких и лимфатических узлов.
После лечения прямокишечной карциномы часто возникают рецидивы в месте операции или продолженный рост после химиолучевого лечения, а также метастатическое поражение печени.
Хороший прогноз обещает ранний КРР без метастазов в лимфатические узлы.
Профилактика колоректального рака
Невозможно предотвратить развитие множества злокачественных заболеваний, но регулярное эндоскопическое обследование кишечника после 45 лет жизни способно предотвратить развитие КРР — это научная истина.
Можно исключить все факторы риска заболевания, правильно питаться и держать в норме вес, но при множественных полипах канцерогенный риск приближается к 100%, маловероятно избежать злокачественной опухоли, отказываясь от регулярного колоноскопического наблюдения и удаления ворсинчатых полипов.
Несколько полипов или даже один увеличивают риск КРР до 20%, болезнь Крона и другие язвенные поражения слизистой могут завершиться раком у каждого 20–25 пациента.
Лечение и выявление онкологических заболеваний — профиль нашей Клиники, наша цель — вернуть вам здоровье, если это невозможно, то мы готовы качественно изменить вашу жизнь.
Колоректальный рак: причины, симптомы, диагностика, стадии, лечение
Заболеваемость колоректальным раком стремительно растет с каждым годом. Считается, что основным фактором риска развития рака кишки являются особенности питания, основанные на большом потреблении животных белков и снижением в рационе растительных волокон.
Содержание:
В разных странах приняты специальные государственные программы скрининга колоректального рака, которые позволяют на ранних этапах диагностировать заболевание и эффективно его лечить. Однако многие люди пренебрегают профилактическими обследованиями и не придают достаточного значения первым проявлениям заболевания, что приводит к обращению к врачу на поздних стадиях болезни.

Колоректальный рак представляет собой злокачественную опухоль, развивающуюся в слизистой оболочке толстой или прямой кишки. По мере роста опухоль сужает просвет кишки, что проявляется запорами и кишечной непроходимостью, изъязвление опухолевого узла приводит к появлению сгустков крови в стуле или серьезному кишечному кровотечению.
Причины развития колоректального рака
- Непосредственные причины рака кишки не установлены, однако существует множество факторов риска его формирования:
- Особенности питания. Предполагается, что избыточное потребление легкоусвояемых углеводов и животных белков, недостаток растительной клетчатки и дефицит витаминов А и С в пище способствуют возникновению рака.
- Вредные привычки. Канцерогенные вещества, попадающие в организм человека с табачным дымом, имеют системное воздействие.
- Возраст. Пик заболеваемости приходится на 60-70 лет. В редких случаях заболевают и более молодые люди.
- Наследственная предрасположенность. Если близкие родственники страдали колоректальным раком, то с определенного возраста рекомендуется проходить регулярные профилактические осмотры с проведением колоноскопии. Кроме того, риск развития рака повышается при наличии некоторых врожденных заболеваний: синдром Гарднера, синдром Пейтца-Егерса, синдром Тюрко, семейный аденоматозный полипоз.
- Факторы, обусловленные образом жизни (избыточный вес, сидячая работа, недостаточная двигательная активность) так же могут увеличивать риск заболевания раком.
- Контакт с химическими веществами, такими как асбест и афлотоксин.
- Хронические воспалительные болезни кишечника (болезнь Крона, НЯК), полипоз толстой кишки.
Неконтролируемые деление и рост эпителиальных клеток, измененных под воздействием причинных факторов, ведут к формированию опухоли. Колоректальный рак может расти экзофитно (в просвет кишки), эндофитно (прорастать стенку кишки вглубь), иметь смешанную форму роста. Первичный опухолевый узел может быть одиночным, а может встречаться первично-множественная опухоль (наличие нескольких опухолевых узлов). Раковые клетки распространяются по организму (метастазируют) гематогенно в печень или лимфогенно в легкие, яичники, брюшину.
Симптомы колоректального рака
Рак кишки на начальных стадиях чаще всего протекает бессимптомно. Со временем у пациентов появляются неспецифичные симптомы, наблюдающиеся и при других заболеваниях:
- Ложные позывы на дефекацию (наиболее свойственны раку, локализующемуся в сигмовидной или прямой кишке).
- Чувство неполного опорожнения кишечника или чувство наличия инородного тела в прямой кишке.
- Нарушение эвакуаторной функции толстой кишки (запоры), вплоть до формирования кишечной непроходимости. Запоры могут чередоваться с жидким зловонным стулом. При кишечной непроходимости появляются тошнота, рвота, отрыжка, чувство тяжести и вздутие живота.
- Кишечные кровотечения, в том числе обнаружение прожилок крови в кале.
- Возможно развитие перфорации (сквозного повреждения стенки) толстой кишки.
- Патологические примеси в кале: кровь, слизь, гной.
- Анемия — снижение количества эритроцитов и уровня гемоглобина в крови. Возникает вследствие кровопотери, сопровождается бледностью кожи, одышкой, усталостью.
- Боли в животе. Появляются вследствие развития кишечной непроходимости, воспаления в кишке вокруг опухолевого очага, при распространении рака на соседние органы и структуры. При раке прямой кишки боли могут быть в области крестца и заднепроходном канале.
- Резкое похудание. Наиболее характерно для поздней стадии рака, когда он распространяется по брюшине и метастазирует (дает вторичные опухолевые отсевы) в другие органы.
- Общая слабость и быстрая утомляемость.
- На поздних стадиях может наблюдаться увеличение объема живота.
- При метастазировании присоединяются симптомы недостаточности органов, пораженных метастазами.
Бессимптомное начало и отсутствие специфичных симптомов колоректального рака затрудняют его своевременную диагностику.
Диагностика колоректального рака
При наличии вышеперечисленных жалоб и для постановки диагноза колоректального рака проводятся следующие диагностические мероприятия:
Клинический осмотр. Обращает на себя внимание увеличение объема живота, бледность кожи и видимых слизистых оболочек. Проводится прощупывание живота (в некоторых случаях опухоль удается прощупать через брюшную стенку), печени (при наличии в ней метастазов она увеличивается в размере, становится плотной, бугристой), лимфатических узлов (часто увеличиваются паховые лимфатические узлы). Проводится пальцевое исследование прямой кишки, которое позволяет прощупать опухоль, находящуюся в нижней части толстой или прямой кишке.

Лабораторные анализы
- Общий анализ крови (определяется количество эритроцитов и уровень гемоглобина).
- Биохимический анализ крови (определение уровня общего белка, альбумина, билирубина, АЛТ, АСТ, креатинина, мочевины).
- Определение опухолевых маркеров в крови. В отдельных случаях возможно определение уровня канцерэмбрионального антигена в крови.
- Тест на скрытую кровь (кровь, которую невозможно увидеть) в кале. Данное исследование дает возможность доказать присутствие крови в кале, однако не позволяет определить, откуда она поступает.
Инструментальные методы исследования.
- Ректороманоскопия — визуальный осмотр нижнего отдела толстой кишки и прямой кишки с помощью прибора специального назначения. Позволяет обнаружить опухоль, установить её протяженность и характер роста, а также взять прицельную биопсию для патогистологического исследования и подтверждения диагноза.
- Колонофиброскопия — эндоскопическое исследование толстой кишки. Позволяет визуально исследовать толстую кишку на всем протяжении и взять прицельную биопсию из всех подозрительных участков.
- Виртуальная колоноскопия — исследование толстой кишки без введения эндоскопа, с использованием современнейшего мультиспирального компьютерного томографа и построение трехмерного изображения кишки.
- Ирригоскопия — рентгенологическое исследование толстой кишки с помощью специально предназначенного прибора и использованием контрастного вещества. Данное исследование позволяет оценить рельеф слизистой оболочки толстой кишки, установить наличие опухоли, свищей и изъязвлений.
- Узи органов брюшной полости.
- Рентгенография органов грудной клетки (для выявления отдаленных метастазов).
- Компьютерная томография и магнитно-резонансная томография позволяют уточнить степень распространения опухоли на соседние органы и структуры, а также наличие метастазов колоректального рака в печень, лимфатические узлы и другие органы.
- Остеосцинтиграфия — лучевой метод исследования костей с использованием радиофармацевтического препарата. Применяется при подозрении на существование вторичных опухолевых отсевов в костях.
Стадии колоректального рака
Перед назначением лечения, для большей его эффективности, устанавливают стадию рака, которая выставляется согласно распространенности опухоли, поражению регионарных лимфоузлов, наличия отдаленных метастазов.
Стадия 0 — опухолевый узел небольшой величины, располагающийся в слизистой оболочке толстой кишки.
Стадия 1 — опухоль распространяется в подслизистый слой или в мышечный слой стенки кишки, но не метастазирует.
Стадия 2 подразделяется на подстадии:
Стадия 2А — опухоль прорастает серозную оболочку толстой кишки и врастает в периколическую клетчатку, но не метастазирует.
Стадия 2В — опухоль распространяется на висцеральную брюшину, не метастазирует.
Стадия 2С — опухоль распространяется на соседние органы и структуры, но не метастазирует.
Стадия 3 выставляется, когда обнаруживаются метастазы в регионарных лимфатических узлах при любой распространенности опухоли в стенке кишки. В зависимости от количества пораженных лимфоузлов выделяются подстадии А, В и С.
Стадия 4 выставляется при обнаружении метастазов в других органах. Выделяют подстадии:
4А — обнаружение метастазов в одном органе.
4В — метастазы в более чем одном органе и брюшине.
Лечение колоректального рака
Объем лечебных мероприятий, проводимых пациенту с колоректальным раком, напрямую зависит от размера и локализации рака, стадии опухолевого процесса, общего текущего состояния.
При 0 и первой стадии рака показано только хирургическое лечение (удаляется часть кишки с опухолью и регионарными лимфатическими узлами; если опухоль растёт только в пределах слизистой оболочки, возможно её эндоскопическое удаление).
При второй и третьей стадии рака толстой кишки после проведения хирургического лечения показано назначение нескольких курсов химиотерапии (лечение противоопухолевыми лекарственными препаратами), иногда химиотерапию или лучевую терапию проводят и до оперативного лечения, чтобы уменьшить размеры опухоли. При раке прямой кишки также возможно проведение лучевой терапии (высокоэнергетическое облучение).
При четвертой стадии рака главный метод лечения — химиотерапия. Операции проводятся при необходимости (при кишечной непроходимости, кровотечении из опухоли, перфорации стенки кишки). Химиотерапия может назначаться в комбинации с лучевой терапией.
В комбинации с химиотерапией или в качестве самостоятельного метода лечения при раке кишечника возможно использование препаратов направленного действия, подавляющих непосредственно рост раковых клеток — таргетная терапия (препарат Б — Маб).
Для коррекции симптомов колоректального рака назначается поддерживающая терапия: назначаются обезболивающие средства, диуретики, при кровотечениях иногда возможно проведение эндоскопической остановки кровотечения, для восстановления проходимости кишки при опухолевом сужении в некоторых случаях проводят установку стента (металлического каркаса) или выводят колостому (концевой отрезок кишки выводят наружу, на переднюю брюшную стенку).