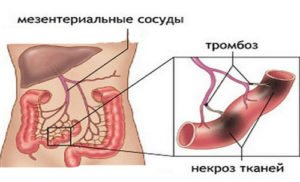
Инфаркт кишечника – заболевание, при котором происходит закупорка кровеносного русла брыжейки, а затем, вследствие острого нарушения кровоснабжения, некроз стенки кишечника. Заболевание называют еще тромбозом висцеральных сосудов, мезентериальным инфарктом, интестинальной ишемией.
По каким причинам развивается инфаркт кишечника, что это такое и как его лечить?
При инфаркте тонкого кишечника боль возникает в центральной области или правой половине живота, толстого кишечника – в левой половине, прямой кишки – снизу слева.
Механизм развития заболевания
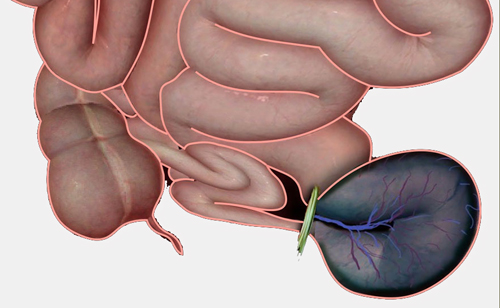
Брыжейка, или мезентерий – это состоящая из двух листков брюшины складка, при помощи которой полые органы брюшной полости прикреплены к задней стенке живота. В толще брыжейки залегают брыжеечные артерии, обеспечивающие кровоснабжение кишечника (см. фото). Ветви мезентериальных сосудов связаны между собой с помощью анастомозов, обеспечивающих возможность коллатерального кровообращения.
При нарушении кровообращения в сосудах брыжейки происходит окклюзия артерий, резкое снижение или полное прекращение кровотока в них и ишемия определенных участков кишечного тракта. В результате ткани определенного участка кишечника получают недостаточно кислорода и питательных элементов и гибнут, т. е. происходит некроз. Некротизированная ткань размягчается, происходит прободение кишки, через возникшее отверстие содержимое кишечника попадает в брюшную полость. Вследствие этого развивается перитонит, острое воспаление брюшины – тяжелое состояние, угрожающее летальным исходом.
Причины и факторы риска
Обычно ишемия сосудов кишечника возникает на фоне прогрессирования сердечно-сосудистой патологии у людей старше 70 лет. У пожилых женщин мезентериальный инфаркт встречается в два раза чаще. Принимая во внимание пожилой возраст больных и наличие у них сопутствующих заболеваний, решение вопроса о хирургической тактике лечения бывает достаточно сложным. Процесс подготовки к операции также затягивается из-за объективных сложностей в постановке диагноза. Несмотря на оптимизацию методов диагностики и терапии, смертность в случае острого мезентериального инфаркта среди больных достигает 50–90%.
Иногда началу болезни предшествует период предвестников – первых признаков развивающегося инфаркта, на которые больные часто не обращают внимания или списывают их на несварение желудка.
Этиологические факторы, приводящие к закупорке кровеносного русла брыжейки, разделяют на две группы:
- тромботические или эмболитические – закупорка устьев брыжеечных сосудов тромбом или эмболом, мигрировавшими из проксимальных отделов сосудистого русла. К мезентериальному тромбозу может привести атеросклероз, эритремия, инфаркт миокарда или эндокардита, гиперкоагуляция (повышенная свертываемость крови), мерцательная аритмия, неспецифический аортоартериит, длительный застой крови, тяжелая кишечная инфекция, гнойный абсцесс, травмы;
- неокклюзионные – ухудшение кровотока, снижение притока крови по висцеральным сосудам. Причинами такого состояния могут стать: артериальная гипотония, спазм сосудов брыжейки, снижение фракции сердечного выброса, массированная кровопотеря, застойная сердечная недостаточность, обезвоживание.
Нередко мезентериальный инфаркт развивается в результате одновременного действия нескольких причинных факторов.
Риск развития заболевания повышают:
- пожилой возраст (более 60 лет у женщин, 70 – у мужчин);
- малоподвижный образ жизни;
- длительное обезвоживание;
- аритмии и другие патологии сердца и сосудов;
- операция на сердце;
- инфаркт миокарда;
- цирроз печени (приводит к повышенному давлению в воротной вене);
- химиотерапия.
Классификация
Для определения наиболее эффективного плана лечения важно знать полный диагноз, включая форму и стадию инфаркта. Заболевание классифицируют по течению, локализации и степени нарушения кровообращения, преобладающей симптоматике.
По течению различают острую и хроническую формы заболевания.
Обычно ишемия сосудов кишечника возникает на фоне прогрессирования сердечно-сосудистой патологии у людей старше 70 лет.
В зависимости от того, в каких сосудах возникло нарушение кровообращения, выделяют три вида инфаркта:
- артериальный – кровоток нарушается в брыжеечных артериях; в большинстве случаев это приводит к инфаркту за 6–8 часов;
- венозный – повреждение возникает в брыжеечных венах, такое нарушение приводит к инфаркту не сразу, а через 1–4 недели;
- смешанный – характеризуется нарушением кровотока сначала в артериях, а затем – в венах.
По степени нарушения кровотока:
- компенсированный;
- субкомпенсированный;
- декомпенсированный инфаркт.
Компенсация – это процесс, при котором кровоснабжение поддерживается даже при поражении сосуда за счет дополнительных сосудов. При компенсированном нарушении непораженные сосуды полностью берут кровоснабжение на себя, при субкомпенсированном кровоснабжение восстанавливается не в полной мере, при декомпенсированном – кровоток полностью прекращается.
Стадии заболевания
В своем развитии мезентериальный инфаркт проходит три сменяющие друг друга стадии.
- Ишемическая – нарушения кровообращения носят обратимый характер. Симптоматика неспецифическая, что осложняет диагностику.
- Некротическая – клетки стенки кишечника гибнут от кислородного голодания, возникшего в результате ишемии.
- Стадия перитонита – кишечная стенка разрушается, кишечное содержимое выходит в брюшную полость, развивается острое инфекционное воспаление брюшины.
Симптомы инфаркта кишечника
Клинические проявления мезентериального инфаркта неспецифичны, и могут отличаться в зависимости от стадии, вида и сопутствующих заболеваний.
Несмотря на оптимизацию методов диагностики и терапии, смертность в случае острого мезентериального инфаркта среди больных достигает 50–90%.
Иногда началу болезни предшествует период предвестников – первых признаков развивающегося инфаркта, на которые больные часто не обращают внимания или списывают их на несварение желудка. В других случаях симптомы мезентериального инфаркта возникают внезапно.
Больного беспокоит интенсивная боль в животе – сначала периодическая, схваткообразная, затем постоянная. Локализация боли зависит от того, какой отдел кишечника поражен. При инфаркте тонкого кишечника боль возникает в центральной области или правой половине живота, толстого кишечника – в левой половине, прямой кишки – снизу слева. При пальпации живот мягкий и малоболезненный. Кроме боли в животе, возникают тошнота, рвота, диарея. Аускультация живота выявляет усиленную перистальтику, которая ослабевает в течение нескольких часов.
По мере прогрессирования заболевания состояние больного ухудшается, но в определенный момент наступает период мнимого благополучия – боль постепенно ослабевает или исчезает, однако это является плохим прогностическим признаком, так как может говорить о полном некрозе стенки кишечника. При прогрессировании заболевания нарастают явления интоксикации и обезвоживания. Кожные покровы становятся бледными и сухими, язык сухой, обложенный налетом. При пальпации живот вздутый, но мягкий, в брюшной полости определяется плотно-эластичное малосмещаемое образование – отекший участок кишки и брыжейки. Больной становится безразличным, вялым, не идет на контакт.
Диагностика
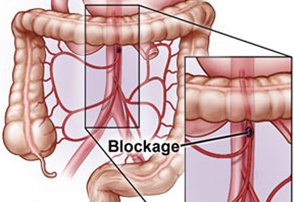
Диагностика кишечного инфаркта основывается на инструментальных методах. На УЗИ выявляется утолщенная кишечная стенка и наличие в брюшной полости свободной жидкости. При ультразвуковом исследовании сосудов с оценкой кровотока выявляется тромб в одном из сосудов мезентерия.
При инфаркте участка кишечника требуется оперативное вмешательство, и чем меньше времени пройдет с начала медикаментозной терапии до операции, тем выше будут шансы на благоприятный исход.
Рентгенография органов брюшной полости позволяет увидеть раздутые петли кишечника, но не дает точных сведений о расположении блокированного сосуда. Ангиография также относится к методам рентгенографии, однако считается более информативной для постановки диагноза. Этот метод дает возможность определить точное расположение пораженного сосуда, выявить тип и степень нарушения кровотока.
Лечение
Лечение мезентериального инфаркта необходимо начать как можно быстрее, от его своевременности зависят шансы на выживание больного и то, насколько серьезными будут последствия. Цель лечения – устранение закупорки сосуда и удаление пораженного участка кишечника.
В первые часы от начала инфаркта необходимо начать тромболитическую терапию, которая способствует растворению сгустков крови, закупоривших сосуд. Используются лекарственные средства, активирующие фибринолиз, т. е. рассасывание тромбов – стрептокиназу, стрептодеказу, урокиназу и другие антикоагулянты. Одновременно начинают инфузионную терапию – внутривенное вливание препаратов, стабилизирующих кровообращение, возмещающих объем циркулирующей крови, способствующих дезинтоксикации. При инфаркте, вызванном неокклюзионными причинами, показано введение спазмолитиков для улучшения висцерального кровотока.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Вышеприведенные методы относятся к консервативной терапии, и в данном случае играют хоть и важную, но вспомогательную роль. При инфаркте участка кишечника требуется оперативное вмешательство, и чем меньше времени пройдет с начала медикаментозной терапии до операции, тем выше будут шансы на благоприятный исход.
По мере прогрессирования заболевания состояние больного ухудшается, но в определенный момент наступает период мнимого благополучия – боль постепенно ослабевает или исчезает, однако это является плохим прогностическим признаком.
Хирургическое лечение заключается в удалении пораженного участка кишки, а также восстановлении кровоснабжения пораженной области кишечника. При перитоните также проводится промывание брюшной полости физиологическим раствором и антисептиками.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Инфаркт кишечника
Инфаркт — это некроз (омертвение) тканей из-за недостаточного кровоснабжения. Соответственно, инфаркт кишечника — это некроз тканей кишечника из-за нарушения кровотока в сосудах, кровоснабжающих стенку кишки. Другое название этой патологии — острое нарушение мезентериального кровоснабжения. В структуре всех госпитализаций с состоянием «острый живот» инфаркт кишечника составляет 1–2%, при этом летальность достигает 85–100% 1 .
Классификация инфаркта кишечника
По причине возникновения инфаркт кишечника может быть окклюзионным (вызванным блокировкой сосуда) и неокклюзионным. Окклюзия может быть интравазальной (перекрытие изнутри) или экстравазальной (сдавление извне).
По стадиям процесса инфаркт кишечника делится на:
- стадию ишемии;
- стадию инфаркта;
- стадию перитонита.
Причины возникновения инфаркта кишечника
В 50% случаев 2 причина нарушения кровотока — тромбэмболия — закупорка сосуда попавшим в системный кровоток тромбом. Чаще всего тромбы, ставшие причиной инфаркта кишечника, образуются в полостях сердца при мерцательной аритмии. При этом заболевании на какое-то время прекращаются нормальные сокращения сердца. «Застоявшаяся» (пусть и ненадолго) в полости желудочка или предсердия кровь формирует сгустки, которые потом выбрасываются в артериальный кровоток с очередным сердечным сокращением. Также тромб может образоваться в полости левого желудочка после острого инфаркта миокарда или на клапане сердца из-за бактериального эндокардита (или после протезирования клапана, если пациент пренебрегает приемом антитромботических средств).
Примерно в 12% случаев причина инфаркта кишечника — в непосредственном тромбозе артерии, снабжающей кишечник. Обычно это происходит на фоне повышенной склонности крови к свертыванию — это называется гиперкоагуляцией. Ее могут вызвать:
- Врожденный или приобретенный дефицит белка антитромбина III (регулирует нормальную свертываемость крови);
- Антифосфолипидный синдром. При этой патологии организм вырабатывает антитела к клеточным мембранам, в том числе мембранам клеток сосудистой стенки. Организм реагирует на аутоиммунное воспаление стенки сосудов как на повреждение и начинает образовывать тромбы.
- Мутация генов, кодирующая белки-факторы свертывания крови. Например, так называемая мутация Лейдена — самая частая причина инфарктов, инсультов и других заболеваний, вызванных тромбозами, у людей европеоидной расы.
- Длительный прием эстрогенов (в том числе противозачаточных).
Еще одна относительно частая причина инфаркта кишечника — венозный тромбоз. При этом из-за нарушения оттока крови повышается давление в сосудах, снабжающих участок кишечника, кровь выходит сквозь сосудистую стенку, пропитывая стенку кишечника и нарушая нормальный обмен кислорода, что и вызывает некроз.
В остальных случаях проходимость сосудов нарушается из-за атеросклероза, хронических воспалений сосудов (васкулитов), пережатия сосудов из-за ущемленной грыжи.
Также нарушение кровообращения в кишечной стенке (вплоть до инфаркта) возможно на фоне тяжелой сердечно-сосудистой недостаточности, шока (это состояние характеризуется резким снижением АД), сепсиса. Острый сосудистый спазм, нарушающий нормальный кровоток, может развиться на фоне отравления алкалоидами спорыньи, наперстянки, кокаином.
Симптомы инфаркта кишечника
Болезнь обычно начинается резко, с внезапной и очень сильной боли в животе, чаще в районе пупка. У пожилых пациентов из-за сниженной болевой чувствительности начало заболевания может быть постепенным, без выраженного болевого синдрома, что затягивает обращение к врачу.
Через некоторое время появляются тошнота, рвота, понос — они возникают из-за сильного мышечного спазма на фоне ишемии (недостаточности кровообращения). В каловых массах заметна кровь.
По мере развития ишемии перистальтика (нормальные движения кишечной стенки) прекращается, живот становится вздутым, перестают отходить стул и газы. Повышается температура, увеличивается частота сердечных сокращений. Если пациент не обращается к врачу и на этой стадии, развивается перитонит, на первый план выходят его проявления (выраженная общая интоксикация, падение АД, тахикардия и т. д.).
Диагностика инфаркта кишечника
Заподозрить инфаркт кишечника можно на основании характерной клинической картины, однако на этой стадии диагностики нередко случаются ошибки: несмотря на интенсивные боли и активное развитие воспаления живот пациента долго остается мягким, что не наводит врача на мысль о возможности острой хирургической патологии брюшной полости.
Наиболее точный метод диагностики инфаркта кишечника — это ангиография. В сосуды брюшной полости через катетер вводят рентгеноконтрастное вещество и изучают его распределение. Таким образом можно увидеть участки кишечника, оставшиеся без кровоснабжения.
Другой современный метод диагностики — компьютерная томографическая ангиография. Изображение сосудов выстраивает компьютер на основании полученных томографом срезов.
Если современные методы диагностики недоступны, информативным может быть дуплексное УЗИ верхней брыжеечной артерии, но для это нужен опытный диагност.
Определенную диагностическую ценность имеет и обычное УЗИ органов брюшной полости. При этом будет заметна утолщенная стенка кишечника и свободная жидкость в брюшной полости.
Обзорная рентгенография брюшной полости может быть информативной только на позднем этапе развития инфаркта кишечника, когда появляются рентгенологические признаки паралитической кишечной непроходимости: расширенные петли кишечника, чаши Клойбера и т. д.
Общий анализ крови может показать повышенное количество лейкоцитов, ускорение СОЭ, в биохимическом анализе возможно увеличение уровня щелочной фосфатазы, амилазы сыворотки крови.
Лечение инфаркта кишечника
Традиционно для лечения инфаркта кишечника выполняется лапаротомическая (открытая) операция. В процессе вмешательства врач оценивает жизнеспособность кишечной стенки, удаляет некротизированные участки и восстанавливает целостность кишечника. Также из пораженного сосуда удаляется тромб и восстанавливается проходимость артерии. Если необходимо, в артерию устанавливается шунт.
В крупных медицинских центрах, оснащенных современными высокотехнологичными устройствами, возможно удалить тромб во время ангиографии. Для этого непосредственно к тромбу под контролем рентгена подводят катетер и через него вводят вещество, растворяющее тромб. Но эта методика эффективна только при ранней диагностике инфаркта кишечника, до того как сформируется некроз кишечной стенки.
Также возможно сочетание открытой и эндоваскулярной операции, когда проходимость сосудов восстанавливают с помощью современных методик стентирования, реканализации и реконструкции артерий, при этом оценивая жизнеспособность кишечника традиционными способами. Такое сочетание позволяет уменьшить объем резецированного (удаленного) кишечника.
В составе комплексной терапии рекомендуют гастропротекторы для ускорения регенерации слизистой оболочки кишечника, антибактериальную терапию, средства, нормализующие артериальное давление и другие функции сердечно-сосудистой системы, а также препараты, восполняющие объем циркулирующей крови и электролитов.
Прогноз и профилактика инфаркта кишечника
Профилактика инфаркта кишечника состоит в контроле свертывающей системы крови у пожилых людей (чаще всего от инфаркта кишечника страдают люди старше 60 лет), применении антитромботических средств при мерцательной аритмии, своевременной диагностике диффузного атеросклероза и назначении антиатеросклеротических средств.
[1] А. И. Панасюк, Т. Н. Бойко, В. М. Дехнич и соавт. Диагностика и лечение венозного мезентериального тромбоза.
[2] В.М. Тимербулатов, В.Г. Сахаутдинов, Ш.В. Тимербулатов и соавт. Острое нарушение мезентериального кровообращения. Эндоскопическая хирургия, 2016.
Инфаркт кишечника: что это за болезнь и как она проявляется?
Инфаркт кишечника – это патология, при которой возникают очаги некроза в стенке органа. Процесс отмирания ткани связан с нарушением кровоснабжения, которое сопровождается недостаточным поступлением питательных веществ и развитием гипоксии.
Инфаркт кишечника – это острое состояние, которое требует экстренного лечения.
Симптомы
Местные проявления
- Боли в животе. Ощущения обычно затрагивают нижнюю часть живота, но при этом не имеют четкой точки приложении. На начальных этапах развития заболевания боли имеют приступообразный характер, затем становятся постоянными. На поздних стадиях боли могут стихать, что свидетельствует о полном отмирании стенки кишечника. Снижение интенсивности боли является неблагоприятным прогностическим признаком для пациента.
 Изменение характера стула. Каловые массы становятся жидкими, водянистыми или кашицеобразными. У некоторых пациентов в стуле определяется кровь.
Изменение характера стула. Каловые массы становятся жидкими, водянистыми или кашицеобразными. У некоторых пациентов в стуле определяется кровь.- Тошнота и рвота. При инфаркте кишечника характерна многократная рвота, не приносящая облегчения.
- Вздутие живота. На фоне некроза нарушается активность перистальтики, в кишечнике накапливаются газы, и у больного может возникнуть метеоризм.
- Симптом Кадьяна-Мондора. При прощупывании живота пациента в области кишечника определяется плотное образование цилиндрической формы. Это участок кишки, в котором развился некроз. Образование спаяно с окружающими тканями, не смещается, при надавливании пациент ощущает резкое усиление боли.
Общие проявления

- холодный пот;
- сухость во рту, появление налета на языке;
- бледность кожи и слизистых;
- снижение артериального давления и тахикардия;
- аритмия;
- особая поза больного – пациент ложится на бок, притягивает ноги к животу, чтобы уменьшить выраженность боли;
- апатичность, заторможенность;
- на поздних стадиях – судороги, возможна полная потеря сознания вплоть до комы.
Причины
Все причины возникновения инфаркта кишечника делятся на три группы:
 Тромботические факторы. Нарушение кровообращения в кишечнике возникает вследствие тромбоза мезентериальных артерий, кровоснабжающих пищеварительную систему. Развитие патологического процесса в сосудах может быть спровоцировано нарушениями свертывания крови, наличием сердечной недостаточности, травмами и опухолями кишечника. Вероятность тромбообразования возрастает на фоне использования некоторых лекарственных средств (например, пероральных контрацептивов).
Тромботические факторы. Нарушение кровообращения в кишечнике возникает вследствие тромбоза мезентериальных артерий, кровоснабжающих пищеварительную систему. Развитие патологического процесса в сосудах может быть спровоцировано нарушениями свертывания крови, наличием сердечной недостаточности, травмами и опухолями кишечника. Вероятность тромбообразования возрастает на фоне использования некоторых лекарственных средств (например, пероральных контрацептивов).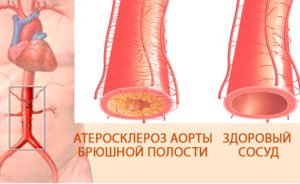 Эмболические факторы. Эмболы – это патологические объекты, которые попадают в сосуды и закупоривают их просвет. В качестве эмболов могут выступать оторвавшиеся фрагменты тромбов, пузырьки воздуха, жировые капли. Эмболический вариант инфаркта кишечника возникает вследствие атеросклероза сосудов, инфарктов, мерцательной аритмии, аневризмы аорты.
Эмболические факторы. Эмболы – это патологические объекты, которые попадают в сосуды и закупоривают их просвет. В качестве эмболов могут выступать оторвавшиеся фрагменты тромбов, пузырьки воздуха, жировые капли. Эмболический вариант инфаркта кишечника возникает вследствие атеросклероза сосудов, инфарктов, мерцательной аритмии, аневризмы аорты.- Неокклюзионные факторы. В третью группу причин входят факторы, напрямую не вызывающие закупорку сосудов кишечника. Они связаны с общим нарушением гемодинамики и изменением работы сердца, что приводит к снижению поступления крови к пищеварительной системе. К таким факторам относится снижение сердечного выброса на фоне кровотечения, обезвоживания, сепсиса или шока. Неокклюзионный инфаркт кишечника возникает также при спазме сосудов брыжейки, который часто наблюдается при гипертонической болезни.
Диагностика
Инструментальные исследования
 Мезентериальная ангиография. Ангиография является наиболее точной методикой диагностики инфаркта кишечника. Исследование предполагает введение контраста в сосуды брыжейки и оценку его распределения по кровеносному руслу. Благодаря хорошей визуализации контрастного вещества можно обнаружить точную локализацию тромба или эмбола, закупорившего сосуд. Несмотря на высокую информативность, методика является труднодоступной, так как не во всех стационарах есть ангиографы.
Мезентериальная ангиография. Ангиография является наиболее точной методикой диагностики инфаркта кишечника. Исследование предполагает введение контраста в сосуды брыжейки и оценку его распределения по кровеносному руслу. Благодаря хорошей визуализации контрастного вещества можно обнаружить точную локализацию тромба или эмбола, закупорившего сосуд. Несмотря на высокую информативность, методика является труднодоступной, так как не во всех стационарах есть ангиографы.- Ультразвуковые методы. С помощью УЗ-диагностики можно визуализировать сосуды и обнаружить патологические изменения. Наиболее информативной является методика цветного дуплексного сканирования, позволяющая оценить интенсивность кровотока в кишечных сосудах и обнаружить области замедления циркуляции.
- МРТ. С помощью магнитно-резонансной томографии можно получить послойные снимки сосудистого русла кишечника, что также позволяет обнаружить точное расположение тромба.
 КТ. При проведении компьютерной томографии на снимках определяются характерные изменения в стенке кишечника, обнаруживается газ и свободная жидкость в брюшной полости.
КТ. При проведении компьютерной томографии на снимках определяются характерные изменения в стенке кишечника, обнаруживается газ и свободная жидкость в брюшной полости.- Рентгенография брюшной полости. Рентгенологическое исследование является наименее информативным методом диагностики, так как с помощью него обнаруживаются только поздние признаки патологии. На фоне инфаркта кишечника пища в кишечнике застаивается, и в просвете его петель обнаруживаются скопления жидкости с четким горизонтальным уровнем (чаши Клойбера).
Лабораторные исследования
 Общий анализ крови. На фоне некроза кишечника развивается интоксикация, поэтому в клиническом анализе крови возникают признаки воспалительного процесса – увеличение уровня лейкоцитов, повышение СОЭ, преобладание молодых форм нейтрофилов (сдвиг формулы влево).
Общий анализ крови. На фоне некроза кишечника развивается интоксикация, поэтому в клиническом анализе крови возникают признаки воспалительного процесса – увеличение уровня лейкоцитов, повышение СОЭ, преобладание молодых форм нейтрофилов (сдвиг формулы влево).- Биохимический анализ крови. Специфическим признаком инфаркта кишечника считается увеличение уровня молочной кислоты (лактата) в сыворотке крови.
- Анализ кала на скрытую кровь. При исследовании фекалий обнаруживаются эритроциты, которые свидетельствуют о нарушении целостности стенки кишечника и повреждении кровеносных сосудов.
Лечение
Лечение инфаркта кишечника включает как консервативные, так и оперативные мероприятия. Без хирургического вмешательства вылечить патологию практически невозможно. Изолированное консервативное лечение возможно только на ранних стадиях развития заболевания (в первые 2-3 часа).
Консервативная терапия
Медикаментозное лечение пациента состоит из нескольких компонентов, преследующих разные цели:
- Этиотропная терапия. Пациенту назначается лечение, направленное на причину возникновения инфаркта. Проводится коррекция нарушений со стороны сердца и сосудов – назначаются кардиопротекторы, гипотонические средства, препараты, регулирующие ритм сердечных сокращений. Конкретный выбор лекарств зависит от заболевания, спровоцировавшего инфаркт кишечника, и тяжести его течения.
- Патогенетическое лечение. Большое значение в устранении инфаркта кишечника играет тромболитическая терапия, которая направлена на разрушение тромба и восстановление кровообращения. Для предотвращения повторного образования сгустков крови вводятся антиагреганты и антикоагулянты (гепарин, препараты ацетилсалициловой кислоты).
- Симптоматическая терапия. Симптоматическое лечение направлено на устранение метаболических нарушений, возникающих на фоне инфаркта кишечника. Пациенту проводится массивная инфузионная терапия, направленная на предотвращение шоковых состояний. Назначаются кардиопротекторные средства, которые восстанавливают сократительную активность сердца и увеличивают скорость циркуляции. Для устранения мышечного напряжения стенки сосуда при неокклюзионной форме инфаркта используются спазмолитические препараты.
Хирургическая терапия
Методы хирургии
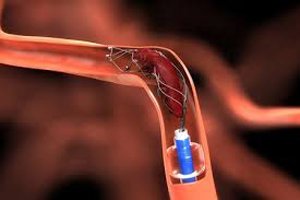 Сосудистая операция. Для устранения инфаркта кишечника проводится операция на пораженном сосуде. Восстанавливается проходимость артерии, устраняются тромбы или эмболы. Без сосудистого вмешательства невозможно скорректировать кровоснабжение кишечника, поэтому она назначается в обязательном порядке.
Сосудистая операция. Для устранения инфаркта кишечника проводится операция на пораженном сосуде. Восстанавливается проходимость артерии, устраняются тромбы или эмболы. Без сосудистого вмешательства невозможно скорректировать кровоснабжение кишечника, поэтому она назначается в обязательном порядке.- Операция на кишечнике. На фоне инфаркта развивается некроз органа, поэтому омертвевшие части необходимо удалить. Для этого проводится резекция органа, объем которой зависит от распространенности патологического процесса.
- Наложение стомы. При удалении обширного участка кишечника невозможно наложить анастомоз на здоровые концы органа из-за сильного натяжения тканей. Таким пациентам приходится накладывать стому – прямое сообщение между полостью кишечника и внешней средой. Пищевые массы буду удаляться из пищеварительной системы в специальный калосборник. Наличие стомы значительно осложняет жизнь пациента, но без нее нельзя реализовать нормальный процесс пищеварения.
Восстановительный период
 В период восстановления после операции пациент должен соблюдать ряд рекомендаций. Первые несколько суток больной находится на постельном режиме, ему устанавливаются дренажи – трубки, выводящие патологические жидкости. Каждый день проводятся перевязка и обработка послеоперационной раны.
В период восстановления после операции пациент должен соблюдать ряд рекомендаций. Первые несколько суток больной находится на постельном режиме, ему устанавливаются дренажи – трубки, выводящие патологические жидкости. Каждый день проводятся перевязка и обработка послеоперационной раны.
Большое значение в восстановительном периоде имеет питание пациента. Больных с нарушенным пищеварением первые несколько суток кормят с помощью зонда. После этого их переводят на специальное лечебное питание. После выписки пациент должен следовать рекомендациям врача:
- употреблять пищу небольшими порциями по 5-6 раз в сутки;
- отказаться от употребления алкоголя;
- контролировать водный баланс, не пить менее 2 литров в день;
- питаться каждый день примерно в одно и то же время.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Прогноз и возможные осложнения
Инфаркт кишечника – это опасное заболевание, без должного лечения которого возможно развитие тяжелых осложнений. Прогноз для пациента зависит от стадии, на которой был диагностирован патологический процесс. На начальных этапах заболевание можно купировать без последствий для организма. При более продолжительном течении возможно появление перфорации кишки и перитонита, которые значительно ухудшают состояние больного. Если заболевание не будет вовремя диагностировано, то возможен летальный исход.
Профилактика
Для предотвращения развития инфаркта кишечника необходимо:
 правильно питаться, употреблять достаточное количество клетчатки (см. о питании здесь);
правильно питаться, употреблять достаточное количество клетчатки (см. о питании здесь);- вести активный образ жизни, заниматься спортом;
- регулярно проходить профилактические обследования для раннего выявления атеросклероза, гипертонической болезни и прочих факторов риска;
- своевременно лечить патологии сердца и сосудов, соблюдать рекомендации врачей при наличии какого-либо диагноза.
В продолжение темы обязательно читайте:
К сожалению мы не можем предложить вам подходящих статей.
Признаки и методы лечения инфаркта кишечника
К серьезным сердечно-сосудистым заболеваниям, которые уверенно занимают первые места по причинам смертности, относится инфаркт кишечника. Диагностика этой патологии трудна и занимает много времени, поэтому высок риск развития осложнений. Летальность при некоторых формах инфаркта кишечника составляет от 50 до 100%.

Классификация нарушений кровоснабжения кишечника
- Компенсация. При этой стадии происходит частичное ограничение кровоснабжения в сосуде, которое проходит без следа, и функция кишечника полностью восстанавливается.
- Субкомпенсация. Приводит к развитию хронической ишемии, на фоне которой в последующем может произойти кровотечение, воспаление, перфорация кишечной стенки.
- Декомпенсация. На этой стадии развивается омертвение кишки, то есть инфаркт, после которого возникают неблагоприятные последствия. Он может осложниться перитонитом (воспалением брюшины) и даже сепсисом — заражением крови.
Причины
При этом заболевании у больного нарушается обмен жиров в организме, из-за чего в сосуде образуются бляшки. Кроме того, сосуд теряет эластичность, ограничивая поступление крови к органу, которой он кровоснабжает. Если к этому состоянию присоединяется патология тромбоцитов, которые начинают оседать на бляшке и дополнительно уменьшать просвет сосуда, кровоток может полностью прекратиться. В этом случае и разовьется инфаркт кишечника.
Тромбозу мезентериальных артерий кишки способствует патология свертывающей системы крови, несоответствие между плазмой и форменными элементами. К образованию тромба приводит неадекватный прием больным оральных контрацептивов, травмы.
Эмболия — это перекрытие просвета сосуда некоторым телом, которое «прилетело» из другого органа. Чаще всего эмболом является тромб, образовавшийся в левых отделах сердца. Это может произойти при нарушениях ритма (особенно при мерцательной аритмии, которая провоцирует вихревые токи крови), после перенесенного инфаркта миокарда. Закупорить сосуд, кровоснабжающий кишечник, могут и образования на створках клапанов сердца при инфекционном эндокардите и ревматизме.
Сдавление сосудов опухолью
Такая причина нередко встречается у больных пожилого возраста. Сдавление извне происходит постепенно, приводя к полному прекращению току крови и омертвению тканей кишечника.
Омертвение стенки кишечника наступает в том случае, если кровь не поступает 4-6 часов. Площадь поражения определяется уровнем, на котором произошла закупорка сосуда. Если она случилась в первом, самом верхнем сегменте, будет обширный инфаркт кишечника, пострадает большая часть тонкой кишки, слепая и правая половина толстой. Окклюзия второго сегмента приведет к омертвению тощей и подвздошной, однако жизнеспособным останется участок в 1-2 метра, чего достаточно для пищеварения и всасывания полезных веществ. Закупорка в третьем сегменте происходит компенсировано и не вызывает выраженных клинических проявлений.

Инфаркт кишечника может вызвать не только поражение артерий, но и тромбоз воротной вены. Это состояние вызывается восходящим воспалением периферических вен. Провоцируют его такие заболевания, имеющиеся у больного: абсцессы в брюшной полости, воспаление слепой кишки, желчного пузыря, придатков матки, аппендицит. Причинами нисходящих тромбозов являются цирроз печени, повышенное давление в воротной вене, нарушения в свертывающей системе крови.
При так называемом венозном инфаркте кишечника происходит отек кишки, что ухудшает доступ крови к ней, то есть вызывает гипоксию. В этом случае некроз стенки наступит через 5-7 дней, что объясняется хорошо развитым коллатеральным кровообращением кишечника.
Клиническая картина
Развитию инфаркта предшествует ишемия – снижение кровоснабжения участка кишки. Это состояние продолжается 6-12 часов и характеризуется очень интенсивными болями в животе. Болевой синдром возникает в верхней части живота, полностью не снимается даже наркотическими обезболивающими. Небольшой эффект могут оказать спазмолитики (дротаверин, спазмолгон).  Локализация боли зависит от места поражения: для тонкой кишки – околопупочная область, восходящей ободочной кишки – правая, нисходящей – левая. Больные в этот период очень беспокойны, не могут найти себе места, кричат, может быть рвота. Нередко рефлекторно возникает диарея. Кожа бледная, давление повышается. Язык еще влажный. Отличительная особенность этого периода в том, что при пальпации живот остается безболезненным, не вздутым. При выслушивании живота слышна активная перистальтика.
Локализация боли зависит от места поражения: для тонкой кишки – околопупочная область, восходящей ободочной кишки – правая, нисходящей – левая. Больные в этот период очень беспокойны, не могут найти себе места, кричат, может быть рвота. Нередко рефлекторно возникает диарея. Кожа бледная, давление повышается. Язык еще влажный. Отличительная особенность этого периода в том, что при пальпации живот остается безболезненным, не вздутым. При выслушивании живота слышна активная перистальтика.
Стадия инфаркта продолжается до суток. В это время симптомы менее выражены, потому что нервные окончания отмирают. Больные ведут себя более спокойно. Важно то, что в эту стадию в рвотных и каловых массах обнаруживаются примеси крови, свидетельствующие о поражении тонкого кишечника. При осмотре живота выявляется болезненность, давление нормализуется, в общем анализе крови значительно повышается уровень лейкоцитов. Язык сухой, с налетом. Аускультативно перистальтики нет.
Последняя, самая опасная стадия – перитонит. Он наступает через 18-36 часов после закупорки артерии. Самочувствие больного очень резко ухудшается, может начаться бред. Больные боятся пошевелиться, так как любое движение усиливает боль в животе. Нарушается водно-солевой баланс, появляется обезвоживание. Дальнейшее прогрессирование может привести к коме и летальному исходу.
Спасти кишку можно только на стадии ишемии, когда некроз еще не произошел. Поэтому важно как можно раньше заподозрить это состояние. Для диагностики проводят специальные инструментальные методы и анализ крови.
Диагностика
Сосуды можно посмотреть на ультразвуковом исследовании. Преимущество УЗИ в том, что это неинвазивный метод, и его можно использовать несколько раз до установки окончательного диагноза. Выявляется изменение толщины стенки, наличие жидкости в брюшной полости. При наличии оборудования полезным будет проведение МРТ, КТ.

Самый точный метод – это заполнение сосудов контрастом и последующее выполнение рентгеновского снимка с оценкой движения крови. Отсутствие заполнения какого-либо сосуда говорит о его закупорки. Такое исследование называется литографическим.
Лапароскопия – это инвазивный метод, при которым в брюшную полость помещают инструменты и камеру. Такая операция может быть проведена в большинстве хирургических стационаров. Хирург может своими глазами оценить состояние кишки и определяет дальнейшую тактику. В первой стадии (ишемия) петли кишок еще розовые, но приобретают синеватый оттенок, пропадает пульсация сосудов. При инфаркте стенка отечна, красного цвета. В последнюю стадию, когда в воспаление вовлекается брюшина, кишка тусклая, серая, безжизненная.
Из лабораторных показателей обращает внимание увеличение числа лейкоцитов в крови, наличие скрытой крови в кале, хотя на сегодняшний день этот анализ не считается специфичным.
Дифференциальная диагностика
Симптоматика инфаркта кишечника может быть схожа с хирургической патологией многих органов брюшной полости, а также с инфекционными болезнями. В первую очередь дифференциальную диагностику проводят со следующими состояниями:
- острая кишечная непроходимость;
- печеночная/почечная колика;
- острый панкреатит;
- пищевая токсикоинфекция.
Острую кишечную непроходимость от инфаркта кишки отличает отсутствие газов и стула. При спаечной непроходимости на животе виднеются рубцы. Также нехарактерными симптомами являются похудание, снижение аппетита.
При печеночной и почечной колике на УЗИ больного будут обнаруживаться камни, в анамнезе чаще подобные боли уже случались. Боли при колике волнообразны и легко купируются. Острый панкреатит отличает связь с нарушением диеты (прием алкоголя, жирная и жареная пища) и наличие панкреатических ферментов в общем анализе мочи.
Рвота может быть характерна для инфекционного заболевания. Диагноз токсикоинфекции подтверждает высокая температура, тошнота. Важно собрать эпидемиологический анамнез: где питался больной, что ел, заболел ли кто-то из коллектива.
Лечение
Лечение инфаркта кишечника всегда хирургическое. Оно должно начаться в течение первых суток от момента окклюзии, иначе исход в 95% случаев может быть неблагоприятным. Лечение больного обязательно должно включать и резекцию некротизированного участка кишки, и восстановление сосуда.
Объем операции определяется следующими факторами:
- механизм возникновения;
- стадия заболевания;
- локализация поражения;
- состояние пациента;
- оснащенность операционной.
Восстановление кровоснабжения в вовлеченной кишке возможно в течение 6 часов после возникновения закупорки. Для этого из просвета сосуда специальным катетером удаляют тромб. Если прошло больше времени и изменения стали необратимыми, необходимо удалить омертвевшую часть и восстановить сосуды сохраненных отделов кишечника.

Исход операции во многом зависит от предоперационной подготовки. Она включает в себя нормализацию работы органов и систем, восстановления объема крови, улучшение газообмена в тканях. В первые же часы после госпитализации начинается инфузионная терапия – капельницы с растворами электролитов. Для улучшения кровотока вводятся растворы смазмолитиков.
В послеоперационном периоде к терапии добавляется борьба с бактериальными осложнениями. Для этих целей назначаются антибиотики широкого спектра действия, предварительно определяется устойчивость микроорганизмов. Также проводят профилактику повышения свертываемости крови в сосуде: назначают антикоагулянты и антиагреганты, используют эластические бинты или чулки на нижние конечности, стремятся к ранней активизации больного.
После выписки больного направляют в поликлинику по месту жительства к гастроэнтерологу. Врач должен проконтролировать исход заболевания, скорректировать патологию, которая привела к инфаркту кишки. Наиболее важным является лечение атеросклероза, мониторинг липидного спектра, наблюдение за состоянием печени, печеночных трансаминаз.
Большое значение имеет и коррекция сердечной патологии, восстановление синусового ритма при мерцательной аритмии, коррекция клапанных пороков.
Прогноз
При благоприятном течении заболевания состояние больного улучшается к третьему дню, восстанавливается перистальтика, начинают отходить газы. У ослабленных больных могут возникнуть осложнения: пневмония, сепсис, тромбозы.
Результат лечения напрямую зависит от быстрой диагностики, правильной тактики ведения больного и адекватной терапии. Профилактика повторного инфаркта заключается в лечении атеросклероза, нормализации жирового обмена, ведении здорового образа жизни.
Кишечный инфаркт: симптомы, причины, выживаемость

Кишечный инфаркт (или кишечная ишемия) – это состояние, которое возникает, когда кровеносные сосуды, которые протекают в кишечник, сжимаются или затрудняются, тем самым уменьшая или прерывая кровоснабжение органа.
Кишечная ишемия может проявляться через широкий спектр признаков и симптомов, что затрудняет надежные прогнозы о причиненном ущербе, его причине и прогнозе; однако можно описать некоторые из наиболее распространенных моделей, которые мы увидим позже.
Наиболее распространенная форма кишечного инфаркта, ишемия толстой кишки, проявляется следующими симптомами:
- боль в животе внезапная, от легкой до умеренной,
- срочно надо испражняться,
- появление в течение 24 часов крови в кале не всегда присутствует.
Ишемия может в любом случае ударить
- тонкая кишка,
- толстая кишка
- или оба
и, если не лечить, стать причиной потенциально смертельных осложнений; поэтому внезапное прерывание кровообращения в направлении кишечника является чрезвычайной ситуацией, которая требует немедленной хирургической помощи больнице.
За последние 50 лет произошла глубокая эволюция в подходе к этой патологии, и диагностика теперь стала намного проще, чем в прошлом; это повышение осведомленности конкретным и значительным образом способствовало вероятности положительного прогноза для пациента, даже если, к сожалению, это патология, все еще связанная с очень высоким риском необратимого повреждения кишечника и смерти.
- В случае ишемического колита (толстой кишки), наиболее распространенной формы инфаркта кишечника, выживаемость является решительно высокой;
- в случае инфаркта в тонкой кишке, с другой стороны, выживаемость составляет приблизительно 10% при отсутствии своевременного диагноза, в то время как даже в структурах совершенства и после правильного диагноза выживаемость составляет приблизительно 20-50% в зависимости от характеристик сердечный приступ ( источник ).
причины
Кишечник представляет собой сложный орган длиной до 8 м (более 9, если рассматривать весь пищеварительный тракт), и его функции выходят за рамки простого переваривания пищи:
- усвоение питательных веществ,
- удаление волокон и отходов через фекалии,
- первая линия защиты иммунной системы,
- …
Эта множественность задач требует большого количества кислорода и энергии, обеспечиваемой без прерывания плотной сетью кровеносных сосудов:
- артерии, которые несут богатые кислородом молекулы крови и энергии,
- вены, которые уносят углекислый газ и отходы.
Кишечная ишемия возникает, когда артериальное кровообращение, направленное к кишечнику, уменьшается или полностью прекращается. Если клетки пищеварительной системы получают меньше крови, им не хватает кислорода, они ослабевают и умирают, нанося непоправимый вред органу.
В более редких случаях закупорка вызвана закупоркой на выходе (вены), которая, очевидно, вызывает нарушения кровообращения даже до прерывания.
Существуют различные формы кишечного инфаркта, давайте посмотрим их один за другим.
Инфаркт толстой кишки (ишемический колит)
Ишемия толстой кишки возникает, когда кровообращение, направленное в эту часть кишечника через нижнюю брыжеечную артерию, замедляется или полностью прекращается.
Это относительно редкая форма в общей популяции, но гораздо чаще встречается у пожилых людей (старше 60 лет), где она представляет собой наиболее распространенную форму инфаркта кишечника.
Точная причина снижения прямого кровотока в толстой кишке не всегда диагностируется, но наиболее распространенными являются:
- окклюзионные изменения
- тромбоэмболическая блокада, часто обусловленная:
- мерцательная аритмия ,
- атеросклероз (накопление жировых отложений на стенках артерий),
- нарушения сердечного клапана,
- сердечный приступ ,
- аневризма брюшной аорты .
- кишечная непроходимость , вызванная грыжей , рубцовой тканью или опухолью,
- тромбоэмболическая блокада, часто обусловленная:
- неокклюзивные изменения
- гипотония (очень низкое кровяное давление), часто без симптомов и связана с
- сердечная недостаточность ,
- основные операции,
- травма
- или шок .
- гипотония (очень низкое кровяное давление), часто без симптомов и связана с
Острая брыжеечная ишемия
Острая брыжеечная ишемия поражает тонкую кишку, внезапно проявляется болью, которая может быть сильной, и основными факторами риска являются:
- тромбоэмболические причины
- сгусток, образовавшийся где-то еще в организме, который становится причиной закупорки артерии (вызванной, например, застойной сердечной недостаточностью, аритмией, инфарктом …), которая является наиболее частой причиной,
- обструкция или сгусток, который образуется в самой артерии,
- сгусток, образующийся в брыжеечной вене,
- пониженное кровяное давление, что снижает кровоснабжение кишечника.
Хроническая брыжеечная ишемия
Хроническая брыжеечная ишемия (или кишечная стенокардия) вызвана атеросклерозом, то есть постепенным накоплением жировых отложений на стенках артерии. Хроническая брыжеечная ишемия может трансформироваться в острую брыжеечную ишемию, если в одной из пораженных артерий образовался тромб.
Брыжеечный венозный тромбоз
Эта форма кишечной ишемии возникает, когда тромб образуется в вене, которая начинается с кишечника (брыжеечная вена). Обструкция этой вены препятствует нормальному кровотоку и выходу из кишечника.
Это редкая форма, на которую приходится 5-15% случаев брыжеечной ишемии.
Причину часто ищут в независимом состоянии, например:
- гиперкоагуляция (из-за опухолей, полицитемии, отсутствия факторов свертывания, …),
- недавние операции на брюшной полости,
- сепсис ,
- опухоли, способные препятствовать прохождению крови при сжатии,
- заболевания пищеварительного тракта, такие как язвенный колит, болезнь Крона , панкреатит или дивертикулит ,
- …
Факторы риска
С диагностической точки зрения очень важно определить основные факторы риска в анамнезе, потому что даже подозрение на возможный инфаркт кишечника может спасти жизнь.
Факторы, способные увеличить риск кишечной ишемии, включают в себя:
- возраст (люди старше 50 лет более подвержены),
- наличие сердечно-сосудистых заболеваний ( сердечная недостаточность , аритмии, такие как мерцательная аритмия ),
- история сердечного приступа и / или инсульта ,
- использование лекарств, таких как гормональные контрацептивы и молекулы, которые сокращают или расширяют кровеносные сосуды, например, некоторые из них используются для борьбы с аллергией и мигренью .
- любой фактор риска развития атеросклероза ( курение , высокое кровяное давление , диабет , гиперхолестеринемия , ожирение , диета с высоким содержанием жиров , …),
- субъекты с риском тромбоза (например, из-за травмы, вынужденного отдыха, …),
- проблемы коагуляции.
симптомы
Симптомы могут появляться внезапно (острый инфаркт) или постепенно (хроническая ишемия), но на самом деле нет точной картины, которая могла бы привести к определенному диагнозу, не говоря уже о прогнозировании прогноза.
Наиболее распространенной формой кишечного инфаркта является ишемия толстой кишки, которая обычно проявляется в появлении внезапной легкой или умеренной боли в левой части живота, что часто сопровождается неотложной необходимостью дефекации.
Часто стул показывает ярко-красную или коричневатую кровь.
Прогноз, связанный с этой формой кишечного инфаркта, в большинстве случаев является хорошим, но это ситуация, которая требует оценки в больнице, поскольку может быть важно быстро вмешаться, чтобы избежать фатальных последствий.
В случае острой неокклюзионной кишечной ишемии в целом симптомы переходят на второй план по сравнению с общей картиной пациента, который может страдать от
- сердечная недостаточность,
- гипотония (низкое кровяное давление),
- сердечный приступ,
- тяжелая сердечная аритмия (нерегулярное сердцебиение).
Пациент в этих условиях часто не испытывает и не чувствует характерной боли в животе.
Острая ишемия
Характерными симптомами кишечного инфаркта являются:
- внезапная боль в животе , средней интенсивности или даже очень сильная
- срочно надо испражняться,
- частые и неконтролируемые приступы диареи (иногда дизентерии ),
- болезненный или опухший живот ,
- наличие крови в кале ,
- тошнота и / или рвота ,
- возможно лихорадка .
Хроническая ишемия
Хроническая кишечная ишемия, как правило, связана с тупой (диффузной) болью в животе, со спазмами, которые могут начаться через 10-30 минут после еды и достичь пика примерно через 1-3 часа.
Боль может постепенно усиливаться, до такой степени, что пациенты вынуждены пропускать прием пищи и терять вес. Другие симптомы, которые могут появиться, включают:
- боль в животе, которая усиливается в течение недель и месяцев,
- понос,
- тошнота и / или рвота,
- припухлость .
Хроническая кишечная ишемия может перерасти в острую ишемию. В этом случае вы можете внезапно начать испытывать сильную боль в животе, после нескольких недель или месяцев периодической боли после еды.
Когда звонить врачу
Внезапная и сильная боль в животе требует немедленной оценки в больнице
Боль обычно описывается как невыносимая, до такой степени, что она не позволяет пациенту стоять на месте или каким-либо образом найти облегчение.
Если, с другой стороны, боль в животе умеренная и имеет предсказуемые характеристики, например, она всегда начинается сразу после еды, обратитесь к врачу. После первого визита семейный врач назначит визит к специалисту гастроэнтерологу (врачу, специализирующемуся на лечении расстройств пищеварения) или сосудистому хирургу (врачу, который специализируется на лечении расстройств системы кровообращения).
Опасности
Ранняя диагностика может действительно иметь значение с точки зрения прогноза и осложнений, которые могут включать:
- Некроз (смерть) кишечной ткани, если прямое кровообращение в кишечнике полностью прекращается.
- Стеноз толстой кишки, если ишемия оставляет шрамы, следует лечить более или менее инвазивным способом, основываясь на эволюции в последующие 12-24 месяца.
- Серьезные инфекции ( перитонит ).
Около 20% пациентов с ишемическим колитом могут испытывать хроническую форму, характеризующуюся частыми инфекциями, диареей с кровью, потерей веса и хронической болью в животе; лечение в этих случаях чисто хирургическое, с удалением пораженного участка.
К сожалению, это может привести к смертельному исходу, с предполагаемой смертностью следующим образом
- ишемический колит
- не гангренозный 6%,
- гангренозная 50-75% (100% при отсутствии операции)
- брыжеечная ишемия
- венозный тромбоз в 32% случаев,
- артериальная эмболия в 54% случаев,
- артериальный тромбоз 77%,
- неокклюзионная ишемия 73%
диагностика
Кишечный инфаркт представляет собой лишь небольшой процент причин внезапного появления боли в животе, что часто затрудняет постановку правильного диагноза; Во время медицинского обследования большое значение имеют любые факторы риска, которые могут привести врача к срочному назначению диагностических исследований:
- анализы крови,
- колоноскопия ,
- УЗИ ,
- методы визуализации ( КТ , магнитный резонанс , …),
- ангиографии.
КТ, проведенная до и после перфузии внутривенного контрастного вещества, вероятно, представляет собой контрольное обследование для диагностики инфаркта кишечника.
В некоторых случаях, когда подозрение сильное, проводится поисковая операция по выявлению и удалению поврежденных тканей. Поисковая хирургия позволяет проводить диагностику и терапию в течение одной процедуры.
Уход и терапия
При инфаркте кишечника, который поражает тонкую кишку, важно, чтобы диагноз был сформулирован как можно скорее:
- если окклюзия вызвана тромбом, можно предпринять антикоагулянтное и тромболитическое лечение,
- в то время как в случае пациентов с неокклюзивной ишемией (например, вызванной снижением давления) необходимо вмешаться, чтобы восстановить нормальное кровоснабжение органа посредством коррекции давления или других вовлеченных факторов.
В случае поздней диагностики, после 6-8 часов, экстренная хирургия является единственным жизнеспособным подходом; цель состоит в том, чтобы как можно быстрее определить участок кишечника, на который влияет сокращение кровотока, различая их благодаря цвету, который постепенно превращается из обычного розового в более интенсивный (фиолетовый, черный), признак более или менее повреждения тканей продвинутый.
После выявления необходимо восстановить кровообращение и, при необходимости, удалить участки кишечника с непоправимым повреждением.
В случае кишечного инфаркта толстой кишки наличие избыточной кровеносной сети обеспечивает более высокий предел вмешательства, и часто можно избежать инвазивности операции, поскольку мы часто наблюдаем постепенный переход от острого эпизода к хронической форме с последующим адаптация тканей. В этих случаях он может излечиться самопроизвольно без какой-либо терапии, за исключением возможного использования антибиотиков в случае инфекции и точного назначения, связанного с улучшением образа жизни, чтобы избежать возможных рецидивов.
Если тесты предполагают наличие нарушения свертываемости крови, пациент должен оставаться в антикоагулянтной терапии навсегда.
профилактика
Вы можете уменьшить риск кишечной ишемии, изменив свой образ жизни, чтобы предотвратить атеросклероз:
- Соблюдайте диету, богатую фруктами, овощами и цельными зернами . ограниченный
- сахара,
- холестерин и жир.
- Не курить Если вы курите, попросите своего врача помочь вам прекратить , например, психологическую помощь, лекарства и продукты, заменяющие никотин.
- Как осуществлять на регулярной основе . Старайтесь двигаться хотя бы полчаса почти каждый день.
- Держите свой вес под контролем и похудеть в случае необходимости.
- Держите под контролем другие проблемы со здоровьем. Если вы страдаете от гипертонии, высокого уровня холестерина или других заболеваний, которые предрасполагают к атеросклерозу, постарайтесь держать их под контролем вместе с врачом.