Лимфангит – это острое или хроническое воспаление лимфатических стволов и капилляров, возникающее вторично, на фоне гнойно-воспалительных процессов. Лимфангит сопровождается гиперемией и болезненной припухлостью по ходу воспаленных лимфатических сосудов, отеками, регионарным лимфаденитом, высокой температурой тела (39—40°С), ознобами, слабостью. Диагностика лимфангита осуществляется на основе ультразвукового ангиосканирования, компьютерного термосканирования, выделения возбудителя из первичного гнойного очага. Лечение лимфангита включает санацию первичного очага, антибиотикотерапию, иммобилизацию конечности, вскрытие сформировавшихся абсцессов и флегмон.
МКБ-10

- Причины лимфангита
- Классификация
- Симптомы лимфангита
- Диагностика
- Лечение лимфангита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
При лимфангите (лимфангоите, лимфангиите) могут поражаться лимфатические сосуды различного калибра и глубины локализации. Лимфология и флебология чаще сталкивается с лимфангитом конечностей, что обусловлено их частым микротравмированием, обилием микробных патогенов и характером лимфообращения. Лимфангит обычно протекает с явлениями вторичного лимфаденита. Развитие лимфангита свидетельствует о прогрессировании первичной патологии и усугубляет ее течение.

Причины лимфангита
Лимфангит развивается вторично, на фоне имеющегося поверхностного или глубокого гнойно-воспалительного очага — инфицированной ссадины или раны, фурункула, абсцесса, карбункула, флегмоны. Основными патогенами при лимфангите выступают золотистый стафилококк, бета-гемолитический стрептококк, реже — кишечная палочка и протей, а также другая аэробная флора в виде монокультуры или в ассоциациях. Специфические лимфангиты чаще связаны с наличием у пациента туберкулеза.
Вероятность развития лимфангита зависит от локализации, размеров первичного инфекционного очага, вирулентности микрофлоры, особенностей лимфообращения в данной анатомической зоне.
Микробные агенты и их токсины попадают из очага воспаления в межтканевое пространство, затем в лимфатические капилляры, двигаясь по ним в направлении тока лимфы к более крупным сосудам и лимфоузлам. Реактивное воспаление сосудистой стенки выражается в набухании эндотелия, повышении ее проницаемости, развитии экссудации, выпадения сгустков фибрина, внутрисосудистого тромбообразования. Данные изменения приводят к расстройствам местного лимфообращения — лимфостазу. При дальнейшем прогрессировании воспаления может развиваться гнойный лимфангит и гнойное расплавление тромбов.
В случае распространения воспаления на окружающие ткани развивается перилимфангит, при котором могут поражаться кровеносные сосуды, суставы, мышцы и т. д. Восходящим путем воспаление может распространяться до грудного лимфатического протока. В клинической практике чаще диагностируется лимфангит нижних конечностей, который возникает вследствие потертостей, микротравм, расчесов, трофических язв, панарициев.
В андрологии иногда встречается состояние, расцениваемое как невенерический лимфангит полового члена: его причинами могут служить травмирование тканей пениса при частой мастурбации и затяжных половых актах. Специфический венерический лимфангит может развиваться при первичном сифилисе, генитальном герпесе, уретрите, обусловленном половой инфекцией.
Классификация
С учетом характера и выраженности воспаления лимфангит может быть серозным (простым) и гнойным; по клиническому течению — острым или хроническим; по глубине расположения пораженных сосудов — поверхностным либо глубоким.
В зависимости от калибра воспаленных лимфатических сосудов лимфангиты подразделяются на капиллярные (ретикулярные или сетчатые) и стволовые (трункулярные). При ретикулярном лимфангите в воспаление вовлекается множество поверхностных лимфатических капилляров; при стволовом — воспаляется один или несколько крупных сосудов.
Симптомы лимфангита
При лимфангоите всегда в значительной степени выражена общая интоксикация, сопровождающая тяжелый гнойно-воспалительный процесс. Отмечается высокая температура (до 39-40°С), ознобы, потливость, слабость, головная боль. Ретикулярный лимфангит начинается с появления выраженной поверхностной гиперемии вокруг очага инфекции (раны, абсцесса и т. д.) с усиленным сетчатым (мраморным) рисунком на фоне интенсивной эритемы. По клинической картине сетчатый лимфангит напоминает рожу, однако гиперемия имеет расплывчатые границы, нехарактерные для рожистого воспаления.
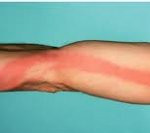
Локальным проявлением стволового лимфангита служит наличие на коже узких красных полос по ходу воспаленных лимфатических сосудов, тянущихся к регионарным лимфоузлам. Быстро развивается припухлость, уплотнение и болезненность тяжей, отечность и напряженность окружающих тканей, регионарный лимфаденит. Пальпация по ходу сосудов выявляет болезненные уплотнения по типу шнура или четок.
При глубоком лимфангите локальной гиперемии не наблюдается, однако быстро нарастает отек и боль в конечности; при глубокой пальпации отмечается резкая болезненность, рано развивается лимфедема. В случае перилимфангита участки воспаленных окружающих тканей могут трансформироваться в абсцесс или подфасциальную флегмону, несвоевременное вскрытие которых чревато развитием сепсиса.
Симптоматика хронических лимфангитов стерта и обычно характеризуется стойкими отеками вследствие закупорки глубоких лимфатических стволов и лимфостаза. При невенерическом лимфангите вдоль ствола или венечной борозды полового члена появляется безболезненный уплотненный тяж, который может сохраняться в течение нескольких часов или дней, после чего самопроизвольно исчезает.
Диагностика
Ретикулярный лимфангит может быть легко диагностирован лимфологом уже в ходе визуального осмотра, однако его следует дифференцировать от рожистого воспаления и поверхностного флебита. В установлении диагноза помогает выявление первичного воспалительного очага.
Распознавание глубокого лимфангита может вызывать затруднения. В этом случае учитываются клинико-анамнестические данные, результаты инструментальных и лабораторных исследований. При лимфангите в периферической крови наблюдается выраженный лейкоцитоз. При УЗДГ и дуплексном сканировании визуализируются изменения лимфатических сосудов по типу неоднородности структуры, сужения просвета, наличия гиперэхогенного ободка вокруг сосуда, реактивные изменения в соответствующих лимфоузлах.
Оценка выраженности, распространенности и глубины лимфангита осуществляется с помощью компьютерной термографии. Комплекс исследований позволяет отличить глубокий лимфангит от флегмоны мягких тканей, тромбофлебита глубоких вен, остеомиелита. Определение возбудителя лимфангита проводится путем бактериологического посева отделяемого гнойной раны. При осложненном лимфангите выполняется исследование крови на стерильность.
Лечение лимфангита
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов, флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды, линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления показана рентгенотерапия. Лечения невенерического лимфангита полового члена не требуется. При лимфангите, вызванном ЗППП, проводят терапию основной инфекции.
Прогноз и профилактика
Предупреждение лимфангита заключается в своевременной первичной хирургической обработке ран, санации гнойничковых заболеваний, вскрытии сформировавшихся гнойных очагов, адекватной антибиотикотерапии. Длительное хроническое течение лимфангита может привести к облитерации лимфатических сосудов, расстройству лимфообращения, развитию лимфостаза и слоновости. В случае своевременно начатой терапии лимфангит поддается стойкому излечению.
Лимфангит: классификация, причины и клиническая картина, методы лечения и профилактики
Воспалительный процесс лимфатических стволов и капилляров, который протекает остро или имеет хроническую форму, называется лимфангит. Его отличительной характеристикой выступает тот фактор, что процессы вторичны, то есть возникают на фоне других гнойно-воспалительных патологий. Отмечается краснота кожи и отечность по ходу воспаления, наличие патологических процессов в регионарных лимфоузлах, общая слабость, ознобы на фоне повышения температуры тела до 40°С. Рассмотрим более подробно, что такое лимфангит.
В чем суть заболевания, его классификация

Лимфангит сопровождается болезненной припухлостью по ходу воспаленных лимфатических сосудов, отеками, регионарным лимфаденитом, высокой температурой тела (39—40°С), ознобами, слабостью
Лимфангит – это воспаление, вторичная патология, которая распространяется на сосуды лимфатической системы. Развивается заболевание, как правило, при ранении кожного покрова: по краям ранки кожа воспаляется, а от неё расходятся красные полосы, что свидетельствует о патологическом процессе в лимфососудах.
В большинстве случаев лимфангит прогрессирует при травмах конечностей, поскольку именно на руках и ногах находится наибольшее количество микробов. Но может наблюдаться и на других частях тела. После проникновения инфекционных агентов в межтканевые полости они поражают сперва капилляры, а затем сосуды и лимфоузлы.
В медицинской практике лимфангит классифицируется по нескольким параметрам:
| По форме течения | · острый – четко проявляется симптоматика;· хронический – симптоматика не проявлена, но отечность ярко выраженная; |
| По характеру воспалительного процесса | · простой;· гнойный; |
| По глубине расположения | · поверхностный;· глубоко расположенный; |
| По возбудителю | · вирусный лимфангит;· бактериальный лимфангит; |
| По пораженным сосудам | · сетчатый или ретикулярный, когда поражение распространяется на мелкие поверхностные капилляры;· стволовой (трункулярный), когда лимфангит затрагивает один или несколько сосудов. |
Также можно выделить такие формы лимфангита:
- венерический – развивается на фоне некоторых венерических болезней;
- невенерический лимфангит или лимфангит полового члена – поражает половой орган мужчины в результате инфекционно- воспалительных процессов на фоне микротравм, возникающих при незащищенных половых контактов или при мастурбации;
- раковый лимфангит – возникает на фоне злокачественных новообразований;
- перилимфангит – воспалительный процесс, локализующийся вокруг лимфатического ствола.
Причины лимфангита
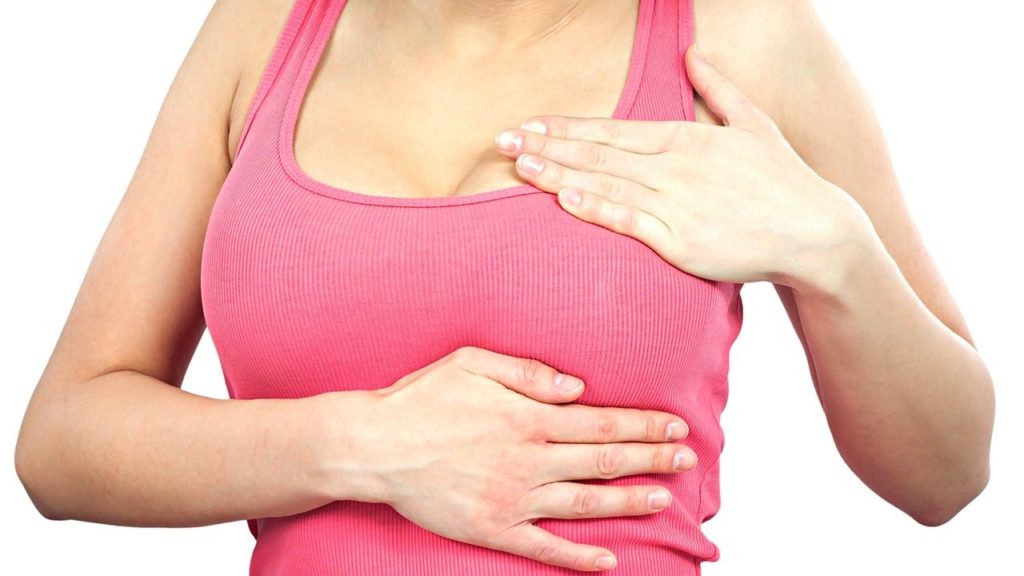
Карциноматозный лимфангит часто возникает у женщин с онкологией груди
Лимфангит возникает по причине воспалительного процесса, который происходит в тканях поверхностно или глубоко. Механизм развития болезни может быть запущен даже через инфицирование незначительной ранки или ссадины. Более серьезными причинами являются:
- фурункулы;
- карбункулы;
- флегмоны;
- абсцесс.
Основными возбудителями гнойного процесса выступают синегнойная или кишечная палочка, стрептококки, протей, стафилококки и иные аэробные микроорганизмы. Также в медицинской практике встречается специфическая форма болезни, которая проявляется на фоне туберкулеза.
На степень тяжести лимфангита влияют такие факторы:
- размер и локализация воспалительного очага;
- активность болезнетворных агентов;
- особенности лимфатической системы больного.
На воспалительный процесс в стенках лимфатических сосудов указывает характерное набухание. Проницаемость клеток повышается, а потому нарушается лимфообращение на местном уровне.
Нарушение функционирования мышечного и суставного аппаратов свидетельствует о том, что воспалительный процесс развился и в межтканевом пространстве (перилимфангит). Одним из сложных последствий такой формы лимфангита является патологический процесс грудного лимфатического протока – вероятность его развития очень высока. Так, карциноматозный лимфангит часто возникает у женщин с онкологией груди или у мужчин и женщин с онкологией легких.
Среди возможных причин возникновения болезни выделяют аллергические реакции и воздействие токсических соединений. Но такие случаи очень редки, как и эпизоотический лимфангит у человека.
Симптомы и признаки
Чащу всего лимфангит прогрессирует при травмах конечностей, поскольку именно на руках и ногах находится наибольшее количество микробов
Клиническая картина напрямую зависит от того, какого размера сосуды были поражены. Когда патологический процесс затрагивает мелкие капилляры, то на коже это проявляется в виде маленьких красных полос, который идут от места воспаления к локальным лимфоузлам. При пальпации пораженного места явно ощущается уплотнение, будто под красной полосой проходит шнур.
Когда причиной воспаления лимфатических сосудов является фурункул или загноившееся ранение, то вокруг него наблюдается покраснение без четких границ. Острый лимфангит сопровождается явно выраженными локальными проявлениями и интоксикацией.
Выделяют такие общие симптомы:
- лихорадочные состояния, озноб;
- слабость, больной жалуется на плохое общее самочувствие;
- повышение температуры тела;
- головные боли;
- повышенная потливость;
- ограниченность движений конечности;
- онемение языка.
Анализ крови при острой форме указывает на избыток лейкоцитов.
Также выделяют ряд локальных симптомов, которые уже более явно указывают на лимфангит:
- кожа вокруг места ранения краснеет и отекает, покраснение не имеет ярко выраженных границ;
- место отека становится горячим на ощупь;
- по коже конечности расходятся характерные красные линии;
- в месте поражения появляется сосудистая сетка;
- при надавливании на красные линии или при трении ощущается давящая боль по всей длине воспаленного сосуда;
- больной ощущает пульсирующую боль в пораженной конечности;
- кожный покров огрубевает, сохнет;
- увеличиваются локальные лимфоузлы.
Если говорить о хронической форме лимфангита, то, помимо вышеперечисленных симптомов, наблюдаются и такие проявления:
- спазм сосудов;
- расширение инфицированных зон;
- застойные процессы крови и замедление кровотока;
- отечность инфицированной конечности.
Если лимфаденит глубокий, то покраснений на коже может и не быть. Проявляются только болезненные ощущения при надавливании на участки, где протекает патологический процесс.
Диагностика
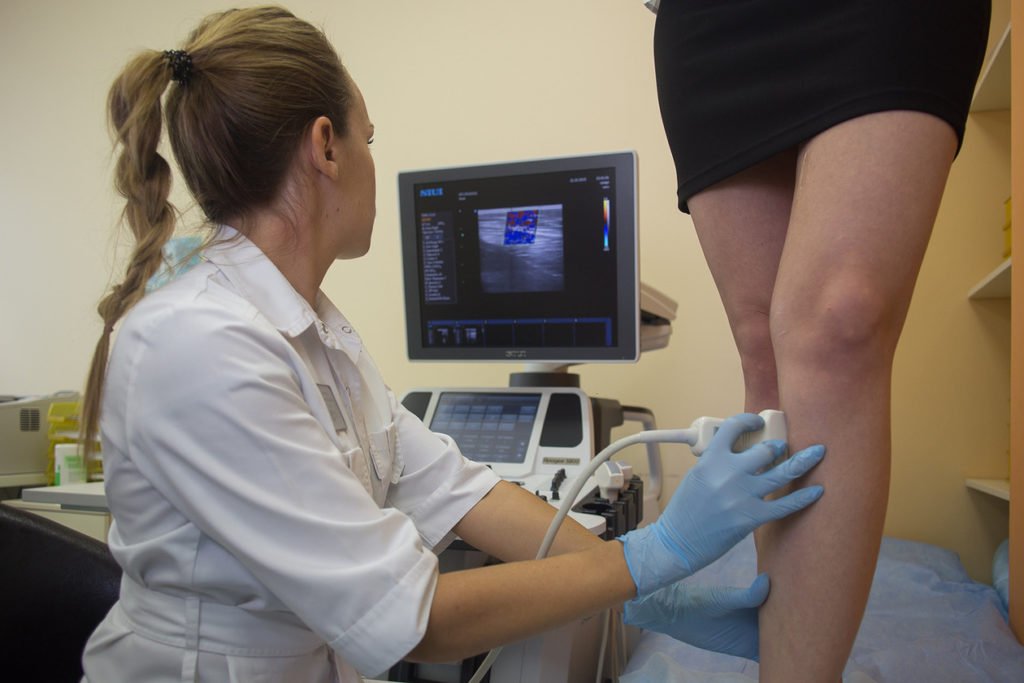
УЗИ сосудов поможет более точно поставить диагноз и выявить патологию заболевания
Диагностикой заболевания занимается лимфолог. Сперва доктор опрашивает пациента, изучает все жалобы, проводит первичный осмотр для установления выраженных симптомов. Чтобы подтвердить диагноз, больного направляют на аппаратные и лабораторные исследования.
Среди основных методов диагностики выделяют следующие:
- анализ крови общий и биохимический. Указывает на отклонения от нормы, позволяет определить воспалительные процессы в сосудах;
- иммунологические анализы для определения антител в крови, которые отвечают за воспаление;
- биопсия. Исследование фрагмента кожи под микроскопом применяется, как правило, для исключения рожистого воспаления;
- УЗИ сосудов. Такой метод позволяет оценить состояние сосудов визуально: увидеть ширину просвета, очаги воспаления, деформации и пр.;
- допплерография – дополнительное исследование при УЗИ, позволяющее определить скорость кровотока. В сложных случаях доктор назначает дуплексное сканирование – это допплерография и ультразвуковое исследование в комплексе;
- МРТ. Назначается при остром течении лимфангита для определения общего состояния организма и выявления сопутствующих заболеваний.
Для определения вида бактерий, которые стали причиной патологического процесса, назначается бактериологическое исследование содержимого раны. При лимфангите легкого обязательно назначается дополнительная рентгенография.
Лечение
Терапия острого лимфангита предполагает ликвидацию первичного очага, спровоцировавшего развитие воспалительного процесса в лимфатических сосудах. Пациенту обрабатывают инфицированные раны, вскрывают флегмоны и абсцессы, осуществляют их дренирование и санацию. После этих мероприятий пациенту рекомендуется двигательный покой с фиксированием конечности в приподнятом состоянии.
Медикаментозное лечение
Консервативная терапия является основой лечения недуга на первых стадиях его развития. Для того, чтобы эффективно бороться с очагом инфекции, необходим комплексный подход. Его можно обеспечить, используя медикаменты следующих групп:
- антибиотики;
- антигистаминные (противоаллергические) препараты;
- противовоспалительные средства.
Дозировка и длительность приема этих средств определяются врачом индивидуально для каждого пациента. Терапия проводится под врачебным контролем и при необходимости корректируется.
Физиотерапия
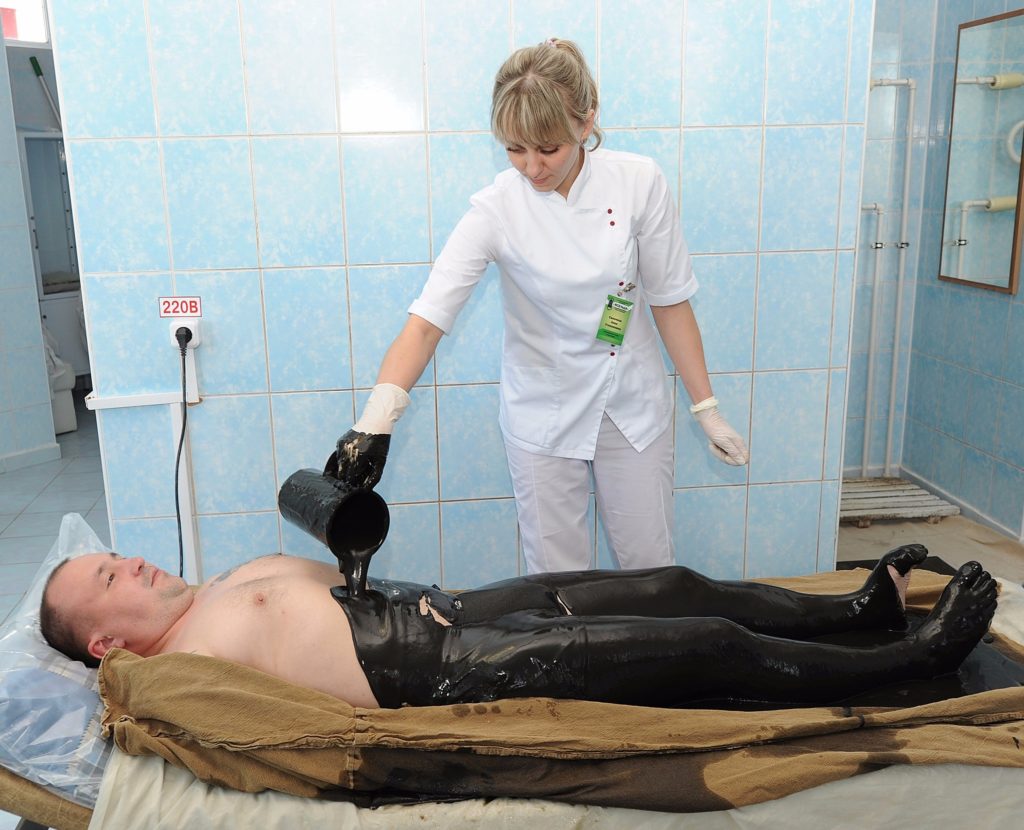
Физиотерапевтические процедуры усиливают действие медикаментозного лечения
Физиотерапевтические процедуры являются дополнением к медикаментозному лечению. Они усиливают действие препаратов и способствуют стабилизации состояния пациента. Как правило, при лимфангите используются следующие процедуры:
- УФО;
- облучение крови посредством лазера (ВЛОК) и ультрафиолета (УФОК);
- грязелечение;
- повязки с лечебными мазями;
- полуспиртовые компрессы.
Лимфангит невенерической природы чаще всего не нуждается в специализированном лечении. В данном случае требуется лишь устранение источника инфекции. Заболевание проходит само собой в течение нескольких дней после купирования воспалительного процесса.
Если патология характеризуется затяжным течением, то для устранения первичного очага используется рентгенотерапия. Суть данной процедуры заключается в оказании разрушительного воздействия на пораженные клетки. В результате процессы жизнедеятельности в пораженных клеточных структурах постепенно замедляются. Это приводит к постепенному уменьшению воспалительного очага.
Прогноз
Средства современной медицины позволяют эффективно лечить лимфангит практически на любой стадии развития заболевания. Следует понимать, что длительное течение хронической формы недуга может вызывать целый ряд осложнений. Наиболее тяжелыми из них являются:
- облитерация лимфатических сосудов;
- лимфостаз;
- различные расстройства лимфообращения.
Поэтому чем раньше будет начата профессиональная терапия – тем лучше.
Меры предупреждения лимфангита заключаются в своевременной санации гнойных очагов, первичной обработке ран и проведении адекватной антибиотикотерапии.
Лимфангит

Отличительная особенность лимфатических сосудов от кровеносных — циркуляция лимфы (бесцветная жидкость), схожей по составу с плазмой крови. В лимфе содержится малое количество белков. Основная масса — иммунные клетки.
Лимфа по сосудам поставляется из тканей в кровеносную систему, очищает кровь от продуктов распада, шлаков, белковых соединений.
При лимфангите начинает развитие гнойно-воспалительный процесс в сосудах или капиллярах, вызванный инфекцией. Спровоцировать могут вирусы и бактерии, попадающие через порезы, ссадины раны на коже рук и ног, вызывая острую, хроническую симптоматику.
- Что такое лимфангит
- Почему возникает и чем опасен
- Виды и формы
- Симптомы
- Признаки ретикулярной формы
- Стволовая форма
- Невенерическая форма
- Когда и какому врачу обратиться
- Диагностика
- Методы терапии
- Антибиотикотерапия
- Антигистаминные и противовоспалительные средства
- Аппаратные методы
- Средства для наружного применения
- Профилактика
- Полезное видео: лимфангит полового члена
Что такое лимфангит
 Лимфангит — воспаление сосудов, встречающееся у людей любого возраста. Чаще поражает нижние конечности (голени), предплечья рук.
Лимфангит — воспаление сосудов, встречающееся у людей любого возраста. Чаще поражает нижние конечности (голени), предплечья рук.
Нередко наблюдается мужчин, чья работа связана с повышенной травматизацией.
Заболевание – вторичное. Сначала микробы попадают в поверхностные отделы лимфатических капилляров.
Затем с оттоком тканевой жидкости проникают в просвет лимфатического капилляра и крупные сосуды.
Инфекция начинает выделять токсические соединения и образование белкового фибрина волокнистой структуры, склеивающего стенки сосуда, нарушающего проходимость, вызывающего застой лимфы.
Воспалительный процесс в сосудах, протекающий без гноя, принято называть серозным. Инфекция быстро распространяется, поражая лимфатические сосуды и подкожно-жировую клетчатку. Это вызывает нагноение, провоцирует переход заболевания в гнойную форму с резким ухудшением самочувствия у пациентов.
Почему возникает и чем опасен
Развивается по причине попадания токсинов и микробных агентов в межтканевое пространство и лимфатические капилляры. Провоцирует развитие реактивного воспаления сосудистой стенки, набухание эндометрия, развитие экссудации, расстройство местного лимфообращения.
Лимфангит — следствие попадания инфекции через расчесы, потертости, трофические язвы, микротравмы на коже.
Сначала образуется воспаление на поверхности. Затем при проникновении в тканевое пространство — поражаются более крупные лимфоузлы и сосуды.
Заболевание – вторичное, развивается на фоне абсцесса, фурункулеза, флегмоны, вызванных аэробными микроорганизмами (стрептококк, стафилококк, кишечная палочка, протеи).

В группу риска входят пациенты:
- страдающие иммунодефицитом;
- сахарным диабетом;
- злоупотребляющие гормональными, противовоспалительными препаратами;
- имеющие хронические внутренние заболевания.
- неспецифический — вызванный микробами;
- специфический — под возбудителем определенного возбудителя: сифилис, рожистое воспаление, лейшманиоз, туберкулез.
Причиной воспаления лимфатических сосудов может стать злокачественное онкологическое заболевание с распространением на лимфатические сосуды.
У мужчин встречается невенерическая форма лимфангита, спровоцированная мастурбацией, частым и длительным сексом, когда начинает развитие воспаление лимфатических капилляров в половом члене.
Реже, но заболевание может вспыхивать у детей. Инфекция попадает через раны, ссадины на теле проникает вглубь дермы, провоцируя развитие воспаления, нагноения.
Лимфангит не опасен, если своевременно пройти лечение.
Осложнения и попустительство могут привести к:
- слоновости, заращиванию сосудов;
- расстройству кровообращения;
- тромбофлебиту;
- подкожной флегмоне;
- сепсису, когда единственным вариантом во спасение жизни человека станет переливание крови и лимфы.
Виды и формы

По виду заболевание имеет острое или хроническое течение. Формы лимфангита:
- Капиллярная — вторичное воспаление, поражающее мелкие лимфатические капилляры с проявлением припухлости, потепления, покраснения, отечности кожи без четких границ
- Рожистая — первичное поражение капилляров с проявлением на коже зубчатых покраснений с четкими контурами. Отличительная особенность — поражение более глубоких слоев кожи, спровоцированное воспалительным течением.
- Ретикулярная с появлением сеточки, покраснения на участках сплетения лимфососудов.
- Стволовая в виде дорожек, красных полосок на участках соединения лимфоузла с воспаленным местом. Признаки: болезненность с усилением при движениях рукой (ногой), выраженная отечность по ходу сосудов.
- Узловатая с появлением плотных узелков на воспаленных участках лимфатического сосуда. Чаще поражает кисти рук, предплечья. Узелки образуются в виде воспаленных бугорков под кожей со способностью изъявлений.
- Невенерическая, поражающая пенис у мужчин на фоне травмы, застоя лимфы, затяжных половых актов. Лимфангит невенерического происхождения проявляется в виде уплотнения лимфатического сосуда, набухания и болезненности при пальпации.
- Сифилитическая (регионарная) с образованием твердого шанкра на коже, вызванного сифилисом. Встречается у женщин и мужчин на половых губах — участках внедрения инфекции. Выглядит в виде красной полоски, проходящей от язвочки до ближайшего лимфатического узла. При прощупывании у мужчин на спинке полового члена можно наблюдать характерное утолщение или плотный эластичный болезненный шнур.
- После прививки Манту, спровоцированный реакцией организма на введенный туберкулиновый белок.
- Раковая — злокачественная форма, вызванная опухолью. Развивается при распространении новообразования в лимфатические узлы, прохождении по сосудам. Чаще встречается у женщин при раке молочной железы.
- Туберкулезная с образованием на фоне туберкулеза легких, когда воспаление из легочной ткани распространяется на лимфососуды, вызывая формирование бугорков, язвочек, характерных дорожек на коже по ходу ближайшего лимфоузла.
Симптомы
 Микроорганизмы при попадании в сосуды начинают выделять токсины, провоцируя у пациентов:
Микроорганизмы при попадании в сосуды начинают выделять токсины, провоцируя у пациентов:
- отравление;
- повышение потливости;
- слабость, недомогание;
- головную боль;
- озноб;
- высокую температуру до +40 гр;
- ограничение подвижности поражённых конечностей.
Клинические симптомы лимфангита полностью зависит от формы, стадии заболевания.
Основные локальные признаки болезни:
- сухость, огрубение кожи;
- неровные покраснения на теле;
- мраморная эритема;
- гиперемия, отечность, уплотнение лимфоузлов;
- болезненность при пальпации по ходу сосудов.
При ретикулярном лимфангите наблюдается появление мраморного рисунка в виде эритемы на воспаленных очагах.
Сетчатая форма схожа с рожистым воспалением, появлением расплывчатой гиперемии кожи.
При регионарном лимфангите микробы проникают в лимфоузлы, выражаясь виде интоксикации, болезненности, отечности, припухлости, уплотнения на теле.
Признаки ретикулярной формы

На участке воспаления наблюдается:
- покраснение, гиперемия кожи;
- появление сетчатого рисунка, образованного из пораженных лимфатических капилляров.
Клиника напоминает рожистое воспаление, хотя при данной форме границы гиперемии нечеткие, размытые.
Стволовая форма
При данной форме лимфангите появляются красные полосы на коже, тянущиеся вдоль регионарных лимфоузлов.
Невенерическая форма
Характерные симптомы невенерического лимфангита — ссадины и трещины на половом члене как входные ворота для проникновения инфекции у мужчин.
Выражаются в виде уплотнения, болезненного тяжа с расположением вдоль ствола пениса.
Симптомы прогрессирует в первые 2-3 дня, далее могут стихнуть и бесследно пройти.
Когда и какому врачу обратиться
Изучением клиники заболевания, проведением диагностики, назначением лечения занимается врач – лимфолог, хотя лимфангит принято считать хирургической болезнью.
Если наблюдается нагноение, эрозия очагов на коже, требуется помощь хирурга по вскрытию, санации, обработки очагов или наложению швов.
Если врачи отсутствуют в местной поликлинике, пациенты могут обратиться к терапевту, дети – к педиатру при подозрении на лимфаденит.
Если воспалению подвержены сосуды на шее, под челюстью, разработкой лечения будет заниматься врач — инфекционист, отоларинголог.
Увеличение лимфоузлов в области паха у мужчин — повод для посещения уролога, в местах бикини у женщин — гинеколога.
Если причина лимфаденита — онкология, метастазирование опухоли в лимфососуды, все мероприятия по диагностике и лечению проводит врач-онколог.

Посетить узких специалистов потребуется в случае развития отдельных форм лимфангита на фоне других внутренних специфических заболеваний:
- миколога при патологии, вызванной грибками — спирохеты;
- инфекциониста, если поражение лимфы спровоцировано лейшманиозом, переносчики которого: комары, москиты;
- фтизиатра при легочном лимфангите, спровоцированном воспалением легочных сосудов;
- венеролога при лимфангите, вызванном сифилисом.
Диагностика
Выявление заболевания начинается с визуального осмотра на приеме у врача. Также специалист постарается выявить истинные причины, приведшие к образованию первичных очагов воспаления на коже.
Далее пациенты перенаправляется на проведение бактериологического исследования, сдачу лабораторных анализов для определения типа возбудителя, степени его чувствительности к антибиотикам.
Бывает, что визуальные симптомы отсутствуют и нет выраженных красных дорожек, болезненности на коже. При подозрении на поражение глубоких лимфатических сосудов врач перенаправляет пациентов на проведение:
- дуплексного исследования;
- УЗИ;
- рентгеноскопии;
- маммографии;
- КТ;
- ПЦР;
- анализа крови на онкомаркеры.
Методы терапии
 Острый лимфангит характеризуется стремительным развитием воспалительного процесса в лимфососудах, поэтому основное лечение — антибиотиокотрапия.
Острый лимфангит характеризуется стремительным развитием воспалительного процесса в лимфососудах, поэтому основное лечение — антибиотиокотрапия.
Важно обеспечить полный покой пораженной конечности.
На руку или ногу после обработки, санации накладывается шина.
Далее конечность укладывается в приподнятое состояние для лучшего оттока лимфы, предотвращения последующего распространения инфекции.
Если заболевание – вялотекущее, хроническое, методы воздействия следующие:
- рентгенотерапия;
- грязелечение;
- наложение местных компрессов и повязок, обработанных антисептиками (Диметилсульфоксид).
Справка! На ранних стадиях лечение лимфангита — медикаментозное, хотя принято считать хирургическим заболеванием. В случае нагноение ран, образования флегмоны не обойтись без вскрытия участков, очищения от скоплений и некроза, далее – ушивания, накладывания швов.
При венерическом лимфангите полового члена лечение не проводится. Патология постепенно проходит сама по себе. Мужчинам лишь стоит придерживаться правил предосторожности, воздержавшись от грубых половых актов.
Антибиотикотерапия
 Лимфангит – инфекционно-воспалительное течение в стенках сосудов, поэтому антибиотики — основа лечения.
Лимфангит – инфекционно-воспалительное течение в стенках сосудов, поэтому антибиотики — основа лечения.
Препараты подбираются лечащим врачом с учетом вида возбудителя инфекции.
Для выявления проводится забор жидкости из раны больного в лабораторных условиях, взращиваются колонии микробов на питательной среде. Проверяется их чувствительность к препаратам.
- цефалоспарины;
- пенициллины с широким спектром действия;
- местные средства (мази, бальзамы) для наложения компрессов с целью подавления микробов, снятия воспаления.
Для повышения активности лейкоцитов в лимфе эффективен раствор димексида 30%.
Антигистаминные и противовоспалительные средства
Противовоспалительные препараты для подавления местных и общих симптомов:
- Ибупрофен;
- Индометацин.
Антигистаминные с целью блокировки аллергических компонентов, провоцирующих воспалительные реакции на коже:
- Лоратадин;
- Супрастин.
Аппаратные методы
Незапущенный лимфангит успешно лечится физиопроцедурами:
- рентген, вызывающий мутации и гибель патологических клеток;
- ультрафиолет, облагораживающий состав крови;
- лазерное излучение, УФО-обучение для активации метаболизма форменных элементов нормализации реологических свойств крови;
- лучевая терапия с внутривенным введением радионуклидов.
Средства для наружного применения

Покраснение, припухлость, отечность уменьшит прикладывание льда к пораженным местам.
Очистить раны от гнойных накоплений, снять ощущение жара на коже помогают:
- аптечные мази — антибиотики, антисептики;
- полуспиртовые компрессы — Димексид.
Домашние отвары, примочки помогают смягчить признаки воспаления, повысить иммунные силы. При рожистом воспалении помогает:
- свежий лист мать-и-мачехи с прикладыванием к и пораженным участкам;
- лист лопуха отбить до появления сока, смазать сметаной, прикладывать, перевязывая бинтом пораженную область.
Профилактика
Ранки, прорезы, ссадины, трещины на коже важно своевременно обрабатывать антисептиками, не допуская проникновения инфекции с глубокие слои.
В случае образования фурункулов, гнойничков обратиться к хирургу для вскрытия, санации, проведения курса антибиотиками.
Меры профилактики просты:
- вовремя проводить санацию инфекционных очагов на теле;
- укреплять иммунитет;
- вести активный, здоровый образ жизни;
- избегать беспорядочных половых связей.
Лимфангит на раннем этапе успешно лечится. В случае перехода в хроническую, затяжную форму может спровоцировать осложнения:
- расстройство лимфообращения;
- слоновость;
- лимфостаз;
- облитерация лимфатических сосудов.
Полезное видео: лимфангит полового члена
Лимфангит – это болезнь лимфатических сосудов, симптомы и лечение

Лимфангит это воспаление лимфатических сосудов инфекционного происхождения. Заболевание может поражать любые сосуды лимфатической системы, имеет выраженную симптоматику и требует своевременного врачебного лечения. В 80% случаях патология затрагивает верхние или нижние конечности, с одинаковой частотой диагностируется у женщин и мужчин, реже у детей. Если поставлен диагноз лимфангит, лечение проводится в стационаре под наблюдением медиков, это поможет избежать осложнений и виде обширного поражения лимфатической системы, крупных сосудов и артерий. Прежде чем говорить о лечебной терапии, нужно знать лимфангит, что это такое, как проявляется болезнь и чем она может быть опасна?
Причины и факторы риска
Заболевание лимфангит относят к вторичным патологиям, поскольку развивается на фоне сопутствующих инфекционных заболеваний. Причиной выступают патогенные микроорганизмы, среди которых:
- бета-гемолитический стрептококк;
- протей;
- кишечная палочка.
Болезнь развивается при поверхностном или глубоком гнойном воспалении. Механизм развития лимфангита достаточно простой. При наличии в организме любого патогенного микроорганизма, он выделяет продукты своей жизнедеятельности, которые из первичного очага воспаления проникают в кровяной поток, лимфатическую систему.
Спусковым механизмом могут выступать следующие заболевания и состояния:
- фурункулы;
- любые гнойники на теле;
- флегмоны;
- трофические язвы;
- инфицированные раны.
У мужчин не редко диагностируется лимфангит полового члена или медицинским термином «невенерический лимфангит», который проявляется на фоне венерических первичных заболеваний.
Болезнь способна протекать в нескольких формах. В зависимости от глубины повреждения сосудов, различают поверхностное или глубокое поражение.
Лимфангит относится к достаточно тяжелым заболеваниям, поэтому в независимости от его формы, степени поражения и локализации воспалительного процесса, лечение нужно проводить при первых симптомах и только по назначению врача после результатов обследования.
Клиническая картина и формы болезни
Интенсивность симптоматики зависит от формы заболевания, но в любом случае болезнь имеет выраженную клинику, которая проявляется на фоне сильной интоксикации организма. Лимфангит – фото выше позволит посмотреть, как выглядит болезнь.
К общим признакам болезни относят:
- повышенная температура тела до 39,5-40°С;
- лихорадка;
- слабость;
- усталость;
- головная боль;
- общее недомогание.
Эпизоотический, регионарный, острый и ретикулярный лимфангит проявляются следующими признаками:
- поверхностная гиперемия в очаге воспаления;
- эритема в месте воспаления;
- жжения в пораженной области.
При сетчатой форме присутствует рожистое воспаление кожи не имеющее границ гиперемии.
Регионарная форма болезни часто приводит к местным осложнениям, при которых патогенные микробы из сосудов проникают в лимфатическую систему вызывая лимфаденит. Лимфангит и лимфаденит, два взаимосвязанных заболевания с выраженным поражением не только сосудов лимфатической системы, но и лимфоузлов.
Если у больного диагностирован стволовой лимфангит, на коже присутствуют красные полосы по ходу крупных сосудов, также припухлость, болезненность лимфатических узлов при пальпации.
Тяжело протекают гнойные формы болезни, особенно если в анамнезе больного присутствует сахарный диабет, алкоголизм или кахексия.
К острым формам относят перилимфангит, который является осложнением, часто провоцирует развитие абсцессов, а отсутствие своевременного лечения может привести к сепсису.
Невенерический лимфангит сопровождается болезненным уплотнением вдоль полового члена, но лечение требуется не всегда. В некоторых случаях увеличенные сосуды бесследно исчезают спустя 3-х дней.
Опасной разновидностью болезни считается раковый и карциноматозный лимфангит. Развиваются чаще у женщин на фоне рака молочной железы. Раковый лимфангит всегда сопровождается увеличением лимфатических узлов, часто дает метастазы в другие органы и системы.
Хроническая форма болезни имеет менее выраженную симптоматику, но болезнь часто дает рецидивы, чем существенно ухудшает общее самочувствие больного.
При осмотре больного, в анамнезе которого присутствует «лимфангит», врач при пальпации обнаруживает болезненные уплотнения в виде шнура по ходу пораженного сосуда. Если присутствует глубокое поражение сосудов, покраснения на коже может отсутствовать.

Диагностика
При первых признаках болезни, стоит обратиться к врачу, который после осмотра, собранного анамнеза, результатов обследования сможет определить форму болезни, степень повреждения сосудов, поставить правильный диагноз и назначить соответствующее лечение. Диагностика состоит из лабораторных и инструментальных обследований, включает:
- Компьютерная томография или МРТ.
- УЗИ сосудов.
- Анализа крови и мочи.
При необходимости врач может назначить и другие методы диагностики, которые помогут в постановке заключительного диагноза.

Как лечить лимфангит
Лечение лимфангита комплексное, проводится только по назначению врача. Изначально врач должен установить первопричину болезни, провести санацию инфекционных заболеваний человека. Важно понимать, что для того чтоб вылечить лимфангит, нужно устранить основное заболевание.
Помимо этого больному назначают ряд лекарственных препаратов и процедур, которые помогут купировать общую симптоматику, улучшить общее состояние больного и не допустить осложнений.
- Антибиотики широкого спектра действия. Предпочтение отдают цефалоспоринам (Цефотаксим, Цефазолин, Цефтриаксон) или макролидам (Сумамед, Азитромицин, Эритромицин). Прием антибиотиков позволит подавить и уничтожить бактериальную флору, исключить осложнения.
- Антигистаминные препараты. Снимают воспаление и отек тканей «Тавегил», «Супрастин».
- НПВС. Устраняют воспаление и боль «Ибупрофен», «Нимесил».
Лечение включает и другие лекарственные препараты, которые в условиях стационара вводят внутривенно или внутримышечно. Доза любого препарата, лечебный курс определяет врач индивидуально для каждого больного.
Ускорить процесс выздоровления поможет:
- дезинтоксикационное лечение;
- физиотерапевтические процедуры;
- грязелечение.
Вспомогательной терапией к основному лечению выступает народная медицина, которая в своем арсенале имеет множество рецептов. Народное лечение лимфангита включает применение травяных отваров и настоев из ромашки, зверобоя или календулы.
Если вовремя диагностировать болезнь и предпринять меры, прогноз благоприятный, но если лечение отсутствует или проводится неправильно, болезнь прогрессирует, провоцирует осложнения.
Лимфангит невенерического происхождения, при котором происходит повреждение полового члена в лечении не нуждается. Терапия направляется только на устранение основного очага инфекции.

Осложнение
При развитии лимфангита, воспалительный процесс часто затрагивает лимфоузлы, что вызывает их инфицирование и развитие лимфоденита. Зачастую поражаются шейные или подмышечные узлы, становятся болезненными, увеличиваются в размерах.
Если вовремя не лечить лимфангит, болезнь переходит в хроническую форму, при которой симптоматика менее выраженная, но отмечается стойкое нарушение лимфообращения, с последующим развитием таких заболеваний как лимфостаз или элефантизма.
Глубокое повреждение сосудов приводит к выраженным отекам конечностей, увеличивается риск развития абсцессов или флегмон. Если вовремя не вскрыть гнойные образования или провести несоответствующее лечение, не исключается развитие сепсиса.
Профилактика
Профилактика лимфангита состоит из своевременного и правильного лечения всех сопутствующих заболеваний инфекционного происхождения, обработки ран, приема антибиотиков, санации гнойных воспалений на коже. Помимо этого врачи советуют соблюдать правила личной гигиены, повышать иммунитет, вести здоровый и активный образ жизни.
Лимфангит

- Что это такое – лимфангит?
- Причины
- Симптомы и признаки
- Лимфангит у взрослых
- Лимфангит у детей
- Диагностика воспаления лимфатических капилляров и сосудов
- Лечение
- Чем лечить лимфангит?
- Прогноз жизни
Различные побочные эффекты от болезней, которые не лечатся, называются последствиями или осложнениями. Осложнения часто являются более серьезными и тяжелыми, нежели вызвавшие их заболевания. Последствия не всегда являются тяжелыми, однако дополняют клиническую картину, прибавляя свои неудобства в общее состояние больного . Лимфангит является одним из таких последствий, которые не являются смертельными или тяжелыми формами болезни, однако имеют свою симптоматику и последствия.
Все о лимфангите поговорим на vospalenia.ru.
Что это такое – лимфангит?
Что такое лимфангит? Это вторичное заболевание лимфатических сосудов, капилляров и стволов, которые развиваются на фоне гнойно-воспалительных процессов в организме. Частыми провокаторами являются инфекции, которые проникают внутрь организма. Поражаются абсолютно любые лимфатические сосуды, независимо от их размеров и месторасположения. Часто поражаются капилляры на руках, ногах, поскольку именно туда легко проникают все бактерии и вирусы за счет появления на них ран, ушибов, ссадин, порезов и т. д.
Инфекция сначала поражает межтканевые области, потом проникает в капилляры, после которых поражает узлы и сосуды.
- По формам:
- Острый;
- Хронический — отмечаются стойкие отеки, симптоматика не проявляется.
- По характеру воспаления:
- Простой (серозный);
- Гнойный.
- По глубине:
- Поверхностный;
- Глубокий.
- По воспаленным сосудам:
- Капиллярный (ретикулярный, сетчатый) – поражается несколько мелких поверхностных капилляров;
- Трункулярный (стволовой) – поражается один или несколько крупных сосудов.
- По возбудителю:
- Бактериальный;
- Вирусный.
- Невенерический – поражение лимфососудов вдоль полового члена. Возникает при инфекциях, воспалениях, частых половых контактах и мастурбации.
- Венерический – проникновение в половую систему венерической инфекции.
- Перилимфангит – воспаление вокруг лимфатического ствола.
- Раковый – образуется на фоне онкологических болезней.
перейти наверх
Причины
Причинами лимфангита лимфатических капилляров и сосудов являются вторичные заражения инфекциями при ссадинах, фурункулах, флегмонах, карбункулах, абсцессах. При глубоких ранениях и ссадинах кишечная палочка, золотистый стафилококк, протей, стрептококк и прочие аэробные микроорганизмы проникают внутрь, провоцируя воспалительный процесс, который в свою очередь приводит к поражению лимфатических капилляров и сосудов.
Реже факторами становятся аллергические и токсические воздействия. В зависимости от места механического и инфекционного поражения, лимфангит развивается в тех или иных лимфатических отделах.
Симптомы и признаки
Симптомы и признаки лимфангита лимфатических капилляров и сосудов проявляются на фоне уже воспалительных процессов в организме:
- Озноб;
- Повышенная температура;
- Отек пораженных участков;
- Слабость;
- Боль в голове;
- Потливость;
- Ограниченность в движениях пораженными конечностями;
- При воспалении окружающих лимфатический сосуд тканей развивается абсцесс, флегмоны, которые провоцируют сепсис.
При капиллярной форме появляется сетчатый рисунок на поверхности пораженного участка. Ткань опухает. Границы четко очерчены. Есть покраснение вокруг очага.
При стволовой форме на коже видны длинные красные полосы, соединяющие пораженный участок и лимфатические узлы. Кожа напухает, уплотняется и становится болезненной. Возможно развитие лимфаденита с ответствующими ему симптомами: увеличение лимфатических узлов, боли в районах поражения, покраснение, отек, местная температура и т. д.
При глубоком лимфангите покраснений на коже не наблюдается. Однако ощущается боль при надавливании на пораженный участок. Возникает отек и развивается слоновость (лимфедема).
При перилимфангите ткань трансформируется и образуется абсцесс и подфасциальная флегмона. Их вскрытие чревато сепсисом.
Лимфангит у взрослых
Хоть лимфангит встречается у взрослых лишь при повреждении поверхности кожи, что может происходить как у мужчин, так и у женщин, все же иногда данное заболевание становится чисто мужской болезнью. Невенерический лимфангит – воспаление лимфатических капилляров в половом члене в результате частых и длительных занятий сексом и мастурбации. На поверхности образуются ссадины и потертости, через которые инфекция проникает к венечной борозде. Пораженный участок сначала вздувается, а потом через несколько дней проходит без какого-либо лечения. Однако в редких случаях оказывается, что в половой орган проникла венерическая инфекция, которая развивает соответствующее ей венерическое заболевание. Поэтому следует поменьше мастурбировать, делать половые акты чуть менее длительными и частыми, а также обращаться к венерологу при первых симптомах лимфангита в паховой области.
Лимфангит у детей
Лимфангит у детей часто развивается. Дети более активные и менее осторожные в своих движениях. Пораниться, ушибиться или получить серьезную рану очень легко. Постоянно живущие на коже бактерии легко проникают внутрь, вызывая воспалительный процесс, а потом и нагноение, что в совокупности провоцирует воспаление лимфатических капилляров и сосудов. Здесь очень важно вовремя обрабатывать раны. В случае их нагноения проводить лечение в стационаре, чтобы предотвратить развитие лимфангита.
Диагностика воспаления лимфатических капилляров и сосудов
Диагностика воспаления лимфатических капилляров и сосудов порой является затруднительной, особенно при глубокой и хронической форме течения. Флеболог собирает жалобы и проводит общий осмотр, к которому подключаются исследования при помощи:
- Дуплексного сканирования;
- Компьютерной томографии;
- УЗИ;
- Бактериологических посевов;
- Анализа крови и мочи;
- Ультразвуковой допплерографии;
- Компьютерного термосканирования;
- Ультразвукового ангиосканирования;
- Бактериологического анализа выделений из раны.
перейти наверх
Лечение
Лечение лимфангита начинается с устранения первопричины, который вызвал воспаление в лимфатических капиллярах и сосудах. При первичной форме, когда появляются раны и порезы тканей рук или ног, проводится первая медицинская помощь:
- Обрабатывается рана. Это следует делать только в лечебнице, а не в домашних условиях, поскольку неправильное вскрытие гнойного очага может привести к распространению инфекции. Для устранения первичного очага обрабатывают инфицированную рану, вскрывают абсцесс, флегмону, дренируют и проводят санацию;
- Фиксируется конечность, делая ее неподвижной;
- Массаж, прогревание и растирания противопоказаны.
перейти наверх
Чем лечить лимфангит?
- Противовоспалительными лекарствами;
- Антибиотиками;
- Противоаллергическими препаратами;
- Антигистаминными препаратами.
- Ультрафиолетовое и лазерное облучение крови;
- УФО;
- Повязки с мазями;
- Полуспиртовые компрессы;
- Инфузионная терапия;
- Лечение грязью.
Невенерический лимфангит порой не требует никакого лечения. Проходит сам по себе в течение нескольких дней, особенно после устранения источника распространения инфекции. Венерический лимфангит лечат основной противоинфекционной терапией.
Глубокий лимфангит лечат только в стационаре при помощи хирургического вмешательства.
Диета здесь не играет никакого значения. Рекомендуется употреблять побольше витаминов, чтобы помогать иммунитету бороться с инфекцией. Лечение в домашних условиях лучше не проводить, поскольку неправильная обработка раны, а также полное отсутствие лечения либо воздействие на рану народными средствами могут лишь хронизировать болезнь.
Прогноз жизни
Проведение лечения воспаления лимфатических капилляров и сосудов дает благоприятный прогноз жизни. Сколько живут при лимфангите? Люди не умирают, однако возможны осложнения, если пренебрежительно относиться к собственному здоровью:
- Заращение лимфатических сосудов;
- Слоновость (лимфедема);
- Расстройство кровообращения.
- Лечение инфекционных болезней как основа профилактики;
- Обработка ран;
- Обращение к врачебной помощи при первых симптомах.