Некроз – это тяжёлый процесс гибели гепатоцитов, клеток паренхимы печени (составляют 60-80% от всех тканей). Происходит под воздействием механичного, химического, токсичного и температурного воздействие на орган, а также после остановки кровоснабжения тканей печени.
Особенностью этого заболевания является то, что область поражения имеет чёткие границы. В очаге поражения есть наличие ретикулярной стромы с развитием сосудистой недостаточности вокруг. Также идёт параллельный процесс рубцевания соседних тканей.
Некроз включает в себя два процесса – некробиоз (начало необратимого процесса) и некроз (омертвение клеток).
Виды некроза
Омертвение клеток – процесс очень многогранен и имеет несколько разновидностей.
По скорости развития
Главная опасность этого процесса – то, что он развивается очень быстро. По скорости течения некроз разделяется на три вида:
- Сверхострый – от выявления первых симптомов до начала серьёзных последствий проходит 7 дней.
- Острый – 8-28 дней от начала процесса.
- Подострый – 2-4 недели. Это вялотекущий процесс с более смазанной симптоматикой. Он характерен для людей старше сорока.
По распространению
- Локальный – некротический участок строго локализован и находится в одной определённой части печени;
- Фокальный некроз – развивается в отдельных клетках печени.
- Моноцеллюлярный (очажковый, рассеянный) – это несколько очажков некроза рассеянные в тканях печени.
- Массивный (субмассивный) – это процесс отмирания клеток большей части паренхимы.
- Мостовидный (ацинарный) – процесс, когда несколько очагов некроза сливаются в один, образуя некротические полосы.
Парацетамольный некроз
Особый вид некроза, вызванный передозировкой парацетамола.
Формы некроза
Коагуляционная
При этой форме нарушается белковый обмен. Гепатоциты, клетки паренхимы, разрушаются из-за патологической ферментной активности.
- Частичная – когда происходит изменения мембраны гепатоцита.
- Полная – когда полностью отмирает целая клетка.
Причиной такой формы некроза часто служит заболевание гепатитом В.
Колливакционная
Особенности этой формы в разрушении гепатоцитов с низким содержанием белка.
Характерной особенностью является расположение очажков вдали от источников кровоснабжения органа.
По распространению это может быть:
- Фокальный некроз. Развивается как следствие заболевания гепатитом В или С, цирроза печени.
- Зонально-центробулярний. Провоцируется гепатитами B и D, отравлениями.
- Массивный, субмассивный. В этом случае велика вероятность печёночной комы.
Ступенчатая
Характеризуется отмиранием клеток вблизи портальной вены. Провоцируется гепатитами, циррозами, а также гепатолентикулярная дегенерация (синдром Вильсона и Коновалова), вызванная нарушением обмена меди.
Особенность – наличие здоровых участков внутри некротического очага.
Фульминантная
Самая тяжёлая форма, что характеризуется мгновенным отмиранием очень большого количества гепатоцитов.
Это практически всегда приводит к печёночной коме. Та же высока смертность. По распространению это массивный или субмассивный процесс.
Мостовая
Характеризуется ацинарным процессом слияние поражённых некрозом участков с ишемическими проявлениями (частичной или полной гипоксией клеток), что усложняет регенерацию печени.
Главная опасность – возможность выброса нефильтрированой крови с последующим отравлением всех жизненоважных органов.
Причины – циррозы, гепатиты, стеатоз.
Главные причины развития некроза
Заболевание печени и сопутствующих органов:
- Заболевание гепатитами В и D типа.
- Циррозы.
- Болезнь Вильсона-Коновалова – приводит острому некрозу и внутрисосудистому гемолизу.
- Фиброз на фоне цирроза.
- Обменные дисфункции – сахарный диабет, ожирение, стеатоз, гемохроматоз.
- Патологии жёлчного пузыря – холецистит, холестаз, первичный биллиарный цирроз, склерагирующий холагит.
- Аутоиммунные патологии.
Острое токсикологическое отравление
Развивается в следствии поступление в организм большого количества вредных веществ.
Может быть следствием приёма алкоголя в смертельных дозах, наркотиков (экстази и кокаина), медицинских препаратов (диданозин, аспирин, парацетамол, ниацин, метотрексаты, аминоодароны), а также под воздействием радиации.
Ишемические поражения печени
Вследствие систематических сбоев кровоснабжения гепатоцитов — при гипотомии, гипоксемии, развивается центробулярный некроз с быстрым наступлением острой печёночной недостаточности.
Острый токсикоз второго триместра при беременности.
Обширные повреждения печени.
Как правило, развивается как следствие механических травм.
Последствия
Если вовремя не начать лечение, то, как следствие, начинается:
- Прогрессирующая энцефалопатия (поражение клеток мозга).
- Полиорганная недостаточность.
- Переход в фульминантную форму.
- Печёночная кома.
- Отёк мозга.
- Перитонит и сепсис.
Прогнозы
Прогнозировать выживаемость при некрозах крайне трудно, ведь всё зависит от сопутствующих факторов:
- Возраста больного (очень плохо, если это до 10 или после 40 лет).
- Причин болезни.
- Течение болезни – острая или постострая форма.
- Наличие сопутствующих осложнений – почечной недостаточности, энцефалопатии, отёка мозга, желудочных кровотечений.
- Продолжительность и тяжесть печёночной комы.
Признаки и симптомы некроза
- Ярко выраженная интоксикация организма – температура, тошнота, рвота, понос.
- Желтушность или бледность кожных покровов.
- Увеличение живота из-за скопления жидкости.
- Сильный зуд и сосудистые звёздочки.
- Потемнение мочи и светлый кал.
Признаки, указывающие на наличие острого некроза печени
- Энцефалопатия – нарушение нервной системы. Токсины из-за печёночной недостаточности разрушают нейроны головного мозги. При энцефалопатии развивается:
- Гипогликемия, ишемия печёночных кровотоков.
- Гипоксия гипацитов.
- Электролитные нарушения.
- Поднимается уровень аммиака в артериальной крови.
- Фиксируется изменения невралгического статуса на ЭЭГ.
- Нарушение деятельности мозга или отёк мозга.
- Нарушения электролитного обмена и КШР, вследствие чего начинается поражение почек.
- Сильная задержка воды и натрия в организме.
- Почечная недостаточность, усложняемая невозможностью проведения диализа (сильный риск внутрибрюшных кровотечений и перитонита).
- Алкалоз – увеличение щёлочности крови (pH).
- Лактацидоз – повышенное содержание молочной кислоты.
- Нарушение дыхания – возможна остановка дыхания (снимается интубированием трахеи).
- Нарушения гемостаза – обмена белка.
- Сердечнососудистые патологии – гипотония, аритмия.
- Желудочно–кишечные кровотечения.
- Развитие сепсиса – заражение крови.
Диагностика острого некроза печени
Печёночные пробы
Это биохимический анализ крови. Тут важны показатели АлАТ и АсАТ и билирубина. Что это такое?
- АсАТ – белковая молекула, которая вырабатывается в тканях миокарда и печени. В крови его мало, а поэтому растущие показатели указывают на некротический процесс.
- АлАТ – тоже белковая структура, но вырабатывается тканями печени (небольшое количество в тканях почек, сердца, селезёнки). Возрастающий показатель указывает более точно на некроз печени.
- Анализ на антитела к гепатитам. При подозрении на вирусную природу некроза, делается ещё и анализ на наличие в крови антител на гепатиты В и D (его нет в стандартном биохимическом анализе).
Ультразвуковое исследование может показать мегатолия органа и увеличение селезёнки.
ОФЭКТ КТ, МРТ
Это разные виды компьютерной томографии помогающие определить отклонения в работе печени.
Биопсия печени
Пункция (забор) тканей больного органа. Позволяет определить степень поражения.
Лечение острого некроза
Осуществляется в реанимационном отделении.
Состоит из нескольких процедур одновременно.
Общее лечение
- Мониторинг ЭКГ.
- Введение зонда для ввода пищи и лекарств, а также для выявления желудочных кровотечений.
- Введение плазмы крови.
- Поддержание температуры тела.
- При отравлении ядом бледной поганки вводятся препараты пенициллиновой группы и силибинин.
- Внутривенное введение диазепама (при судорогах), инсулин и глюкагон, простагландина Е2.
- Гемосорбция на активированном угле.
Искусственное питание
Это смеси для парентального и зондового питания. Содержат все необходимые для поддержания организма вещества и добавки, такие как тиамин, фолиевая кислота, витамин К, аскорбиновая кислота. Состав меняется согласно, сопутствующим некрозу повреждений внутренних органов.
Лечение энцефалопатии
- Очищения ЖКТ – прекращение поступления белков пищи и аминокислотных смесей, мягкое слабительное, клизма.
- Приём антимикробных препаратов – метронидазал или неомицин.
Лечение отёка мозга
Установка датчика контроля над внутричерепным давлением (через трепанирующее отверстие).
Введение внутривенно 20% маннитола (он противопоказан при почечной недостаточности) или топентала
Декомпресиозная трепанация черепа (эффективна при парацетамольном некрозе).
Временное замещение функций печени.
Ставится «искусственная печень» для фильтрования крови в течение 48 часов.
Удаление клеток печени поражённых некрозом.
Трансплантация печени
Когда больной орган уже не спасти, тогда его заменяют на донорский.
- Полная – больной орган удаляется, а на его место ставится донорский.
- Частичная – когда делается усечение поражённых тканей печени (нерэктомия) и подсаживаются здоровые гепатоциты донора.
- Также возможна гетеротопическая трансплантация – в том случае, когда печень человека способна сама регенерироваться полностью, то происходит трансплантация донорского органа без удаления основного. Пока печень будет восстанавливаться, все её функции возьмет на себя донорская. Потом донорский орган удаляют за ненадобностью.
Противопоказания
- Отёк мозга.
- Нарастающая энцефалопатия.
Некроз печени – это тяжёлый патогенный процесс, имеющий серьёзные последствия. Поэтому лучше уделять время его профилактике, а именно вовремя выявлять болезни печени, не злоупотреблять алкоголем, наркотиками и медикаментами, а также принимать гепатопротекторы на основе силибинина.
Некроз печени
Некроз печени – гибель гепатоцитов под действием механических, химических, температурных либо токсических факторов, а также в результате прекращения кровоснабжения ткани печени. Проявляется болью в правом подреберье, тошнотой, рвотой, повышенной температурой, умеренным увеличением печени, признаками печеночной и сердечной недостаточности. Для постановки диагноза требуется проведение печеночных проб, УЗИ, МРТ, ОФЭКТ печени, пункционной биопсии с морфологическим исследованием биоптатов. Основные направление лечения некроза печени: устранение печеночной недостаточности, коррекция витальных функций, дезинтоксикационная терапия, при неблагоприятном прогнозе для жизни – пересадка печени.
- Причины некроза печени
- Симптомы некроза печени
- Диагностика некроза печени
- Лечение некроза печени
- Прогноз и профилактика некроза печени
- Цены на лечение
Общие сведения
Некроз печени – серьезнейшее осложнение некоторых заболеваний печени, отравлений, травм, нарушений печеночного кровоснабжения. Характеризуется быстрым нарастанием и прогрессированием явлений полиорганной недостаточности, приводящих к печеночной энцефалопатии и коме. Современные исследования в области гастроэнтерологии позволили выделить несколько форм этого заболевания: сверхострый некроз диагностируют при выявлении симптомов энцефалопатии в течение 7 суток после появления желтухи, острый – если этот период составляет 8-28 суток, подострый – если энцефалопатия развивается между 4 и 12 неделей заболевания. Патология встречается достаточно редко – в США ежегодно регистрируется около 2000 случаев. Острые формы некроза печени характерны для молодых людей (средний возраст 25 лет), подострая – для лиц более старшего возраста (
Причины некроза печени
Некроз печени является полиэтиологичным заболеванием. Острый некроз печени чаще всего встречается при различных гепатитах, из них в 75% случаев — вирусной этиологии. Примерно 1% пациентов с вирусным гепатитом В перенес данную патологию, а сочетание гепатита В и D приводит к острому некрозу печени в 30-40% случаев. Также частой причиной острого некроза печени является отравление лекарственными средствами либо токсическими веществами.
Некроз печени часто сопровождает тяжелую патологию сердечно-сосудистой системы с развитием ишемии печеночной ткани. Длительное нарушение кровоснабжения печени ведет к развитию центролобулярного некроза, либо к тотальному поражению паренхимы с быстрым развитием печеночной недостаточности.
Кроме того, приводить к массивной гибели гепатоцитов могут радиационные и термические воздействия на организм, тяжелые травмы печени. Более редкой причиной являются гемобластозы (опухолевые клетки инфильтрируют ткань печени, приводя к гибели паренхимы), прием препаратов для лечения СПИДа (диданозин), острая жировая инфильтрация гепатоцитов при некоторых заболеваниях обмена веществ.
По степени распространенности процесса некроз может быть фокальным (поражение нескольких рядом расположенных гепатоцитов – при вирусных гепатитах), центролобулярным или зональным (гибнут гепатоциты определенных зон печеночной дольки — при хронических гепатитах, приеме гепатотоксичных веществ), субмассивными и массивными (поражается вся печеночная долька).
Симптомы некроза печени
Проявления некроза печени зависят от объема поражения паренхимы. Чаще всего клиника характеризуется постепенным нарастанием печеночной недостаточности, развитием печеночной энцефалопатии и комы. Первыми проявлениями некроза печени могут быть боль в правом подреберье, незначительное увеличение органа, желтуха, тошнота и рвота. При гибели большого количества гепатоцитов происходит активация иммунной системы для отграничения очага поражения от здоровых тканей, в результате чего возникает отек тканей, увеличение объема печени и растяжение ее капсулы. Из-за этого и возникает боль в подреберье, которая может иррадиировать в правую лопатку, поясницу справа. Последующее уменьшение размеров печени и исчезновение болевого синдрома может говорить о гибели значительного объема паренхимы и плохом прогнозе для жизни пациента.
При некрозе печени теряется достаточно важная функция этого органа – дезинтоксикационная. Токсические вещества начинают накапливаться в организме, вызывая повреждение всех органов. В первую очередь страдает головной мозг – накопившиеся токсины и аммиак раздражают клетки головного мозга, вызывая печеночную энцефалопатию. Проявляется это состояние повышенной сонливостью, забывчивость, тремором конечностей, неадекватным поведением, агрессией. Коматозному состоянию обычно предшествуют дезориентация в пространстве и времени, потеря памяти, повышение мышечного тонуса с развитием спазмов мускулатуры. Нарастание отека мозга может привести к расстройству витальных функций – нарушению дыхания, артериальной гипотензии, брадикардии.
Попадание продуктов распада гепатоцитов в почечные канальцы ведет к поражению почек. Гепаторенальный синдром развивается примерно у половины пациентов с некрозом печени. Угнетение функции почек приводит к выраженным электролитным нарушениям, еще большему накоплению азотистых шлаков в кровотоке. Повышение уровня токсинов в крови приводит к прогрессированию печеночной энцефалопатии и отека мозга.
При некрозе печени значительно угнетается и ее белково-синтезирующая функция, что приводит к развитию ДВС-синдрома из-за нарушения синтеза фибринолитических ферментов и белков системы свертывания. Остановить массивные кровотечения путем простого переливания факторов свертывания обычно не удается, так как для их активации также требуется участие печени. Циркуляция в крови большого количества токсинов приводит к образованию в желудке и кишечнике острых язв, а недостаточность свертывающей системы — к развитию массивных желудочно-кишечных кровотечений. Большую роль в этом процессе играет и гиперпродукция соляной кислоты при некрозе печени, поэтому предупредить ЖКК можно с помощью профилактического назначения ингибиторов протонной помпы.
Частым осложнением некроза печени является генерализованная инфекция. Развитие полиорганной недостаточности приводит к повышению проницаемости кишечной стенки (бактерии из кишечника легко проникают в кровоток), нарушению механизмов местного и общего иммунитета. Настороженность в плане развития сепсиса должна иметь место в отношении всех пациентов с некрозом печени.
Диагностика некроза печени
Пациенты с некрозом печени требуют немедленной консультации гастроэнтеролога, реаниматолога, хирурга. При подозрении на данную патологию необходимо провести УЗИ печени и желчного пузыря, магнитно-резонансную томографию печени и желчевыводящих путей, однофотонную эмиссионную компьютерную томографию печени (ОФЭКТ печени). Все эти исследования позволят выявить очаг поражения в паренхиме печени, однако точное описание патологического процесса сможет предоставить только пункционная биопсия печени с морфологическим исследованием биоптатов.
Для уточнения степени тяжести процесса проводят биохимические пробы печени, исследование уровня азотистых шлаков, ЭКГ, ЭЭГ. Если есть подозрение на вирусный гепатит – необходимо определить уровень антител к основным антигенам (В, С, D).
Лечение некроза печени
Лечение больных с острым некрозом печени проводится в отделении интенсивной терапии. Мероприятия должны быть направлены на устранение печеночной недостаточности. В условиях отделения реанимации производится постоянный контроль за витальными функциями, уровнем глюкозы и азотистых шлаков, электролитов. Для профилактики кровотечений ежедневно внутривенно вводится витамин К. Переливание факторов свертывания в профилактических целях не показано. Обязательно назначаются препараты, угнетающие секрецию соляной кислоты в желудке. При развитии судорог вводится диазепам. При тяжелом течении некроза печени может потребоваться перевод на полное парентеральное питание.
Улучшение функции почек возможно только на фоне улучшения работы печени. Диализ или гемосорбция при данной патологии практически всегда осложняются массивными кровотечениями, генерализацией инфекционного процесса, поэтому лечение должно быть направлено на восстановление функций печени.
Прогрессирование печеночной энцефалопатии при некрозе печени может быть вызвано поступлением азотсодержащих веществ в пищеварительный тракт. Данные соединения расщепляются кишечной флорой, а их метаболиты поступают в кровоток и оказывают повреждающее действие на головной мозг. Для лечения печеночной энцефалопатии пациента переводят на парентеральное питание аминокислотными растворами, назначают внутрь антибактериальные препараты (неомицин, метронидазол) для подавления кишечной флоры, лактулозу.
На сегодняшний день ни один из методов, призванных заместить функцию печени, не является достаточно эффективным. Среди данных методик (заменное переливание крови, плазмаферез, диализ, гемосорбция) эффективной в некоторых случаях считается гемосорбция на активированном угле с поддержкой простациклином (вводится для подавления агрегации тромбоцитов).
При быстром появлении энцефалопатии, отека мозга и отсутствии эффекта от лечения в течение 24 часов единственным методом спасения жизни пациента может являться трансплантация печени. Трансплантацию достаточно сложно осуществить в столь краткие сроки, а выживаемость после проведенной операции у пациентов со сверхострым некрозом печени не превышает 65% в течение года.
Прогноз и профилактика некроза печени
Прогноз при некрозе печени зависит от очень многих факторов: возраста, причины патологии, длительности энцефалопатии и комы, выраженности полиорганной недостаточности, наличия инфекционных осложнений и др. Плохой прогноз при некрозе печени отмечается при наличии следующих условий: возраст до 10 и после 40 лет; выраженный метаболический ацидоз; длительная желтуха до появления энцефалопатии (более недели); уровень общего билирубина более 300 мкмоль/л. Причиной смерти при некрозе печени могут служить неврологические расстройства, кровотечения (в основном желудочно-кишечные), сепсис, нарушения витальных функций (дыхания и кровообращения), почечная недостаточность. У выживших пациентов функция печени может восстановиться полностью или частично (в этом случае развивается постнекротический цирроз).
Профилактика некроза печени заключается в своевременном выявлении и лечении заболеваний, которые могут привести к развитию этого патологического состояния.
Некроз печени: что вам нужно знать
Статьи по теме
- Алкогольная болезнь печени
- Абсцесс печени
- Вторичный билиарный цирроз
- Гепатоптоз
- Жировая дистрофия печени
Даниэла Сергеевна Пургина
- Врач-гастроэнтеролог
- Аспирант кафедры Эпидемиологии инфекционных и неинфекционных заболеваний института Пастера
Некроз – это омертвение тканей, которое наступает при нарушении кровообращения, химическом или термическом воздействии, травме и т. д.
Некроз — локальное заболевание. Его зоны имеют четкие границы. В очагах некроза происходит коллапс ретикулярной стромы печени (т. е. сосудистая недостаточность печеночных тканей), а по периферии развиваются реактивные и репаративные процессы. Пораженные участки органа впоследствии отторгаются или расплавляются под действием гноя. На месте дефекта ткани образуются рубцы. В понятие некроза входят 2 процесса: некробиоз — необратимые дистрофические изменения тканей, или процесс отмирания; и собственно некроз — омертвение тканей органа. Некроз является неотъемлемой частью тяжелого быстро прогрессирующего патологического процесса в организме человека.
Формы некроза печени и их проявление
Некрозы различаются по нескольким признакам, тесно связанным между собой.
По объему пораженной ткани органа некроз может быть:
- фокальным (парциальным);
- моноцеллюлярным, очаговым, рассеянным;
- зональным и ацинарным;
- субмассивным и массивным.
Фокальный некроз
При фокальном некрозе поражаются части печеночной клетки определенной группы органелл с денатурацией белка и появлением аутофагосов, участвующих во внутриклеточной регенерации.
Моноцеллюлярный некроз (а также рассеянный или очаговый)
Этот вид некроза считается финальной стадией баллонирующей дистрофии, при которой разрушаются ультраструктуры клеток. Результатом данного заболевания становится гибель гепатоцитов в печеночной пластинке.
Зональный и ацинарный некрозы
Эти виды некроза получили свои названия от локации процессов — в ацинусах (зонах) печени. Чаще всего некроз возникает в третьей зоне ацинуса, наиболее отдаленной от источников кровоснабжения, в то время как гепатоциты первого сектора подвержены омертвению в меньшей степени.
Ступенчатый некроз
Данному заболеванию подвергаются небольшие группы гепатоцитов вблизи портальных трактов (центров ацинусов). При таком некрозе происходит частичная деструкция гепатоцитов на границе паренхимы и соединительной ткани и их дальнейшая замена клеточным инфильтратом. Ступенчатый некроз вызывается хроническим или острым вирусным гепатитами, циррозом печени, болезнью Вильсона–Коновалова, первичным склерозирующим холангитом. Развитие некроза при хроническом гепатите связано с эмпериполезом – проникновением лимфоцитов в структуру гепатоцита. Обнаружение агрессивности данного процесса имеет важное диагностическое значение, поскольку говорит о прогрессировании заболевания.
Мостовидный некроз
Отдельным видом некроза выделяется мостовидный некроз, при котором зоны ацинусов соединяются между собой некротическими мостиками. Рассекая печеночную дольку, он приводит к развитию цирроза, а завершается частичной ишемией паренхимы и изменением течения портальной крови — она начинает поступать в общий кровоток, минуя печеночный фильтр. По локализации мостовидные некрозы делятся на: центроцентральные, центропортальные и порто-портальные.
Данный некроз характерен для всех форм некроза, где соединяются сосудистые структуры печени. Его выявление играет большую роль в прогнозировании течения острого и хронического гепатитов. На микроскопическом уровне некроз представляется собой изменение клеточного ядра и цитоплазмы гепатоцита, причем каждый из двух процессов влечет за собой различные заболевания.
Изменение клеточного ядра вызывает кариопикноз, характеризующийся интенсивным окрашиванием ядра основными красителями; кариорексис, при котором нуклеиновые кислоты собираются в глыбки. Впоследствии нуклеиновые образования расщепляются на элементы, не воспринимающие красители, что является уже третьим заболеванием клеточного ядра — кариолизисом. При нем в цитоплазме снижается уровень гликогена и рибонуклеопротеинов, повышается активность кислой фосфатазы, а оксидоредуктазы становятся более пассивными. Изменение цитоплазмы гепатоцитов приводит к возникновению коагуляционного и колликвационного некрозов и инфарктов.
Коагуляционный некроз
Локализуется в клетках печени с высоким содержанием белка. Этот вида некроза вызывается проникновением в соединительные ткани клеток ионов кальция и последующей активацией ферментов. Коагуляционный некроз может быть частичным (парциальным), при котором появляются гомогенные округлой формы тельца Мэллори; и тотальным (по всей цитоплазме), приводящим к уплотнению и сморщиванию гепатоцита и образованию ацидофильных телец Каунсилмена.
Колликвационный некроз
Этот вариант некроза наиболее часто встречается в гепатоцитах, относительно бедных белком и богатых протеазами. При таком заболевании наблюдается баллонирующая дистрофия, клетки увеличиваются в размерах, не воспринимают красители, не содержат ядро и кажутся оптически пустыми.
Некрозы также различаются по локализации и степени выраженности заболевания в дольке печени. По данному признаку можно выделить следующие формы некроза:
- фокальный (это некроз одного или нескольких расположенных радом гепатоцитов, вызывающий хронический и острый вирусный гепатиты и цирроз печени);
- зонально — центролобулярный (ему соответствуют хронические гепатиты, гепатогенные гепатотоксические воздействия, и «ступенчатый» некроз при пероральном отравлении гепатотоксинами (piecemeal));
- субмассивный и массивный (распространяется практически на всю паренхиму печеночной дольки и лежит в основе печеночной комы).
Особым видом некроза выделяют апоптоз, при котором происходит «самодеструкция» гепатоцитов — их сморщивание, сепарация с образованием конденсированных фрагментов клеток, заполненных органеллами, — и впоследствии «переваривание» фагоцитами внутри клетки.
Симптомы некроза печени
Некроз является неизбежным спутником любого тяжелого длительного воспалительного процесса в организме человека. Это опасное состояние. В большинстве случаев оно сопровождается значительными осложнениями, а при позднем выявлении или недостаточном лечении приводит к постнекротическому циррозу печени (т.е. образованию рубцов) и даже к смерти.
При некрозе отмечаются острые болевые или/и диспепсические (в области ЖКТ) синдромы, однако на ранних стадиях они могут отсутствовать. Признаки некроза печени делятся на две большие группы: желтушный и холестатический варианты, причем первая группа по своей частотности во много раз превышает вторую.
К симптомам желтушного варианта некроза печени относятся:
- потеря сил и веса;
- собственно желтуха;
- проблемы с желудочно-кишечным трактом (рвота, понос);
- боли в правом подреберье, в области печени при пальпации;
- лихорадка;
- воспаление кожных покровов (зуд, сосудистые звездочки, эритема и т.д.);
- неустойчивость психоэмоционального состояния;
- асцит (проникновение воды в брюшную полость), устойчивый к мочегонным препаратам;
- увеличение печени и селезенки в размерах.
Помимо вышеописанных внешних симптомов некроз печени имеет и внутренние проявления.
На клеточном уровне отмечается ряд патологических изменений:
- возрастает уровень билирубина (пигмента желчи) и холестерина в крови;
- повышается концентрация щелочной фосфатазы (фермента, который участвует в расщеплении фосфорной кислоты);
- трансформируются внутренние органоиды клетки.
Признаков холестатического варианта некроза намного меньше, чем желтушного. К ним относят кожный зуд, темную мочу в сочетании со светлым калом. На клеточном уровне также наблюдается повышение холестерина и билирубина и некоторых других ферментов печени.
Лечение некроза печени
Основа лечения различных форм и стадий некроза — устранение причины заболевания. С помощью антибактериальной, дезинтоксикационной и других терапий предотвращается дальнейшее травмирующее действие, нормализуется сердечная деятельность, улучшается проходимость сосудов и т.д. Неотъемлемой частью комплексного лечения некроза является улучшение общего состояния больного, стимулирование его иммунобиологических сил и регенеративных свойств. Также возможно иссечение омертвевших тканей (некрэктомия), которое проводится после определения границ некроза. Дефект ткани, образовавшийся после процедуры, закрывается дерматопластикой или наложением швов.
Диагностика и лечение
При подозрении на некроз врач-гастроэнтеролог направляет пациента на УЗИ печени и желчного пузыря, магнитно-резонансную томографию печени и желчевыводящих путей, однофотонную эмиссионную компьютерную томографию печени (ОФЭКТ печени). Эти исследования выявят очаг поражения в паренхиме печени, а точное описание патологического процесса предоставит пункционная биопсия печени с морфологическим исследованием биоптатов. Могу также потребоваться биохимические пробы печени, исследование уровня азотистых шлаков, ЭКГ, ЭЭГ.
Первым шагом в терапии некроза является определение и ликвидация факторов его развития. Следующий пункт — установления границ воспалительного процесса и удаление омертвевших тканей (некрэктомия). Финальная стадия — исключение возможного рецидива.
Лечение некроза подразумевает комплексный подход. Он включает в себя различные терапии, направленные на уничтожение бактерий и токсических веществ, а также уменьшение чувствительности организма. Дополнительно проводятся меры по нормализации сердечной деятельности и работы сосудистой, нервной и иммунной систем. Эффективной считается и лечение симптомов некроза.
Собственно лечение некроза требует соблюдение особой диеты — полноценного питания и абсолютного исключения алкоголя. Также назначается прием витаминов и ферментных и метаболических средств. В зависимости от степени некроза могут назначаться гепатопротекторы. При недостаточном кровоснабжении мозга используются гормональные препараты.
Некроз печени
- Что такое некроз печени
- Причины некроза печени
- Симптомы некроза печени
- Диагностика некроза печени
- Лечение некроза печени
- Профилактика некроза печени
Что такое некроз печени
Некроз печени – это опасное патологическое состояние, которое возникает на фоне заболеваний органа, сильной интоксикации организма, нарушения кровообращения или травмы и сопровождается гибелью печеночных клеток – гепатоцитов. Недуг быстро прогрессирует, что приводит к развитию полиорганной недостаточности или коме.
 В зависимости от скорости течения некроз печени классифицируется на несколько форм:
В зависимости от скорости течения некроз печени классифицируется на несколько форм:
- Сверхострая – диагностируется в течение 7 суток после развития желтухи.
- Острый – период проявления симптомов составляет 8-28 суток.
- Подострый – энцефалопатия возникает на 2-3 месяце течения болезни.
Диагностируется некроз печени достаточно редко. Выявляется заболевание преимущественно у людей молодого и среднего возраста. У более старшего поколения, как правило, диагностируется подострая форма патологии.
В зависимости от степени распространенности некроза по органу выделяют:
- Фокальный некроз – поражает несколько близ расположенных гепатоцитов (часто выявляется при вирусных гепатитах).
- Центролобулярный (зональный) – погибают гепатоциты на определенных долях печени.
- Массивный некроз печени – поражается вся доля органа.

Причины некроза печени
Некроз печени – это не самостоятельное заболевание, а результат патологических процессов, протекающих в организме. Причиной острой формы болезни чаще всего является гепатит, как правило, вирусной этиологии. Провоцирующим фактором может выступать прием некоторых медикаментозных препаратов или токсических веществ.
Некроз печени может развиваться на фоне патологий сердечно-сосудистой системы, которые связаны с нарушением процесса кровообращения. Недостаточность кровообращения провоцирует развитие некроза, вызывает тотальное поражение паренхимы, что ведет к печеночной недостаточности.
Стать причиной гибели гапетоцитов может радиационное воздействие на организм, сильные травмы органа или влияние на тело высоких/низких температур.
 Реже провоцирующим фактором развития некроза печени выступают гемобластозы – это опухолевые клетки, которые инфильтрируют ткань печени и приводят к гибели паренхимы. Повышает риск возникновения патологи прием медикаментозных препаратов, направленных на лечение СПИДа, например, Диданозин, а также острое нарушение метаболических процессов в организме.
Реже провоцирующим фактором развития некроза печени выступают гемобластозы – это опухолевые клетки, которые инфильтрируют ткань печени и приводят к гибели паренхимы. Повышает риск возникновения патологи прием медикаментозных препаратов, направленных на лечение СПИДа, например, Диданозин, а также острое нарушение метаболических процессов в организме.
Симптомы некроза печени
Клиническая картина заболевания зависит от формы некроза и степени поражения органа. Основной признак патологии – постепенно нарастающая печеночная недостаточность, которая провоцирует развитие печеночной энцефалопатии и приводит к коме.
 Первоначальный симптом некроза печени – болезненные ощущения в правом подреберье, появление желтухи (желтизна кожных покровов и глаз) и увеличение органа, что ощущается во время пальпации. Пациента беспокоит тошнота и рвота, значительно ухудшается аппетит, что приводит к резкой потери веса.
Первоначальный симптом некроза печени – болезненные ощущения в правом подреберье, появление желтухи (желтизна кожных покровов и глаз) и увеличение органа, что ощущается во время пальпации. Пациента беспокоит тошнота и рвота, значительно ухудшается аппетит, что приводит к резкой потери веса.
По мере прогрессирования заболевания происходит активизация иммунной системы, которая ограничивает очаг повреждения, не допуская распространения патологического процесса на другие органы. Результатом таких изменений является появление отечности, значительное увеличение печени в размере и растяжение ее капсулы. Больного мучают сильные боли, которые локализуются не только в правом подреберье, но распространяются на лопатку, грудину и живот. Если после появления таких симптомов у пациента уменьшается печень и проходить боль – это первый признак гибели значительной части паренхимы, что является крайне неблагоприятным прогнозом.
 В результате отмирания гепатоцитов, печень не способна полноценно выполнять свои функции, в частности, проводить дезинтоксикацию. Это приводит к накоплению токсических веществ в организме, что негативно сказывается на работе других внутренних органов. В первую очередь это неблагоприятно влияет на головной мозг, что провоцирует развитие печеночной энцефалопатии. Такое состояние характеризуется повышенной сонливость и постоянной слабостью, чрезмерной агрессией и неадекватным поведением, забывчивостью и тремором конечностей.
В результате отмирания гепатоцитов, печень не способна полноценно выполнять свои функции, в частности, проводить дезинтоксикацию. Это приводит к накоплению токсических веществ в организме, что негативно сказывается на работе других внутренних органов. В первую очередь это неблагоприятно влияет на головной мозг, что провоцирует развитие печеночной энцефалопатии. Такое состояние характеризуется повышенной сонливость и постоянной слабостью, чрезмерной агрессией и неадекватным поведением, забывчивостью и тремором конечностей.
В предкоматозном состоянии пациент плохо ориентируется в пространстве и во времени, наблюдается потеря памяти, повышение тонуса мышц и спазмов. Постепенное нарастание отека головного мозга может спровоцировать нарушение дыхание, развитие брадикардии и артериальной гипотензии.
При поражении токсинами почек возникает некроз органов. При этом они не справляются со своей работой, следствием чего является накопление азотистых шлаков в крови. Это ведет к еще большей интоксикации организма и ускоряет развитие энцефалопатии.
Некроз печени провоцирует развитие ДВС-синдрома, который возникает в результате нарушение синтеза белков и ферментов, отвечающих за свертываемость крови. При этом переливание факторов свертывания не дает положительного результата, поскольку для их активизации требуется работа печени.
Высокая концентрация токсинов в крови провоцирует развитие язвы желудка и двенадцатиперстной кишки, а плохая свертываемость провоцирует желудочно-кишечное кровотечение.
Диагностика некроза печени
 При первом подозрении на некроз печени следует незамедлительно обратиться за консультацией к гастроэнтерологу. Своевременная диагностика и вовремя начатое лечение позволит избежать развития осложнений (энцефалопатии и комы).
При первом подозрении на некроз печени следует незамедлительно обратиться за консультацией к гастроэнтерологу. Своевременная диагностика и вовремя начатое лечение позволит избежать развития осложнений (энцефалопатии и комы).
Во время первой консультации врач собирает анамнез и изучает историю болезни пациента, чтобы установить возможные причины гибели гепатоцитов. Специалист выполняет визуальный осмотр, выявляя наличие желтухи и пальпирует печень для оценки размеров органа.
С целью получения полной картины о состоянии печени и других внутренних органов выполняется ряд лабораторных тестов и инструментальных видов исследования:
- Ультразвуковое исследование и МРТ печени и желчного пузыря. Однофотонная эмиссионная КТ печени. Данные исследования позволяют оценить поражения паренхимы.
- Пункция печени с дальнейшим морфологическим исследованием биоптатов, что позволяет оценить общее состояние органа и степень повреждения гепатоцитов.
- Биохимические пробы печени, во время которых исследуется уровень азотистых шлаков.
- ЭЭГ для выявления энцефалопатии.
- Определение уровня антител к основным антигенам гепатитов В, С и D.
Лечение некроза печени
Лечение некроза печени проводится в отделении интенсивной терапии. Главная цель – устранение печеночной недостаточности, нормализация функционирования органа и предотвращение развития осложнений. Во время лечения регулярно исследуется уровень азотистых шлаков и электролитов в крови. Это дает возможность оценивать динамику терапии и при необходимости корректировать его.
Лечение некроза печени включает следующие мероприятия:
 Регулярное внутривенное введение витамина К, который позволяет избежать кровотечений. При этом переливание факторов крови не приносит должного эффекта, поэтому не применяется в лечебных целях.
Регулярное внутривенное введение витамина К, который позволяет избежать кровотечений. При этом переливание факторов крови не приносит должного эффекта, поэтому не применяется в лечебных целях.- Прием препаратов, подавляющих выработку соляной кислоты, что позволяет снизить риск возникновения язвы желудка и 12-перстной кишки.
- Для снятия спазмов назначается Диазепам.
- В особо сложных случая применяется парентеральное питание с применением аминокислотных растворов.
Нормализовать работу почек можно только путем восстановления здоровья печени. При этом диализ может привести к сильным кровотечениям или генерализации инфекционного процесса, поэтому он не проводится.
Для борьбы с печеночной энцефалопатией применяются антибактериальные препараты – Метронидахол или Неомицин, а для восстановления кишечной микрофлоры используется Лактулоза. При прогрессировании патологии спасти жизнь пациенту поможет только трансплантация органа в течение 24 часов. Но даже проведение экстренной операции не дает 100% гарантии. После оперативного вмешательства выживаемость пациентов составляет 65%.
Симптоматическое лечение включает прием жаропонижающих препаратов, противорвотных и обезболивающих медикаментов, а также иммуномодуляторов.
Прогноз при некрозе печени зависит от множества факторов. Прежде всего это возраст пациента и его общее состояние здоровья; причины, спровоцировавшие патологию; запущенность болезни; наличие осложнений и др. Крайне неблагоприятный прогноз при развитии некроза печени у пациентов младше 10 лет или старше 45, наличие метаболического ацидоза, длительной желтухи и повышении билирубина свыше 300 мкмоль/л.
Снижают шансы на выздоровление неврологические расстройства, сильные кровотечения, сепсис и нарушение витальных функций. У выживших пациентов возможно полное или частичное восстановление печени, при этом часто развивается постнекротический цирроз.
Профилактика некроза печени
Предотвратить развитие некроза печени поможет своевременное лечение заболеваний и патологий, которые его провоцирует (прежде всего гепатитов).
Что такое некроз печени: симптомы и лечение
Некроз печени – опасный патологический процесс, который сопровождается гибелью печеночных клеток, отмиранием паренхиматозной ткани. Болезнь необратимого характера, отличается стремительным прогрессированием, быстрым формированием симптомов полиорганной недостаточности внутренних органов.
«Гибель» печени это достаточно редкое заболевание. Чаще всего, согласно медицинской статистике, диагностируют у пациентов старше 45-летнего возраста. А острую форму некроза у пациентов 25-35 лет.
Что такое некроз печени, симптомы и лечение, разновидности патологического процесса и классификация, прогноз и сколько живут – подробно в статье.
Что такое печеночный некроз?
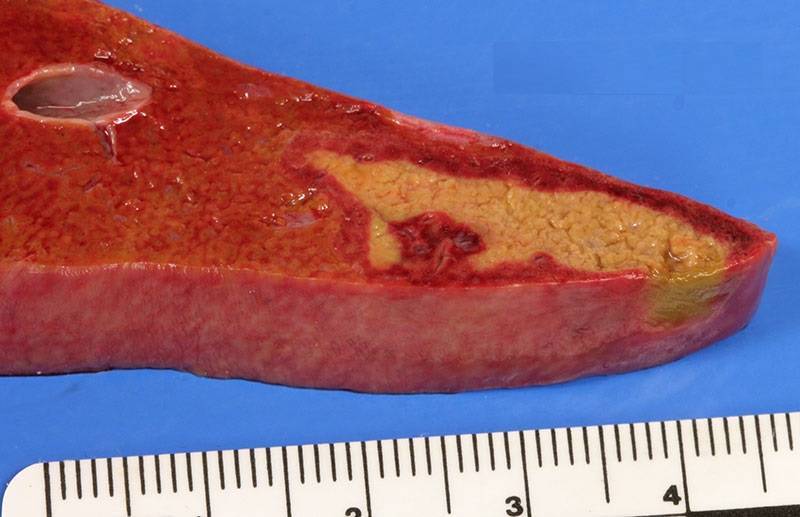
Некроз печени у взрослого или ребенка – это смертельно опасное заболевание, способное привести к летальному исходу через несколько дней с момента развития.
Механизм развития и провоцирующие факторы
Нарушение кровоснабжения железы, спровоцированное различными факторами или сопутствующими патологиями, провоцирует стремительное разрушение гепатоцитов. Процесс отмирания печеночных клеток протекает в две стадии.
Некробиоз – первая стадия, она характеризуется отмиранием клеток печени, вторая стадия – это уже разрушение самих гепатоцитов. Гибель выявляется локально, образуется четко ограниченный некротический очаг, который покрыт рубцами снаружи, а внутри имеет разрушенные паренхиматозные ткани.
Причиной некроза выступают факторы внешнего, внутреннего характера.
- Вирусные гепатиты хронического течения.
- Поражение печени алкогольной, лекарственной природы. Даже «безобидные» капли для глаз Сульфацил натрия могут привести к отмиранию клеток железы.
- Патологии врожденного, приобретенного характера, которые протекает с нарушением обменных процессов, сбоем эндокринной системы (нарушение утилизации сахара, синдром Вильсона-Коновалова, гемохроматоз и др. болезни).
- Аутоиммунные заболевания, в том числе и ревматизм аутоиммунной формы.
- Геморрагическая лихорадка.
- Инфекционные, паразитарные процессы.
- Тяжелые патологии ССС, которые привели к нарушению кровообращения.
- Отравление наркотическими веществами, токсинами, лекарственными препаратами гепатотоксического свойства.
- Воздействие высоких температур, радиационное влияние.
Запустить процесс распада гепатоцитов и их гибели могут злокачественные новообразования в печени.
Классификация – формы и виды заболевания
Патогенез заболевания обширен, многогранны и разновидности болезни. В медицинской практике есть несколько классификаций. Патологию классифицируют в зависимости от скорости прогрессирования. Опасность недуга в том, что он развивается стремительно.
По скорости течения выделяют сверхострый – от первых клинических признаков и до появления осложнения проходит неделя, острый – негативные последствия возникают через 1-4 недели после развития, подострый – до 1,5 месяцев. В последнем случае процесс вялотекущий, симптоматика смазанная.
Во время диагностики обязательно определяют, какая разновидность некроза у пациента в зависимости от распространения.
- Локальная форма – участки с отмершими клетками строго локализованы, находятся в одной определенной зоне железы.
- Фокальная форма – поражаются отдельные печеночные клетки.
- Рассеянная форма – имеется несколько очагов, которые рассеяны в тканях внутреннего органа.
- При массивном некрозе печени наблюдается отмирание больше половины клеток.
- Ацинарная форма – некротические очаги сливаются, вследствие чего появляются некротические полосы.
Коагуляционный тип

На фоне такой разновидности нарушаются процессы обмена белков. Паренхиматозные клетки и гепатоциты разрушаются по причине чрезмерной ферментарной активности.
Варианты: частичный вид – преобразуется мембрана печеночных клеток и полный – вся клетка погибает. Чаще всего причиной выступает вирус гепатита формы B.
Колликвационный тип
Разрушаются гепатоциты, содержащие малую концентрацию белка. Отличительная особенность – очаги располагаются достаточно далеко от источников снабжения кровью.
Классифицируют на формы – фокальная (причины – вирусные гепатиты, билиарный цирроз печени), зонально-центробулярная (патогенез – отравление, комбинация D, B вирусов в организме пациента), массивная – в большинстве случаев провоцирует печеночную кому.
Ступенчатый тип
Отмирают печеночные клетки, которые располагаются рядом с портальной веной. К причинам относят гепатиты, циррозное поражение, наследственные болезни печени. Отличительная особенность – внутри некротических очагов наблюдаются здоровые печеночные клетки.
Фульминантный вид
Вид заболевания сопровождается быстрым отмиранием большей части гепатоцитов, что всегда ведет к развитию печеночной комы, летальному исходу.
Мостовой вид
На фоне болезни наблюдается ацинарный процесс слияния пораженных некрозом зон с ишемическими внутренними проявлениями, что замедляет либо полностью прекращает восстановительные процессы в печени.
Основная опасность – высокая вероятность выброса нефильтрованной крови, что приведет к отравлению всех органов и систем. Мостовой тип формируется по причине гепатитов, цирротических процессов, жировой инфильтрации.
При геморрагическом некрозе печеней выявляется отмирание печеночных клеток вокруг центральных вен одновременно с геморрагическим пропитыванием внутренних тканей.
Клинические проявления отмирания печени
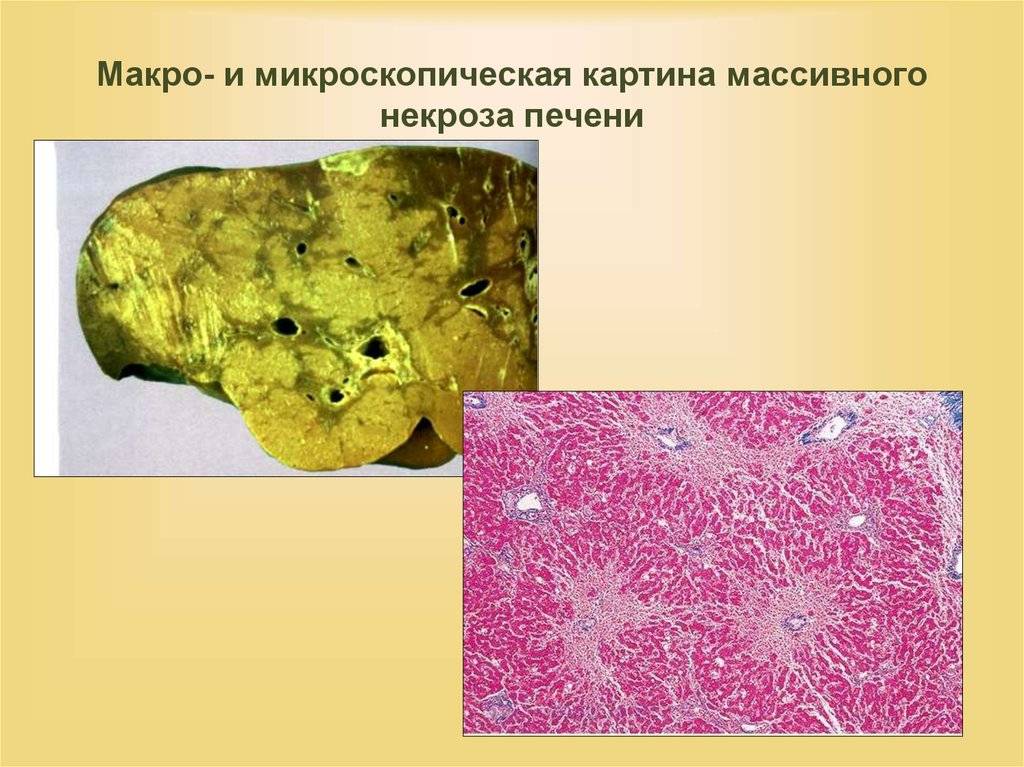
Симптомы при некрозе железы и на фоне постнекротического цирроза печени похожи. На ранних этапах проявляется клиника – боли и дискомфорт в области проекции печени, пожелтение кожного покрова, постоянная тошнота, понос.
Также пациенты жалуются на ухудшение аппетита, резкое понижение массы тела. Общие признаки связаны со слабостью, недомоганием, постоянной усталостью без явной причины.
После некроз принимает желтушное либо холестатическое течение – отличаются клиническими проявлениями. В первом случае кожа желтая, с красноватым отливом, формируются сосудистые звездочки, выявляется тремор конечностей. У пациентов увеличивается печень в размере, селезенка.
Холестатический вариант течения характеризуется выраженным зудом кожи, потемнением урины, обесцвечиванием кала, расстройством ферментативной функции.
На фоне омертвения большей части гепатоцитов активизируется иммунная система. Она воспринимает погибшие клетки в виде чужеродных агентов, начинает с ними борьбу.
Как результат, отечность тканей печени, существенное увеличение органа в размере, растяжение капсулы железы – приводит к сильной боли.
Нарушение дезинтоксикационной функции и симптомы
У мужчин и женщин расстройство дезинтоксикационной функции способствует скоплению высокой концентрации токсичных веществ в организме, вследствие чего нарушается функциональность других органов. Больше всего страдает головной мозг.
- Снижение интеллектуальных способностей.
- Проблемы с памятью.
- Постоянная сонливость.
- Тремор рук.
- Агрессивность, раздражительность.
Расстройство белково-синтезирующей функции
На фоне нарушения этой функции развивается гипотония, отекают легкие, проявляются симптомы острой формы дыхательной недостаточности. По аналогичной причине плохо сворачивается кровь, что приводит к массивному внутреннему кровотечению.
Чаще всего кровотечение локализуется в ЖКТ, что базируется на определенных факторах. При некротических процессах в печени возрастает синтез соляной кислоты в желудке, в крови скапливаются токсичные компоненты, как результат, появляется язвенное поражение желудка у человека.
Диагностика
Диагностические мероприятия включают в себя УЗИ, МРТ железы и желчных каналов, ОФЭКТ, биопсию, лабораторные анализы крови, урины, фекалий.
Скрининговый метод УЗИ позволяет диагностировать патологические процессы, в некоторых случаях установить первоисточник проблемы – мелкоузловой или крупноузловой цирроз. Для более детальной визуализации проводится МРТ. Чтобы выявить степень тяжести, необходим забор биологического материала – печеночных тканей.
С помощью аппаратных методик изучают строение, структуру органа, сосудистый рисунок, степень поражения, размеры. Диагност по завершению исследования составляет описание, на основании которого врач ставит окончательный диагноз.
Лечение некроза печени
Острый некроз печени требует помещения пациента в реанимационное отделение. В первую очередь терапия ориентирована на предупреждение печеночно-клеточной недостаточности. Во время лечения контролируют состояние ССС, дыхательной системы и др. органов.
Для торможения процессов некроза в железе применяются различные препараты. Так, назначают раствор глюкозы 20%, активированный уголь. Прописывают лекарства, которые подавляют продуцирование соляной кислоты (Омепразол), чтобы предупредить язвенное поражение желудка.
В качестве профилактики кровотечения в ЖКТ используют витамин K, средство вводится внутривенным способом. Для подавления бактериальной инфекции нужны антибиотики, а при судорогах вводят лекарство Диазепам.
Одновременно с этим осуществляется патогенетическая терапия, ориентированная на устранение источника болезни. На фоне вирусных гепатитов назначают противовирусные таблетки, при паразитарных болезнях необходима антигельминтная терапия, эндокринных расстройствах – гормональные лекарства.
Прогноз хронической болезни
Прогноз при отмирании печеночных клеток неоднозначный, поскольку обусловлен рядом факторов. Все зависит от первопричины гибели печеночных клеток, возрастной группы пациента, выраженности функционального сбоя, длительности энцефалопатии и др.
Прогноз неблагоприятный, если болеет ребенок до 10 лет либо взрослый старше 40-летнего возраста; концентрация билирубина свыше 300 мкмоль на литр; развился тяжелый метаболический ацидоз. Также усугубляет картину длительная желтуха (от одной недели), возникновение вторичных инфекционных процессов.
Острая дыхательная и сердечная недостаточность, массивное кровотечение в ЖКТ, печеночная кома – это частые причины летального исхода при некрозе печени, поэтому даже незначительный дискомфорт в правом боку должен стать поводом для посещения медицинского специалиста.