Добрый день уважаемые читатели сайта Отзовик. Добрый день, девушки и женщины которые ждут — не дождутся долгожданной беременности. Я долгое время сомневалась стоит ли мне писать отзыв о такой процедуре как искусственная внутриматочная инсеминация. Но все-таки решилась. Многие женщины стесняются писать свой опыт, боятся тем ниже пояса, но я вспоминаю себя в то время когда готовилась к подобной процедуре. И о Господи, как же мне было важно на тот момент знать мнения людей которые через эту процедуру уже прошли.
Сейчас сижу и не знаю а с чего бы мне лучше начать свою историю. Начну наверное с самого начала. Я с детства боялась что у меня не будет детей. Помню когда училась в школе у меня была любимая учительница. Просто замечательная женщина. Добрая, отзывчивая, деток очень любила. Но ей уже было за 30, а детишек своих все не было. Лечилась она долго и упорно, но все без результатно. Как же я боялась повторить ее судьбу, наверно я всегда предчувствовала что-то подобное, а может быть я своими страхами сама к себе беду нагнала. Несколько лет я не могла забеременеть. Очень из-за этого переживала. Спустя некоторое время у меня стало возникать чувство неполноценности и собственной ничтожности. Чувства в моей голове постоянно менялись и от этого на душе становилось еще хуже. Я то жалела себя, то ругала за то что не могу родить ребенка.
В конце концов мы с супругом решили пройти все необходимые анализы относительно бесплодия (мужского и женского) в одной московской клинике которая специализируется на искусственном оплодотворении. Анализов было много, ОЧЕНЬ много. На инфекции, всевозможные мазки, гормоны, УЗИ щитовидной железы, УЗИ молочных желез, проверка маточных труб на проходимость(ГСГ), муж сдавал спермограмму. Столько справок мы получили, тьма-тьмущая. Но проблема как оказалась таилась вовсе не во мне. У моего супруга была просто ужасная спермограмма. Все врачи, и мой гениколог и уролог и андролог в один голос советовали нам воспользоваться услугами донора. Муж конечно расстроился, попереживал денек другой, но мы оба очень хотели стать родителями и в конце концов согласились на использование донорского материала. Так как с моей стороны проблем со здоровьем не оказалось нам посоветовали не перебегать к ЭКО, а довериться к такой процедуре как внутриматочная искусственная инсеминация. Этот метод лечения бесплодия щадящий, во время искусственной инсеминации нет такой огромной гормональной нагрузки на организм, да и сама эта процедура стоит гораздо дешевле чем ЭКО, а еще она максимально приближена к естественному зачатию. Во время ИИ в матку женщины специальным тоненьким котетором вводится обработанная сперма мужчины. Мы воспользовались услугами донора, поэтому в нашем случае сперма была размороженная, а это немного уменьшает активность сперматозоидов.
Стимуляция овуляции у меня была несильная. Во время подготовки к ИИ я пила фолиевую кислоту, Утрожесан, мазала низ живота Дивигелем, а перед самой процедурой мне в больнице делали укол, который должен был вызвать овуляцию. В моем случае сразу все пошло как-то не так. Я видела это по глазам доктора, которая меня не хотела раньше времени расстраивать. Несмотря на гормональную стимуляцию овуляции у меня было только 2 фолликула и один из них «не считается» как я потом узнала, он был слишком маленьким. Как Вы уже поняли ИИ у меня не удалась. Хотя в моем случае было 2 вливания ДС и я очень надеялась на положительный результат. Но, увы.
Признаться честно, я очень верила в успех. Я в течении 2 недель после этой процедуры (результат можно узнать только через 14 дней) говорила со своим малышом. Когда узнала что его никогда не существовало было дико от одной только мысли что я разговаривала со своим пустым животом, сама с собой, а ребенка никогда и не было. Поначалу я очень переживала неудачу, мне не хотелось ни с кем говорить, не с кем встречаться, я какое-то время даже думать не могла о близости с мужчиной. Но сейчас понимаю, все что случается — все к лучшему.
Мы решили с мужем больше не тратиться на ИИ (вся процедура вместе с анализами, ДС, препаратами обошлась нам почти в 60 000 рублей). Поцедура ЭКО гораздо более эффективна по сравнению с ИИ. «Откладываем деньги на ЭКО» — решили мы. А вот что случилось дальше. Мне в это самой даже сейчас тяжело поверить. Я забеременела! Без донора, без врачей, без ИИ, без ЭКО! Просто моему ребенку пришло время родиться на свет. И никакие вердикты и заключения врачей ему не помешали.
Сейчас я счастливая мама. Мой супруг наисчастливейший папа. Я безумно рада что Бог все так чудесно устроил в нашей жизни. Я буду благодарить Его за своего сына всю жизнь. Думаю многие мамы которые наконец познали радость материнства испытывают похожие чувства благодарности. Сейчас я не о чем не жалею. Не о потраченных деньгах, не о пролитых слезах, не о потраченом времени, не о бесполезной ИИ. В моей жизни случилось все так как должно было случиться. И сейчас я ценю то что имею в 1000 раз больше, чем возможно ценила бы раньше.
Конечно мне ИИ не помогла. Но есть пары которым эта процедура подарила деток. Поэтому я могу ее рекомендовать как способ борьбы сс бесплодием. Но, все же я хочу дать один совет. Вполне возможно что Вам потребуется несколько попыток ИИ, если Ваш доход не позволяет этого, лучше сразу копите деньги на ЭКО, при этом методе шансов зачатия гораздо больше! А вообще слушайте своего доктора, выполняйте все его рекомендации. И если вдруг, что-то пойдет не так, если вдруг после ИИ или ЭКО (в данном случае неважно) не наступит долгожданная беременность, значит просто не пришел Ваш час, не терзайте себя, Ваш малыш знает когда ему нужно прийти на свет и он обязательно в свое время порадует мамочку своим появлением на свет!
Не теряйте надежды, верьте в лучшее! Мечты сбываются, тем более такие чистые и прекрасные!
Оплодотворение донорской спермой с помощью внутриматочной инсеминации

Инсеминация донорской спермой — самый естественный способ забеременеть для женщины, если у нее отсутствует половой партнер или супругу поставили диагноз «бесплодие».
Суть процедуры заключена в 2х головных этапах: сначала в отслеживании под контролем УЗИ роста фолликулов в яичниках до момента их созревания, затем, уже в сам момент овуляции, введение при помощи катетера в полость матки очищенной и концентрированной спермы.
В настоящее время в западных странах внутриматочная инсеминация применяется всё реже. В большинстве случаев врачи-репродуктологи предпочитают прибегать к более надежным методам – экстракорпоральному оплодотворению (ЭКО) и интрацитоплазматической инъекции сперматозоидов (ИКСИ).
Тем не менее, если у женщины в норме репродуктивное здоровье, и она вполне может зачать самостоятельно, внутриматочная инсеминация может стать методом выбора.
В каких случаях необходимо оплодотворение спермой донора?
Проблемы, из-за которых приходится использовать инсеминацию спермой донора, могут возникнуть как у женщины, так и у мужчины.
Показания со стороны женщины:
- отсутствие полового партнера;
Показания со стороны мужчины:
- бесплодие — состояние, при котором сперматозоиды отсутствуют в семенной жидкости или не способны оплодотворять яйцеклетку;
- наследственные заболевания, которые передаются по мужской линии;
- инфекционные заболевания, передающиеся половым путем — ВИЧ, гепатиты В и С;
- предыдущие ЭКО со спермой партнера оказались неуспешными.
Какие исследования проходят доноры спермы?
К сдаче спермы допускают мужчин от восемнадцати до тридцати пяти лет, физически и психически здоровые, с правильным телосложением и чертами лица. Все кандидаты Репробанка проходят обследование:
- расширенная спермограмма;
- анализ крови на группу и резус-фактор;
- общий и биохимический анализы крови;
- анализы крови на ВИЧ, гепатиты В, С и сифилис;
- мазок из уретры на инфекции, передающиеся половым путем: цитомегаловирус, герпес, микоплазму, вирус папилломы человека, гонорею и хламидии;
- флюорография легких;
- анализ мочи;
- осмотр терапевта, уролога, психиатра;
- консультация у генетика, медико-генетическое обследование, составление родословной.
Из всех организаций, которые предлагают биоматериал для искусственного оплодотворения в Москве, Репробанк проводит самый строгий отбор доноров. Помимо спермограммы и обязательных анализов, мы включили в перечень исследований молекулярно-генетическую диагностику, которая выявляет более 60 наследственных заболеваний, передающихся от отца.
В результате генетического скрининга 50% кандидатов отсеиваются, так как они являются носителями тяжелых наследственных заболеваний. Еще 5% исключаются после обследования психолога. Кроме того, мы анкетируем донора на патологии и заболевания родственников вплоть до 4-го колена, записываем голос мужчин и просим предоставить несколько фото до 14 лет, плюс, составить небольшое эссе о себе и ответить на ряд вопросов, столь важных для реципиентов при выборе донора.
Как проходит внутриматочная инсеминация со спермой донора?
Для того чтобы процедура прошла успешно, и в будущем в семье не возникло проблем, важна тщательная подготовка. В первую очередь партнеры должны всё обсудить между собой и убедиться, что они хорошо осознают суть и последствия применения донорской спермы, что это обоюдное решение, и они оба психологически готовы к такому шагу. Предварительно нужно проконсультироваться с врачом-репродуктологом, клиническим психологом.
Оба партнера проходят обследование. Нужно убедиться, что у пары нет возможности зачать ребенка самостоятельно. Оценивают репродуктивное здоровье женщины, её овариальный резерв. Если у неё есть проблемы, которые мешают наступлению беременности, их нужно заранее решить, так как в противном случае шансы на успешное применение донорской спермы снижаются.
Внутриматочную инсеминацию можно проводить в естественном цикле или с применением гормональной стимуляции.
В первом случае нужно «поймать» овуляцию: провести процедуру сразу после того, как в яичниках у женщины созрела очередная яйцеклетка. При нормальном менструальном цикле это происходит через 12–16 дней после месячных. При нерегулярном менструальном цикле задача усложняется. Можно использовать «домашние» тесты на овуляцию, которые определяют уровни гормонов в слюне, моче, или сдать соответствующий анализ крови в клинике.
Если использовать гормональную стимуляцию, шансы на наступление беременности выше. В этом случае с третьего дня менструального цикла женщина принимает гормональные препараты, которые стимулируют рост фолликулов. Этот процесс контролируют с помощью УЗИ. Определяют день овуляции, когда яйцеклетка выходит из яичников в маточные трубы.
Последующие этапы процедуры:
- Обработка донорской спермы. Сперматозоиды отделяют от семенной жидкости, выбирают самые активные из них и переносят в питательный раствор.
- Оплодотворение яйцеклетки. Женщина садится в гинекологическое кресло. Доктор вводит сперму в матку пациентки через специальный катетер, после чего некоторое время женщина должна находиться в состоянии покоя.
- Тест на беременность. Через три–четыре недели пациентка делает тест на беременность. Если он положительный, проводят УЗИ малого таза, чтобы удостовериться в том, что плод находится именно в матке, а не в маточных трубах.

Внутриматочная инсеминация vs ЭКО донорской спермой: что лучше?
В целом при применении экстракорпорального оплодотворения шансы на наступление беременности выше. Это зависит от репродуктивного здоровья женщины. В некоторых ситуациях стоит отдать предпочтение ЭКО:
- Возраст женщины больше 35 лет. В этом возрасте вероятность успеха при применении внутриматочной инсеминации составляет 8–15%, а при применении ЭКО – 40–45%. После 40 лет – 2–5% и 15–35% соответственно.
- Нарушение проходимости фаллопиевых труб.
- Сниженный овариальный резерв.
- Прогрессирующий эндометриоз.
- Если женщина является носительницей дефектных генов, которые могут передаться ребенку, и требуется генетический скрининг.
Препятствиями для внутриматочной инсеминации не являются проблемы с цервикальной слизью, которая «не пропускает» сперматозоиды, снижение фертильности, которое можно скорректировать гормональными препаратами.
ЭКО – более сложная процедура, она состоит из большего количества этапов, и из-за этого её стоимость выше.
Насколько это безопасно?
Если вы пользуетесь услугами специализированного банка половых клеток, это абсолютно безопасно. Все доноры проходят тщательное обследование. В Репробанке сперма в течение 6 месяцев находится на карантине: по прошествии этого времени донор должен повторно сдать анализы на половые инфекции, так как некоторые из них могут быть не выявлены сразу.
Противопоказания к инсеминации
Процедура ВМИ противопоказана при следующих состояниях у женщины, если они создают повышенные риски во время беременности:
- психические отклонения;
- пороки сердца, аневризма сосудов;
- почечная недостаточность;
- пороки развития половых органов;
- опухоли и кисты придатков матки;
- сахарный диабет;
- миома матки;
- злокачественные образования;
- туберкулез;
- острые инфекции — до выздоровления.
Кроме того, нельзя проводить оплодотворение донорской спермой замужней женщины без согласия мужа.
Какова вероятность успеха?
Вероятность успеха внутриматочной инсеминации составляет от пятнадцати до тридцати процентов, может достигать 60–80%, в зависимости от возраста, репродуктивного здоровья женщины и других факторов. Основная причина неудачи — неправильное определение причины бесплодия. Если беременность не наступила после трех циклов внутриматочного оплодотворения, женщине предлагают ЭКО. Подробнее о беременности с донорской спермой.
Репробанк работает с донорами на постоянной основе, поэтому, если пациентке понадобится материал того же человека для повторной инсеминации, мы удовлетворим ее запрос. Но лучше всего приобретать сразу несколько виал (порций) донорской спермы. Это позволит гарантировать наличие материала от конкретного донора. Если женщине удается забеременеть с первой попытки, то купленные пробирки спермы можно использовать в будущем для зачатия второго ребенка, таким образом, дети будут являться биологическими братьями и сестрами.
Преимущества подбора донора в Репробанке

Широкий выбор. Репробанк — один из крупнейших банков донорских репродуктивных клеток в России. В нашем каталоге больше ста анкет мужчин разных национальностей, каждый месяц каталог обновляется. Помимо наших доноров, можно заказать биоматериал из California Cryobank — крупнейшего в мире банка донорской спермы. Репробанк является официальным представителем CCB.
Тщательное обследование. Репробанк проводит не только стандартные исследования, но и расширенное генетическое обследование. Мы выявляем и отсеиваем кандидатов с наследственными заболеваниями. При этом учитываются и те патологии, что не передаются напрямую, но имеют наследственную предрасположенность: болезни сердца, сахарный диабет, злокачественные новообразования.
Современное оборудование. Донорский биоматериал хранится в специальных криоконтейнерах, наполненных жидким азотом, при низкой температуре. Перед тем как материал становится доступен для использования, он в течение шести месяцев хранится на карантине, чтобы исключить скрытую инфекцию у донора.
Подробная информация о донорах. Кроме стандартной информации о весе, росте и внешности, мы предоставляем психологический портрет, данные об образовании, профессии и увлечениях, аудиозапись голоса и детские фотографии.
Сотрудничаем с ведущими медицинскими центрами. Мы сотрудничаем со всеми клиниками, которые проводят инсеминацию спермой доноров в Москве, а также процедуру ЭКО.
Распространенные вопросы

Сколько семей могут получить сперму от одного и того же донора? Какова вероятность, что ребенок в будущем встретится со своими биологическими братьями и сестрами?
В Репробанке существует правило: материал одного донора распространяется не более чем в 30 семьях в одном регионе. Этой меры достаточно, чтобы свести вероятность встречи и браков между биологическими братьями и сестрами практически к нулю.
«Этот ребенок будет нашим?»
Да, по закону ребенок принадлежит паре, которая приобрела донорскую сперму. Причем, женщина будет его биологической матерью, а вот гены мужчины в его клетках присутствовать не будут. Это важно понимать заранее. Партнер должен хорошо осознавать, на какой шаг идет, и быть уверен в том, что в будущем у него не возникнет из-за этого психологических проблем.
Может ли донор в будущем «отсудить» ребенка?
Если вы ищете донора самостоятельно, «с улицы», то в будущем ситуация может развиваться самым непредсказуемым образом. Никто не дает гарантий, что в будущем донор не передумает, и в нём не проснутся «отцовские чувства». И он может устроить для семьи немало проблем. В специализированных криобанках такая вероятность исключена, так как банк донорских клеток выступает гарантом и защитой анонимности, как пациента, так и донора.
Сколько стоит использование донорской спермы?
Общая цена складывается из стоимости порции донорской спермы и услуг клиники репродукции по проведению внутриматочной инсеминации или ЭКО. Донорская сперма, хранящаяся в Репробанке, стоит от 20 до 35 тысяч рублей, в зависимости от типа образца. Также мы можем заказать материал из California Cryobank, он будет стоить от 58 до 68 тысяч рублей.
Насколько «качественная» замороженная сперма?
При использовании замороженной спермы не повышается риск осложнений во время беременности и проблем со здоровьем у ребенка. Сперматозоиды, полученные из криобанка, такие же «качественные», как и «свежие», даже если они хранились несколько лет. Например, современные криохранилища предлагают мужчинам, которые хотят сохранить свою фертильность, разместить сперму на срок до 55 лет, и после этого её без проблем можно использовать.
ЭКО с донорской спермой


Показания для проведения ЭКО
Проведения ЭКО с донорской спермой показано:
-
Женщинам, не состоящим в браке и не имеющим постоянного полового партнера. Таким женщинам проводится инсеминация донорской спермой. При не наступлении беременности по причине нарушения репродуктивной функции проводится процедура ЭКО с донорской спермой.
Парам, в которых есть высокий риск рождения ребенка с врожденными аномалиями из-за плохой генетики мужа. Если риск передачи врожденных заболеваний составляет более 25% врачи рекомендует использование донорской спермы для того, чтобы предотвратить передачу заболевания;
Парам, в которых мужчина неспособен к зачатию вследствие кастрации, отсутствия яичек, отсутствия сперматозоидов в сперме.
Если ЭКО с донорской спермой планируется в семейной паре, процедура проводится только с согласия обоих партнеров.
Как выбрать донора для ЭКО
Все кандидаты в доноры согласно приказу российского Минздрава (№107н от 30.08.2012) проходят полное медицинское обследование, которое включает:
- расширенную спермограмму;
- анализы крови на ВИЧ, Гепатит В, Гепатит С, сифилис;
- общий, клинический и биохимический анализ крови;
- определение группы крови и резус-фактора;
- анализ на венерические заболевания: цитомегаловирус, хламидиоз, уреаплазмоз, микоплазмоз, вирусы простого герпеса;
- обследование терапевта;
- обследование психиатра;
- обследование уролога;
- обследование генетика.
Каждый донор заполняет анкету, в которой указывает:
- национальность;
- вес и рост;
- группа крови и резус;
- цвет глаз и волос;
- образование.
Банки спермы также предлагают описание внешности и детские фотографии донора, информацию об образовании (гуманитарные, естественные или технические науки), аудиозапись голоса в которой он обсуждает различные темы, рассказывает о своих увлечениях, описывает истории из жизни.

Отделение вспомогательных репродуктивных технологий (ВРТ) при ФГБУ «Центральная клиническая больница» УД Президента РФ располагается на территории многопрофильной больницы в лесопарковой зоне. Отделение входит в состав центра акушерства, гинекологии и вспомогательных репродуктивных технологий и является одним из самых молодых подразделений больницы.
Расположение отделения ВРТ в составе центра многопрофильной больницы позволяет всесторонне обследовать состояние здоровья пациентки, оценить возможность родоразрешения через естественные пути, а также проанализировать показания к проведению кесарева сечения.
В отделении ВРТ используется новейшее оборудование для проведения процедуры ЭКО. В рамках протокола ЭКО производятся передовые эмбриологические манипуляции:
- ИКСИ, ИМСИ, ПИКИ;
- лазерный хэтчинг эмбрионов;
- предимплантационное генетическое тестирование;
- витрификация эмбрионов и ооцитов.
Отделением руководит кандидат медицинских наук, врач акушер-гинеколог, репродуктолог, член Российской Ассоциации репродукции человека, Европейского общества репродукции человека и эмбриологии Дина Ивановна Кабанова.
Сперма мужа
ЭКО с донорскими сперматозоидами показано при наличии серьезных отклонений в сперме мужа. К ним относят:
- отсутствие сперматозоидов;
- большое количество мертвых сперматозоидов;
- большое количество аномальных сперматозоидов.
ЭКО с донорской спермой также проводят при наличии генетических заболеваний у мужа в случае, если есть риск их передачи.
Сперма стороннего кандидата
Этапы проведения процедуры ЭКО
1. Диагностика бесплодия
2. Подготовка к ЭКО
Подготовка к ЭКО – наиболее важный этап. От него зависит конечный исход процедуры. Для того, чтобы понять причины бесплодия и обеспечить рождения здорового ребенка необходимо сдать ряд анализов. Это касается как мужчин, так и женщин. Список необходимых обследований для пациентов, вступающих в процедуру ЭКО утвержден приказом Минздрава.
Более подробно с перечнем всех анализов вы можете ознакомиться в нашей статье «Анализы для ЭКО».
Анализы для мужчин
Мужчины обследуются на качество спермы, т.е. количество здоровых, подвижных сперматозоидов способных к оплодотворению. Также исключаются инфекции передаваемые половым путем и ряд других
Анализы и обследования для женщин
Женщины проходят более подробное обследование. Сдают анализы крови на гормоны, инфекции, хронические заболевания, заболевания репродуктивной системы, проходят консультации у различных специалистов.
С подробным перечнем анализов вы можете ознакомиться в статье «Анализы для ЭКО».

В течение многих лет родильный дом ЦКБ УД Президента РФ является одним из лучших в Москве и России. Высочайший профессионализм сотрудников позволяет своевременно диагностировать возможные осложнения, а также обеспечить современное ведение беременности и бережное родоразрешение.
В роддоме практикуется индивидуальное ведение родов. Для каждой пациентки составляется план мероприятий по подготовке к родоразрешению. В течение родового периода роженица находится под постоянным наблюдением врача и акушера. По показаниям или при желании возможно использование обезболивания. На родах может присутствовать отец. Для этого необходимо быть психологически готовым и сдать необходимые анализы.
Обстановка в отделениях роддома близка к домашней. Светлые и просторные послеродовые палаты и внимательный персонал — это успокаивающе действует на маму и малыша. Близкие могут посещать маму с новорожденным ежедневно. Все палаты одноместные. Также имеются палаты для совместного пребывания мам и малышей, во время которого происходит налаживание контакта с новорожденным и грудное вскармливание.
3. Стимуляция суперовуляции
4. Пункция фолликулов
5. Оплодотворение яйцеклеток
6. Культивирование эмбрионов
7. Перенос эмбрионов
8. Поддержка беременности

Центр акушерства, гинекологии и ВРТ при ЦКБ УД Президента РФ осуществляет полный спектр медицинской помощи при планировании беременности, дородовом наблюдении, родах и послеродовом наблюдении и лечении.
Программы обслуживания включают:
-
Планирование беременности, включая ЭКО и ИКСИ.
Научный руководитель центра акушерства, гинекологии и ВРТ при ЦКБ УД Президента РФ — академик РАН, доктор медицинских наук, профессор, главный внештатный специалист по акушерству и гинекологии Минздрава РФ Лейла Владимировна Адамян.
Популярные вопросы и ответы
Сколько стоит процедура ЭКО
Проведение процедуры ЭКО возможно бесплатно за счет средств обязательного медицинского страхования. Права на ЭКО по ОМС могут получить женщины с диагнозом бесплодие, как состоящие в браке, так и вне брака. А также одинокие женщина с диагнозом бесплодие, или женщины супругу (партнёру) которой имеет диагноз бесплодие.
ОМС поддерживает только проведение базовой процедуры ЭКО со стимуляцией суперовуляции (со своими половыми клетками). Донорские программы, программы с использованием суррогатной матери не оплачиваются из фонда ОМС. Без стимуляции в виду различных причин, программа оплачивается пациентами самостоятельно.
Стоимость базовой процедуры ЭКО в среднем варьирует от 170 000 до 200 000 рублей. При отказе на проведение процедуры по ОМС ее можно пройти платно.
Какие существуют риски с ЭКО
Отсутствие исчерпывающей информации об ЭКО дают скептикам пищу для сомнений. Вокруг процедуры ходит большое количество мифов. Попытаемся рассказать так ли безопасна процедура и какие существуют риски:
1. Синдром гиперстимуляции. Для того, чтобы добиться созревания сразу нескольких яйцеклеток женщинам проводят стимуляцию яичников с помощью гормонов. В 5% случаев дозу гормонов оказываются чрезмерными. В этих случаях развивается синдром гиперстимуляции яичников. Это состояние, когда эти органы чрезмерно активируются, яичники увеличиваются в размере и становятся болезненными. Может повыситься проницаемость кровеносных сосудов. Это грозит накоплением жидкости в брюшной полости, может повышаться температура. Женщину беспокоит вздутие, тянущие боли внизу живота, тошнота, диарея и др.
2. Возможные пороки развития ребенка. Сравнительно недавно в американском журнале была опубликована статья о более высокой частоте возникновения некоторых пороков развития у детей, родившихся при помощи процедуры ЭКО. У них чаще встречались такие врожденные аномалии как заячья губа (рассечение верхней губы), дефекты межпредсердной и межжелудочковой перегородки, недоразвитие пищевода и прямой кишки. Врачи пока не могут объяснить причины возникновения этих аномалий. Возможно они связаны с препаратами, которые принимает женщина или воздействием среды, в которой культивируют эмбрионы. Все перечисленный пороки не опасны для жизни, не передаются по наследству и подаются хирургической коррекции.
3. Многоплодие. При переносе всего лишь одного эмбриона вероятность успеха невелика. Поэтому зачастую в полость матки переносят несколько эмбрионов. Нередко развиваться начинает сразу несколько зародышей. В случае если вынашивание и роды связано с риском для матери и плодов проводят редукцию одного из эмбрионов.
Какие есть гарантии, что донор полностью здоров
Использование донорской спермы бывает необходимо в ряде ситуаций, как отмечают эксперты.
-
Донорский материал позволяет забеременеть и родить одинокой женщине, которая хочет ребёнка;
донорский материал используется при тяжёлом и/или абсолютном мужском бесплодии;
использование спермы мужа не привело к наступлению беременности после многочисленных циклов ЭКО;
использование спермы мужа в программе ЭКО требует проведения дорогостоящей преимплантационной генетической диагностики (ПГД). (Супруг имеет наследственное заболевание). Использование донорской спермы обследованного на наследственные заболевания донора позволяет не проводить ПГД эмбрионам.
Однако, с использованием донорской спермы могут быть связаны некоторые риски:
-
Риски инфекций. Если пара приобретает биологический материал в клинике, которая соблюдает приказ 107н, то такой риск минимален. Донор спермы обследуется на ВИЧ, сифилис, вирусные гепатиты, герпес, цитомегаловирус. Так же берется анализ на хламидии, микоплазмы, уреаплазмы, трихомонады и гонококки. Согласно приказу МЗ 107н, разрешается использование только донорской спермы, которая прошла карантин. В течение полугода с момента сдачи спермы в криобанк она не может использоваться для оплодотворения. Необходимо выдержать карантин. Дело в том, что некоторые инфекции невозможно выявить на ранней стадии. Через 6 месяцев донор должен вновь пройти обследование, после чего сперму можно вывести из карантина и использовать для оплодотворения.
Психологический риск для родителей (ребёнок не является биологически родным для отца ребёнка).
Риск возникновения психического заболевания у ребёнка. Хотя все доноры проходят консультацию психолога и нарколога, малый риск возникновения психического заболевания все равно остаётся. Доноры могут утаивать информацию о психически больных родственниках.
Риск увеличения наследственных заболеваний в общей популяции. Важно проводить контроль за количеством детей, рождённых от одного донора во избежание случайных мутаций. Дети одного донора могут встретиться, создать семью, и их дети будут иметь высокий риск генетических заболеваний. Допустимо не более 10 детей от одного донора на 800 тысяч населения в одном регионе. Если у донора есть какая-то генетическая патология, то процент детей с генетическими отклонениями в будущем может существенно вырасти.
Риск рождения ребёнка с генетическим заболеванием. В настоящее время во всех странах мира, в том числе в России, генетическое тестирование доноров спермы не является обязательным. Лишь немногие клиники ЭКО обследуют доноров на эти заболевания. Таких мутаций великое множество, чаще всего скрининг проводится на наиболее частые из них. Выбирая клинику, следует остановить выбор на той, которая проводит всем донорам расширенный генетический скрининг
- Риск внешней непохожести ребёнка на родителей. Несмотря на выбор донора согласно данным его фенотипической карты, где прописываются его внешние данные и могут прилагаться детские фотографии, есть риск того, что ребёнок будет не очень непохож на своих родителей».
Внутриматочная инсеминация: как подготовиться и вести себя после процедуры?
Современная медицина предоставляет не одну возможность обзавестись желанным потомством и в качестве одной из них предлагает многим парам сделать искусственную инсеминацию в СПб. Любой из ведущих специалистов-репродуктологов подтвердит, что искусственная внутриматочная инсеминация – технически достаточно простая процедура, которая отличается от естественного процесса зачатия только тем, что в цервикальный канал матки в лабораторных условиях вводят стерильную семенную жидкость, полученную вне полового акта. Как способ оплодотворения ВМИ возникла еще в XVIII веке, но с тех пор была значительно усовершенствована, благодаря возможностям современной медицины. Чтобы сделать ВМИ безопасно и эффективно, любая желающая семейная пара или одинокая женщина может обратиться в центр репродукции СПб.
В процедуре зачатия путем искусственной инсеминации принимает участие женщина, поэтому при противопоказаниях к беременности или патологиях, которые не позволяют вынашивать ребенка, ВМИ не может быть проведена. ВМИ показана при бесплодии неясного генеза, а также выявленных патологиях, которые мешают случиться естественному зачатию. Также инсеминация является подходящим способом забеременеть для женщин, у которых нет партнера.
Как подготовиться к процедуре ВМИ?
Правильная подготовка к искусственной инсеминации повышает шансы на успех.
Подготовка мужчины к внутриматочной инсеминации
Если к врачу обратилась семейная пара, врач даст мужчине список анализов для искусственной инсеминации, чтобы понять, позволяют ли показатели спермы провести процедуру. Обычно мужчине требуется пройти осмотр у уролога и сдать сперму на спермограмму и MAR-тест, а также мазок на ЗППП, анализ крови на антитела и антигены к инфекционным заболеваниям, на резус-фактор и группу. Неделя до сдачи материала в клинике должна пройти спокойно, без нервных и физических нагрузок, перегрева и переохлаждений, употребление алкоголя исключено. Между половыми контактами должно быть не менее 3-5 дней, в противном случае качество спермы ухудшается. В зависимости от показателей спермограммы, мужчина может сдать материал разными способами: самым распространенным является сдача спермы за 1,5 часа до назначенной процедуры. При недостатке эякулята мужчина сдает сперму несколько раз, ее очищают и замораживают.
Подготовка женщины к внутриматочной инсеминации
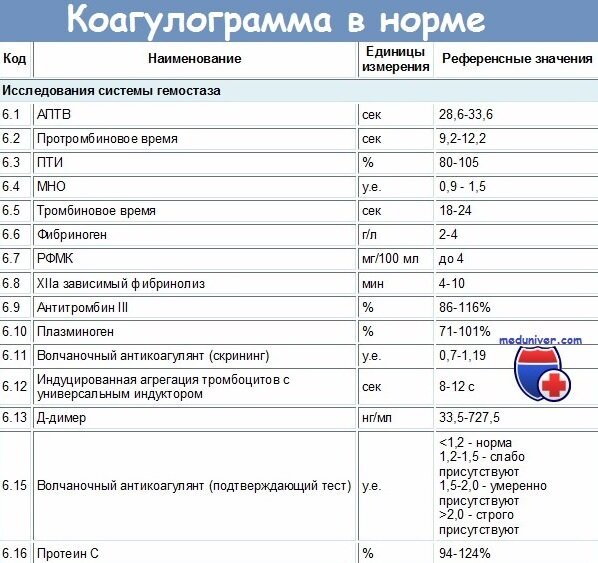
Подготовка к искусственной инсеминации для женщины более серьезна. Проведенные перед процедурой обследования и анализы позволяют выявить патологии, которые необходимо вовремя устранить. Для этого потребуется не только сдать кровь на группу, резус-фактор, антитела и антигены к инфекциям, мазок на ЗППП, флору и онкоцитологию. Для внутриматочной инсеминации потребуются: коагулограмма и биохимический анализ крови, ультразвуковые исследования щитовидной железы, молочных желез, проверка проходимости маточных труб и состояния полости матки, а также флюорография, ЭКГ. Необходимо посетить терапевта, маммолога и эндокринолога. ВМИ должна проводиться в период овуляции, естественной или с медикаментозной стимуляцией, что также требует предварительной подготовки и определяет, какие еще анализы нужны для искусственной инсеминации. Чтобы повысить вероятность успеха процедуры, женщина должна отказаться от вредных привычек, избегать переживаний и физических нагрузок. За несколько дней до процедуры во избежание спонтанной овуляции рекомендуется отказаться от половых контактов.
Инсеминация донорской спермой
Для инсеминации в данном случае используется материал, который хранится в замороженном виде не менее полугода. Этот срок позволяет выявить всевозможные заболевания и другие отклонения от нормы, тем самым значительно снизив риск неблагоприятного исхода.
Искусственная инсеминация пошагово
Процедура ВМИ назначается на период овуляции женщины: инсеминацию делают как в естественном цикле, так и с медикаментозной стимуляцией. Данная процедура не требует госпитализации, но проводится в оборудованном кабинете в гинекологическом кресле. Внутриматочная искусственная инсеминация спермой мужа требует участия последнего – за 1,5 часа до процедуры он сдает свой материал, после чего сперма без неактивных сперматозоидов будет использована для манипуляции.
Фолликулометрия
Это ультразвуковое исследование делают вне зависимости от того, на какой день цикла проводится искусственная инсеминация, для мониторинга состояния яичников и установления факта овуляции. В том случае, если овуляция не наступила, фолликулометрию повторяют через 2-3 дня. При проведении внутриматочной искусственной инсеминации в естественном цикле необходимо просто подождать, в какой день цикла можно будет ее делать, а при стимуляции овуляции может потребоваться дополнительное введение препарата. Если наступила естественная овуляция или подействовала стимуляция, можно переходить к следующему этапу – непосредственно искусственной инсеминации.
Как проходит процедура искусственной инсеминации?
При проведении процедуры женщине врач вводит подготовленную сперму в матку специальным шприцом с гибкой трубкой. Особенность процедуры заключается в том, что материал необходимо вводить постепенно, в течение 2-3 минут, чтобы избежать шокового сокращения матки. Оплодотворение при искусственной инсеминации происходит естественным путем, как и при обычном половом акте: оказавшись в цервикальном канале или полости матки вблизи фаллопиевых труб, сперматозоиды устремляются к созревшей яйцеклетке.
Основная ответственность за исход процедуры лежит на женщине. Чтобы наступила беременность после искусственной инсеминации, женщина должна соблюдать ряд правил.
Нагрузки на организм
После внутриматочной инсеминации запрещается загорать, посещать баню и сауну, спортзал и бассейн. Необходимо снизить физические нагрузки и помнить, что от того, как вы будете вести себя после искусственной инсеминации, отчасти зависит вероятность наступления беременности.
Рекомендации врача
В период после искусственной инсеминации необходимо четко соблюдать рекомендации врача, особенно если дело касается приема лекарственных средств. Прописанные медикаменты должны приниматься строго по графику, прием не назначенных врачом лекарств исключен.
Половой покой
После искусственной инсеминации необходимо на некоторое время отказаться от половых отношений, обычно это небольшой срок.
Вероятность беременности после искусственной инсеминации
Узнать, наступила ли беременность, можно через две недели после процедуры. Вероятность зачатия путем искусственной инсеминации – это показатель индивидуальный. В целом он составляет от 12% до 30% и зависит от ряда факторов.

Больше шансов забеременеть после искусственной инсеминации у женщин моложе 35 лет, минимальный показатель составляет 23%. И он падает до 8,8% у женщин старше 35 и 40 лет. Это связано с тем, что качество яйцеклеток с возрастом ухудшается, соответственно, снижается вероятность оплодотворения.
По данным статистики, при сроке бесплодия до 6 лет, вне зависимости от возраста женщины, процент успеха искусственной инсеминации может быть достаточно высоким – 20%. После шести лет шансы зачатия сокращаются вдвое. Поэтому при невозможности зачать ребенка без врачебной помощи лучше не тянуть и обратиться в центр репродукции как можно быстрее.
Если с репродуктивной системой и другими системами организма женщины все в порядке, шансы на успех при искусственной инсеминации увеличиваются. Однако иногда процедура назначается в том случае, если анатомические особенности строения репродуктивной системы женщины не позволяют зачать ребенка обычным путем, например при патологиях шейки матки. В этом случае вероятность беременности снижается.
Это значимый фактор, определяющий вероятность наступления беременности после инсеминации в том случае, если причиной обращения к врачу стало мужское бесплодие. Сперма с недостаточно эффективными показателями очищается и подготавливается, отбираются самые быстрые сперматозоиды, при необходимости сбор материала проводится несколько раз. Однако даже при искусственно улучшенных показателях спермы шанс забеременеть после искусственной инсеминации снижается.
Обычно такая процедура проводится до четырех раз, и с каждым разом вероятность беременности после искусственной инсеминации снижается. Если после четвертой попытки беременность не наступает, рекомендуется попробовать ЭКО.
Сколько стоит искусственная инсеминация?
Так как внутриматочная искусственная инсеминация – это высокотехнологичная процедура с индивидуальным подходом к каждой пациентке, цена в СПб и других городах России на нее достаточно высока и складывается из факторов, которые влияют на вероятность зачатия в отдельно взятом случае. Сколько стоит внутриматочная инсеминация ВМИ, зависит также от статуса и опыта репродуктивной клиники. Стоимость внутриматочной искусственной инсеминации включает в себя цены на: донорскую сперму или лабораторную обработку спермы мужа, саму процедуру и оборудование, а также проводимые внутри клиники исследования. Однако по сравнению с процедурой ЭКО искусственная инсеминация обходится значительно меньше
Обращаем ваше внимание, что подозрительно низкая цена на данную процедуру может свидетельствовать о несоблюдении технологии подготовки и проведения. Выбирайте клинику с умом!
Инсеминация спермой донора
Один из самых надёжных консервативных методов борьбы с бесплодием – внутриматочная инсеминация. Она предполагает наименьшее вмешательство в здоровье женщины, не занимает много времени. Для проведения искусственного оплодотворения спермой чаще всего не требуется дополнительная гормональная терапия или особенная подготовка. При необходимости, для увеличения шансов на успешную встречу яйцеклетки и сперматозоида, проводится стимуляция яичников.
Основные преимущества ВМИ:
- метод воспроизводит естественный процесс зачатия малыша;
- позволяет обойти процессы в организме женщины, возникающие при различных видах бесплодия – хронические воспаления, спайки, снижение фертильности в силу возраста;
- не требует длительной подготовки.
Инсеминация спермой донора – выход для пар с мужским фактором бесплодия. В случае когда обследования семейной пары говорят о наличии у мужа значительных отклонений в качестве спермы, не поддающихся коррекции, или других проблем половой сферы, метод ИИСД (искусственная инсеминация спермой донора) даёт возможность паре познать радость родительства. Женщина и мужчина получают возможность вместе пройти путь от зачатия до рождения, вместе «выносить» родного ребёнка.
Отсутствие достойного партнера также не должно становиться преградой для женщины, желающей стать матерью. Внутриматочную инсеминацию спермой донора часто выбирают те, кто не готов подстраивать появление малыша под жизненные обстоятельства.
Показания к применению метода
То, что ВМИ стандартно причисляют к консервативным методам лечения бесплодия, не делает его менее прогрессивным или надёжным, чем ЭКО или ИКСИ. Он отличается в первую очередь тем, что требует меньшего вмешательства в естественную работу женского организма.
Внутриматочная инсеминация получила широкое распространение потому, что подходит и при женском, и при мужском бесплодии. В случае с использованием донорского материала, речь идёт чаще о тяжёлом мужском факторе. ИИСД идеально подходит:
- одиноким здоровым женщинам или тем, кто имеет незначительные проблемы со здоровьем половой системы;
- парам, в которых невозможно использование биологического материала мужа в силу не поддающихся коррекции патологий спермы/половой системы;
- парам, где к мужскому фактору присоединяется и женское бесплодие в силу проблем с репродуктивной системой – эндоцервицитом, патологиями строения органов малого таза, гормональными дисфункциями.
Список показаний для применения внутриматочной инсеминации спермой донора довольно широк. Он включает как мужской, так и женский фактор бесплодия. Наиболее распространённые у женщин:
- хронические воспаления;
- эндоцервицит;
- бесплодие иммунологического характера, то есть случаи, когда у женщины наблюдается аллергия на сперму постоянного партнёра или антитела к семенной жидкости;
- аномалии развития ОПС – может относиться как к женщине, так и к мужчине;
- патологии матки, шейки матки, последствия оперативных вмешательств;
- вагинизм, препятствующий совершению нормального полового акта;
- поддающиеся коррекции дисфункции овуляции.
- низкое качество спермы, которое не поддаётся терапии – азооспермия,
- проблемы с эякуляцией, импотенция;
- генетические нарушения, наследственные болезни, которые могут навредить здоровью будущего ребёнка;
- вазэктомия в анамнезе;
- перенесённая химиотерапия;
- инфекции, не поддающиеся излечению.
Чаще всего именно внутриматочная инсеминация спермой донора является приоритетным выбором для бесплодных пар. ЭКО назначается лишь после того, как достоверно доказано, что ВМИ в данном случае не сработает. Стоимость этого метода значительно ниже экстракорпорального оплодотворения.
Как проводится внутриматочная инсеминация донорской спермой
Процедура включает три этапа. Во время первого женщина должна пройти комплексное углублённое обследование, чтобы исключить возникновение проблем, препятствующих оплодотворению в ходе инсеминации спермой донора или последующему вынашиванию беременности. Если неполадки в организме будущей матери будут найдены, специалист клиники назначит необходимое лечение. В каждом конкретном случае схема лечения прописывается индивидуально, учитываются анамнез и обстоятельства. Терапия может занять от нескольких недель до нескольких месяцев.
На втором этапе проводится подготовка к внутриматочной инсеминации спермой. Назначается оптимальная дата и проводится ряд действий, призванных увеличить продуктивность яичников пациентки. Это необязательный этап – уместность его проведения определяется индивидуально врачом-гинекологом и репродуктологом.

Третий и основной этап ВМИ – сама процедура осеменения. Будущая мама не почувствует дискомфорта – подготовленный донорский материал вводят в полость матки специальным гибким катетером. Это делается для того, чтобы сперматозоид не встретил на своём пути никаких дополнительных преград. Ни неблагоприятная среда во влагалище, ни препятствия в шейке матки его не остановят. Благодаря прямому введению, встреча сперматозоида с яйцеклеткой происходит с максимально возможной вероятностью.
Обратите внимание! В ряде случаев внутриматочную инсеминацию спермой донора делают несколько раз в одном цикле, всегда в околоовуляторные дни. Это помогает увеличить шансы на зачатие.
Дата инсеминации всегда устанавливается исключительно врачом на основе постоянного мониторинга состояния фолликулов пациентки. Сперму донора предварительно разморозят и «приведут в наилучшее состояние» – то есть очистят, отфильтруют, избавят от лишнего.
Врачи выступают организаторами своего рода свидания яйцеклетки и сперматозоида. Сам процесс зачатия совершенно естественен и происходит точно так, как при обычном половом акте, а не в пробирке, как при ЭКО. Специалисты лишь создают самые подходящие условия, чтобы долгожданной встрече ничего не помешало.
Алгоритм подготовки женщины к процедуре
Если после всех обследований специалисты клиники найдут необходимым провести дополнительную стимуляцию организма пациентки, ей придётся пройти через ряд несложных манипуляций.
План может меняться в каждом конкретном случае, но в целом женщине стоит рассчитывать на такой алгоритм:
- С 3–5 дня менструального цикла начинается терапия гормональными препаратами, направленная на увеличение роста фолликулов.
- Далее, женщина будет находиться под регулярным контролем УЗИ, чтобы отслеживать малейшие изменения – регулировать дозу лекарств и выявлять точные даты овуляции.
- Когда фолликулы созреют, будет назначена дата главного визита в клинику.
Все эти действия направлены на то, чтобы добиться созревания не одной, а сразу нескольких яйцеклеток в одном цикле. Так шансы на успешное зачатие с первого раза значительно возрастают.
Вовсе без стимуляции обойтись можно, но только в том случае, если будущая мама полностью здорова, её гормональная система работает как часы, а возраст – менее 35 лет. Если же репродуктологи видят возможные помехи для зачатия, предлагаемая терапия служит дополнительной поддержкой и позволяет получить желаемый результат даже не в самых благоприятных условиях.
Что вы должны знать о доноре
Донорство – сложный процесс, и прежде чем эякулят будет принят в банк клиники, каждый мужчина проходит самый тщательный отбор. Он включает несколько этапов. Помимо оценки физического здоровья, проводятся и психологические тесты, выясняется анамнез. Таким образом, клиника может быть уверена, что будущий донор предоставит здоровый во всех отношениях материал.
Требования к донору:
- мужчина 20–35 лет, здоровый, без ощутимых физических недостатков;
- приятной внешности;
- не имеющий вредных привычек;
- с образованием (как минимум специальным техническим или высшим).
Приветствуется наличие здоровых детей. На этапе отбора будущего донора полностью обследуют, в том числе и такие врачи, как психиатр, нарколог, генетик.
Сам донорский материал также проходит ряд необходимых процедур:
- анализы – эякулят подвергают обследованиям на инфекции, которые могут передаваться через сперму (ВИЧ, сифилис, гепатит). Их в обязательном порядке проводят дважды – сразу после забора и через 6 месяцев;
- заморозка позволяет сохранить материал в неизменном виде, в том числе, чтобы повторно провести исследования;
- специальная обработка – сперму после разморозки очищают от ненужных жидкостей, белков, микроорганизмов, отделяют лучшие, самые жизнеспособные сперматозоиды.
Потенциальный донор абсолютно точно будет идеален с точки зрения репродукции. В банк попадают только те образцы спермы, качественные и количественные показатели которых выше нормы.
Клиника «ЭКО» получает готовые образцы спермы от надёжного партнёра – банка спермы в Нижнем Новгороде. Выбор донора оговаривается отдельно на приёме у врача.
Сколько попыток ВМИ считаются нормой
Согласно международным протоколам, не рекомендуется проводить больше трёх попыток внутриматочной инсеминации. Эта цифра вполне оправдана – женщина способна зачать не в каждом цикле даже при идеальном состоянии здоровья.
Если с первой попытки забеременеть не удалось, отчаиваться не стоит. Лучше дать организму передышку, а затем попробовать вновь. Однако, если неудачными оказались все три попытки ВМИ, больше процедуру проводить не следует. Дальнейшее направление лечения определит врач. Возможно, потребуется провести ИКСИ или ЭКО.
Кому не подойдёт ИСД
При всей широте применения, метод внутриматочной инсеминации спермой донора имеет довольно большое количество противопоказаний. В основном они касаются здоровья женщины.
К основным относят:
- воспалительные процессы в малом тазу;
- злокачественные новообразования;
- возраст выше верхней границы репродуктивного порога;
- проведение трёх и более неудачных ВМИ в анамнезе;
- пороки развития матки, делающие невозможным вынашивание беременности;
- инфекции в половой системе;
- синдром гиперстимуляции яичников при приёме гонадотропинов.
Пациенты, желающие стать родителями с помощью внутриматочной инсеминации спермой донора, должны быть здоровы психически.
Инсеминация донорской спермой – это доступно
ВМИ – один из старейших и наиболее дешёвых методов борьбы с бесплодием на сегодняшний день. Точную стоимость для каждой пары определяют в клинике на основе полной клинической картины. На цену повлияет количество необходимых обследований, длительность и сложность подготовки, решение о необходимости более тщательного наблюдения за будущей мамой.
Перед процедурой обязательно заключается договор, подробно описывающий права и обязанности сторон. Пациенты также признают за собой родительские права на ребёнка и ответственность за него.
Вы можете получить прайс-лист с ценами и тарифами на все виды услуг клиники, обратившись к менеджеру. Мы поможем вам стать счастливыми родителями!