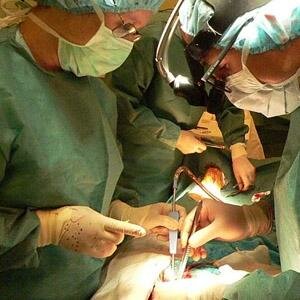
Пересадка почки — это операция, которая проводится с целью замены нефункционирующей почки на здоровую. Донорская почка может быть получена от живых родственником или от умерших доноров.
Трансплантация почки — это относительно недавно появившаяся разновидность хирургического вмешательства. Принципиальная особенность этой операции заключается в том, что для её реализации требуется донор и после удаления почки у донора понадобиться на протяжение некоторого времени поддерживать жизнеспособность органа.
Выбор донорской почки проводится при помощи иммунологических тестов. Для сохранения жизнеспособности на протяжении всей жизни после операции пациент находится на терапии, подавляющей иммунитет, а также под постоянным контролем врачей.
Подготовка к операции
 Прежде чем приступить врач разъясняет пациенту всю суть манипуляций и отвечает на любые возникающие вопросы, касающиеся техники проведения. Затем пациент подписывает специальную форму, информирующую о согласии на операцию трансплантации органа.
Прежде чем приступить врач разъясняет пациенту всю суть манипуляций и отвечает на любые возникающие вопросы, касающиеся техники проведения. Затем пациент подписывает специальную форму, информирующую о согласии на операцию трансплантации органа.
Если до момента пересадки проводился диализ, то его требуется провести и непосредственно перед пересадкой. При организации плановой операции по трансплантации, то есть родственной трансплантации, требуется за восемь часов до её проведения отказаться от приема пищи.
Для того чтобы расслабиться перед операцией врач назначает прием успокоительных препаратов. При необходимости по состоянию здоровья специалист дает другие рекомендации.
Основная особенность подготовки к трансплантации почки заключается в необходимости реализации хронического гемодиализа. К хирургическим способам подготовки относится билатеральная нефрэктомия, проводимую в случае, когда больной пострадал от инфицированного пионефроза, поликистоза почек или нефролитиаза.
Если в истории болезни пациента имеется язвенное поражение, то перед тем как будет проведена операция по пересадки почки, реализуется пилоропластика.
В настоящее время благодаря успехам в медицине трансплантация почки является наиболее приемлемым и эффективным способом сохранения полноценной жизнедеятельности пациентом с хронической формой недостаточности.
Пересадка донорского органа заметно продлевает жизнь пациентов и повышает её качество, особенно у людей с такими серьезными патологиями. Как гломерулонефрит, сахарный диабет, пиелонефрит, нефросклероз, поликистоз и системная красная волчанка.
Благодаря точной технике проведения трансплантации почек, опыту специалистов удается достигнуть хороших результатов.
Важное составляющее успеха операции — это предотвратить отторжение почки, а также грамотно организовать реабилитацию после оперативного вмешательства и организацию терапии, способствующей подавлению работы иммунитета. Для ускорения процесса адаптации организма к новому органу, при послеоперационном наблюдении за пациентом с пересаженной почкой, постоянно производится корректировка дозировки подавляющих иммунитет медикаментов, также назначается прием препаратов, улучшающих кровоток в почке и препятствующих формированию тромбов.
Пересадка от донора
 В сравнении с трансплантацией почки от умершего человека родственная пересадка почки имеет большое количество преимуществ.
В сравнении с трансплантацией почки от умершего человека родственная пересадка почки имеет большое количество преимуществ.
Если человеку планируется проведение родственной пересадки органа, то есть донором становится родственник, то операцию организуют в плановом порядке. Потенциальный донор должен обладать той же группой крови, как у пациента и хорошим состоянием здоровья.
- Орган донора всегда под рукой, в связи с чем, врачи получают возможность провести правильную подготовку к операции и донора, и пациента. В такой ситуации пересадка производится в плановом порядке, в подходящее время, позволяя, таким образом, свести к минимуму возникновений серьезных послеоперационных осложнений.
- Почка, взятая от родственного донора практически всегда работоспособна и здорова. Это заметно увеличивает шансы больного на выживаемость пересаженного трансплантата. Успешность проведения операции по трансплантации почки от родственника намного выше по сравнению с пересадкой трупного органа.
- Вовлечение живых доноров в процессе пересадки почки полностью оправдывает себя в связи с нехваткой трупных органов и постоянно увеличивающемся количестве пострадавших и нуждающихся в трансплантации почки людей.
Техника операции при родственной пересадке почки
Пересадка донорской почки проводится следующим образом: как правило, берется левая почка, которая затем помещается в правую часть подвздошной зоны пациента. Операция по трансплантации проводится одновременно для донора и для реципиента, в связи с чем, в операционной палате одновременно работаю две бригады врачей хирургов, одна из которых удаляет почку и мочеточники у донора, а другая в это время подготавливает место для проведения имплантации.
Хирург должен тщательно следить за выделением сосудистой ножи и её пресечением, как можно ближе по отношению к магистральным сосудам. Со стороны хирургической техники реализации операции сам по себе процесс выделения сосудистой ножки, её пресечения и дальнейшего наложения анастомоза с артерией почки, процесс выделения мочеточника и его перемещения в мочевой пузырь — это самые сложные и ключевые моменты во время операции.
Трансплантация завершается процессом восстановления непрерывности мочевыводящих каналов. Максимальная работоспособность пересаженного органа будет наблюдаться уже через пять — десять дней после проведения трансплантации. При благоприятном течении процессов заживления пациента выписывают из больницы уже спустя семь — десять дней после операции. Донора выписывают на второй или третий день.
Человек с пересаженной почкой остается под наблюдением специалистов в амбулаторных условиях на протяжении двух месяцев. Контроль за состоянием здоровья после операции и наблюдение у врача заключается в регулярной сдаче анализов мочи и крови, проведении требуемых инструментальных исследований и посещении лечащего врача.
Возможные осложнения
 К возможным осложнениям после проведения операции относится кровотечение, формирование мочевых свищей, инфицирование раны и ложа почки. Иногда происходит развитие почечной недостаточности в трансплантате, отторжение донорского органа или осложнения, которые соотносятся с проведением подавления работы иммунитета.
К возможным осложнениям после проведения операции относится кровотечение, формирование мочевых свищей, инфицирование раны и ложа почки. Иногда происходит развитие почечной недостаточности в трансплантате, отторжение донорского органа или осложнения, которые соотносятся с проведением подавления работы иммунитета.
В 10 — 15 % случаев может происходить временное отсутствие функций пересаженной почки по причине грубой дистрофии и других патологий.
Нормальная работа пересаженной почки восстанавливается обычно спустя две недели. С целью выведения из неё азотистых продуктов в этот период пациенту проводится гемодиализ.
Показания к трансплантации почки: ход процедуры и период реабилитации
 Почки выполняют определенные функции.
Почки выполняют определенные функции.
Они отвечают за фильтрацию жидкости, а также за вывод ее излишков.
Иногда возникают случаи дисфункции почек.
Они перестают работать правильно, что приводит к возникновению различных патологий.
Основная информация
 Почки являются важными органами в теле человека. Они выполняют несколько задач, основной из которых считается фильтрация жидкости, попадающей в организм. В ней содержаться макро- и микроэлементы.
Почки являются важными органами в теле человека. Они выполняют несколько задач, основной из которых считается фильтрация жидкости, попадающей в организм. В ней содержаться макро- и микроэлементы.
Благодаря почкам после фильтрации они поступают в кровь и разносятся по всему телу.
Также бобовидные органы отвечают за вывод ненужной жидкости. К сожалению, возникают случаи, когда возникает дисфункция почек.
Иногда проблема решается с помощью пересадки поврежденного органа. Зачастую оперативное вмешательство проводится при почечной недостаточности на запущенной стадии.
При этом органы перестают выполнять свою функцию, что приводит к возникновению различных патологий.
Трансплантация является довольно распространенным оперативным вмешательством. При проведении операции стоит учесть множество факторов. Особенно это касается показаний и противопоказаний к таким манипуляциям.
Показания к применению процедуры
 Трансплантация почек назначается после того, как врач диагностирует почечную недостаточность последней стадии. В этом случае органы перестают нормально функционировать.
Трансплантация почек назначается после того, как врач диагностирует почечную недостаточность последней стадии. В этом случае органы перестают нормально функционировать.
К сожалению, такая патология является довольно распространенной проблемой. В результате очередь на трансплантацию очень велика. Пока пациент ждет, он должен периодически проходить гемодиализ. Это позволит искусственным методом снизить количество вредных веществ в организме.
Появление крови в моче, и увеличение ее количества свидетельствует о наличии проблем с бобовидными органами. В данном случае нужно незамедлительно обратиться к урологу или нефрологу. Если своевременно диагностировать патологию и начать лечение, то можно избежать оперативного вмешательства.
Спровоцировать почечную недостаточность могут такие патологии:
В любом случае трансплантация проводиться тогда, когда орган перестает выполнять свою функцию и не подлежит лечению консервативными методами.
Противопоказания к операции
Конечно, существуют случаи, когда трансплантация почек невозможна. Это касается пациентов, которые имеют определенные патологии. В их случае единственным выходом является пожизненный гемодиализ. Итак, что же это за патологии:
 Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет.
Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет.- ВИЧ. Трансплантация возможна при гепатите С и В.
- Наличие активных инфекций. В данном случае операция откладывается до лучших времен. При этом пациент находиться под пристальным присмотром лечащего врача.
- Проблемы психологического характера, вызванные алкоголем или другими факторами.
- Сердечная недостаточность, а также патологии пищеварительного тракта.
Если возможна перекрестная иммунологическая реакция, то оперативное вмешательство не проводится. В таком случае риск отторжения почки очень велик.
Где берут орган для пересадки?
При трансплантации используют донорскую почку, которую получают несколькими путями:
 Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше.
Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше.- От человека, который не является родственником пациенту. Данный вариант используется очень редко.
- Донорская почка может быть взята от мертвого донора. Конечно, в таком случае орган должен быть извлечен своевременно.
Конечно, к выбору донора подходят очень тщательно. При этом он должен отвечать следующим требованиям:
- возраст – 18-65 лет;
- пол и вес пациента и донора должны быть примерно одинаковы;
- у донора и пациента группы крови должны быть идентичны.
При этом стоит учитывать, что желание стать донором должно быть добровольным и осознанным. В данном случае ему объясняют все риски и последствия удаления одной почки. После этого оформляются соответствующие документы.
Цена операции в Москве
 Стоимость трансплантации почки зависит от многих факторов:
Стоимость трансплантации почки зависит от многих факторов:
- тип клиники;
- срочность трансплантации;
- где берется донорский орган.
В государственных учреждениях пересадка проводиться бесплатно. Единственный недостаток – ждать трансплантацию придется довольно долго.
Если говорить о частных клиниках, то стоимость операции может достигать более 100 тыс. долларов. Также на стоимость операции во многом влияет то, кто именно будет ее проводить.
Процедура трансплантации
Трансплантация почки является довольно распространенной операцией. Она проводится несколькими способами:
 Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения.
Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения.- Гетеротопический способ. В данном случае донорский орган крепят в нехарактерном для него месте. Зачастую здесь речь идет о малом тазе. Донорские сосуды подшивают к сосудистой системе пациента. При этом к мочевому пузырю присоединяют мочеточник. Донорский орган начинает функционировать, когда кровообращение налаживается.
Оперативное вмешательство проводиться под общим наркозом, действие которого продолжается на протяжении нескольких часов. Длительность операции напрямую зависит от сложности ситуации и индивидуальных особенностей организма.
Как проходит данное вмешательство
 Пересадка почки является довольно сложной операцией, для проведения которой понадобиться определенное оборудование. Поэтому трансплантация проводиться зачастую в крупных городах Российской Федерации.
Пересадка почки является довольно сложной операцией, для проведения которой понадобиться определенное оборудование. Поэтому трансплантация проводиться зачастую в крупных городах Российской Федерации.
Пациентов, которые нуждаются в пересадке, направляют в соответствующие медицинские учреждения. Именно там есть нужное оборудование и высококвалифицированные специалисты.
Стоит отметить, что основным учреждением является РНЦХ им. Академика Петровского. Именно здесь проводят трансплантацию, как взрослым, так и детям.
Период реабилитации
 После операции пациент должен в точности соблюдать все рекомендации и наставления врача. В ином случае могут возникнуть осложнения, а главное – произойти отторжение донорского органа.
После операции пациент должен в точности соблюдать все рекомендации и наставления врача. В ином случае могут возникнуть осложнения, а главное – произойти отторжение донорского органа.
Послеоперационная реабилитация длится от нескольких месяцев до одного года.
В этот период пациенту могут быть назначены препараты, которые несколько подавляют иммунную систему. Это нужно для того, чтобы обеспечить успешное приживление донорского органа. Длительность приема препарата составляет до 3 месяцев.
После операции, на следующий день, пациент может ставать и ходить. Главное постоянно контролировать давление и диурез. Швы снимают через 14 дней после проведения операции.
Также после операции нужно будет придерживаться определенной диеты и напрочь отказаться от некоторых продуктов.
Диетические предписания
 После трансплантации пациенту категорически запрещается употреблять алкогольные напитки, острые блюда, колбасы, консервацию и пряности. Также врач настоятельно рекомендует ограничить количество потребляемых белков и соли.
После трансплантации пациенту категорически запрещается употреблять алкогольные напитки, острые блюда, колбасы, консервацию и пряности. Также врач настоятельно рекомендует ограничить количество потребляемых белков и соли.
Стоит отметить, что соль значительно задерживает жидкость, что приводит к интенсивной работе бобовидных органов.
Что касается мяса, то здесь желательно отказаться от баранины, свинины и жирной рыбы. Лучше отдать предпочтение птице, морепродуктам, кролику и речной рыбе.
Вместо молока рекомендовано употреблять другие молочные продукты, такие как творог, кефир и другие. Также рекомендовано напрочь отказаться от фастфуда и продуктов быстрого питания.
Пищу можно принимать часто, но понемногу. Так, дневной рацион питания может выглядеть примерно так:
- Завтрак. Творог и овсяная каша. Чтобы придать каше вкуса, ее приправляют ложечкой меда. Все запивают зеленным чаем.
- Обед. Неплохим решением станет крем-суп из тыквы, а также картофельное пюре, отваренная говядина и компот из сухофруктов.
- Полдник. Оптимальным вариантом станет овощной салат из помидор, морковки, репы и свеклы. Запить все можно настоем из шиповника.
- Ужин. Котлеты из филе курицы на пару. Макароны. Компот из сухофруктов.
Также на протяжении дня можно делать небольшие перекусы. Оптимальным вариантом станет диетическое печенье, отрубы, йогурт, кефир или фрукты.
Отзывы пациетов
Вот несколько слов от людей которые были вынуждены провести трансплантацию органа:
На протяжении 13 лет болел хроническим гломерулонефритом. В последнее время часто ездил на диализ. Но, когда прошел трансплантацию почки, все изменилось. Теперь только периодически прохожу обследование у врача.
Миша, 42 года
Раньше не имел проблем со здоровьем, пока не простудил почки на зимней рыбалке. Уже два года мучаюсь с пиелонефритом. Все было нормально, пока боль стала невыносимой. Записался на трансплантацию. Теперь чувствую себя очень хорошо и общее здоровье значительно улучшилось.
Валера, 45 лет
С рождения имею проблемы с почками. Когда ситуация ухудшилась, решала обратиться к врачам. Была назначена трансплантация. После нее самочувствие значительно улучшилось. Спасибо нашим специалистам.
Маша, 38 лет
Прогноз к выздоровлению
Даже если трансплантация прошла удачно, никто не может гарантировать стопроцентного приживления донорского органа.
Чтобы повысить шансы, пациенту назначают специальные препараты, которые угнетают иммунную систему и тормозят образование антител, реагирующих на чужеродное тело. И это касается донорского органа.
В послеоперационный период пациент находится под пристальным присмотром лечащего врача. Если у человека наблюдаются боли в пояснице, высокая температура и наличие крови в мочи, то это свидетельствует об отторжении донорской почки. В таком случае операционное вмешательство может быть повторено, но с другим органом.
Почки являются важными органами и отвечают за фильтрацию и отвода жидкости. Поэтому нужно внимательно следить за их функционированием. Чтобы предотвратить возникновение проблем, необходимо отказаться от вредных привычек и вести здоровый образ жизни.
Также стоит периодически проходить обследование у врача, особенно если ранее были проблемы, связанные с функционированием данных органов.
Проведение трансплантации почки: показания, риски, продолжительность жизни

Трансплантация почки – это операция отчаяния. Она проводится, когда другие методы спасения пациента неэффективны.
Первые операции начали проводить более полувека назад. В настоящее время трансплантация при больных почках – это отточенная методика, требующая высокой квалификации медицинских работников.
Особенности пересадки почек
Пересадка почки – хирургическое вмешательство, при которых проводится замена нефункционирующего органа на здоровый, полученный от живого (как правило, одного из родственников) или мертвого донора.
Заболевание реципиента описывается 2 кодами международной классификации МКБ 10. Исходное заболевание – N18.0 – ХПН, Z94.0 – пересаженная почка. У донора же в карточке будет указан код Z52.4.
Пересадка почки детям при ХПН и пороках развития органов – это обязательная процедура, так как диализ замедляет темпы роста и развития ребенка.
Где делают пересадку почки? Операции проводят в специализированных медицинских учреждениях. Например, в Украине — в институте им. Шалимова, в Российской Федерации – в научном центре им. В. И. Шумакова.
Возможные риски трансплантации различны: от невыхода пациента из наркоза до отторжения органа, инфицирования патогенной флорой, гнойных и воспалительных процессов.
Но при этом пересадка почки улучшает качество и продолжительность жизни в 1,5–2 раза по сравнению с другими методами лечения.
Виды трансплантации

Выделяют 2 основных вида трансплантации: пересадка от живых доноров или с использованием органа, изъятого у умершего человека.
Критерием выбора донорской почки является совместимость пациентов по группе крови, аллелям HLA. Обязательно учитывается возраст, пол и вес донора и реципиента.
Обязательные требования к донору:
- быть ВИЧ-отрицательным;
- не иметь эпизодов инфицирования бледной трепонемой;
- не болеть гепатитом B и C.
Эмоциональная форма донорства, то есть когда реципиента с живым донором не связывают родственные узы, на территории стран СНГ под запретом.
Если почка живого донора несовместима с тканями реципиента, то возможно проведение обмена на подходящий по показателям орган. Этот способ называется «цепочка», или «парный обмен».
В условиях дефицита трансплантатов это позволяет провести пересадку 2 пациентам, не являющимся родственниками.
Показания

Показания к трансплантации почки – это заболевания, при которых полноценная работа органа и лечение его другими методами невозможны. Это:
- хронический пиелонефрит и гломерулонефрит;
- терминальная стадия ХПН (врожденной или приобретенной формы);
- поликистозные изменения органа;
- заболевания мочевыделительной системы, развившиеся на фоне диабета;
- тяжелые травмы органа;
- врожденные патологии почек;
- прочие урологические заболевания.
Потенциальные реципиенты находятся на заместительной терапии, нуждаются в гемодиализе или перитонеальном диализе.
Противопоказания

Единого перечня противопоказаний к пересадке почки не существует. Центр трансплантации определяет их самостоятельно.
Абсолютные противопоказания к пересадке почки:
- перекрестная иммунологическая реакция реципиента и донора –вероятность отторжения трансплантата близка к 100%;
- наличие злокачественных опухолей, в том числе в недавнем прошлом. Период наблюдения перед трансплантацией составляет от 2 до 5 лет после радикального лечения. Далее – по состоянию здоровья пациента. Исключение составляет карциномы in situ, базалиомы;
- инфекционные заболевания острого течения, кроме неактивных хронических гепатитов;
- ВИЧ;
- терминальная стадия других патологий;
- хронические заболевания в стадии обострения – например, эрозийные процессы в ЖКТ или сердечная недостаточность;
- факты несоблюдения назначений трансплантолога в прошлом – по статистике, до 10% трансплантатов отторгается из-за несоблюдения режима или отказа от приема лекарственных препаратов;
- алкоголизм, наркомания, сопровождающаяся деградацией личности.
Диабет не является преградой к пересадке почки. Выживаемость пациентов с эндокринными заболеваниями ниже, чем у остальных категорий реципиентов.
Повышенное или сниженное артериальное давление у донора не является противопоказанием к использованию его биологического материала. Этих доноров считают маргинальными.
Но использование современных лекарственных препаратов позволяет существенно улучшить качество жизни реципиента с таким трансплантатом.
Подготовка к операции

Если проводится родственная пересадка почки от живого донора, то предоперационная подготовка проводится в течение некоторого времени. Оно необходимо для обследования пациента, жертвующего свой орган.
Если же почка изъята у трупа, то подходящего реципиента экстренно вызывают в медицинское учреждение. Его порядковый номер в листе ожидания не имеет значения, так как определяющий фактор – это биологическая совместимость тканей.
Живому донору и реципиенту необходимо сдать анализы:
- крови – биохимия, исследование на сахар и свертываемость, определение группы и резус-фактора, общие показатели;
- ЭКГ;
- УЗИ, рентгенография грудной клетки;
- исследование на ВИЧ, сифилис;
- анализы мочи – общий, биохимия.
Гемодиализ проводится по показаниям. Детям, как правило, эта процедура не показана.
Проведение трансплантации

Трансплантация почек чаще всего проводится гетеротопическим методом, то есть не на привычное для них место.
Орган будет размешен в подвздошной ямке, предпочтительно с правой стороны, так как в этом месте подвздошная вена располагается ближе к поверхности кожи. У детей и пациентов, перенесших несколько операций, орган размещается в брюшине.
Как правило, левую почку пересаживают с правой стороны, правую – с левой. Это позволяет правильно сформировать сосудистую систему, питающую орган. Родную, но не работающую почку не извлекают у пациента.
В редких случаях орган подлежит удалению. Показания к полной замене почки:
- собственный орган мешает правильно расположить трансплантат;
- кистозные изменения тканей почки – это может вызвать гнойный воспалительный процесс;
- повышенное почечное давление, которое не поддается медикаментозной терапии.
Оперативное вмешательство проводится в 6 этапов. Одновременно проходит лапароскопическое изъятие органа у живого донора.
- Доступ. Разрез начинается с середины живота на 2 см выше лобка и направлен вверх и кнаружи. Для предупреждения кровотечения используется электронож.
- Обработка донорской почки. Хирург извлекает ее из пакета и помещает в емкость со стерильной ледяной крошкой. Проводят обработку сосудов почки, мочеточника.
- Формирование сосудистой системы и запуск кровообращения. Контроль – это начало оттока мочи по мочеточнику.
- Формирование соединения между донорским мочеточником и мочевым пузырем реципиента. При необходимости проводится стентирование.
- Укладка донорского органа – трансплантат размещается в подготовленном месте таким образом, чтобы артерии и вены не были перекручены, мочеточник лежал свободно, без натяжки.
Последним этапом является установка дренажа для оттока отделяемого, послойное ушивание раны. Пациента выводят из наркоза и переводят в отделение реанимации.
Возможные осложнения

Выделяют текущие, или хирургические, осложнения и отдаленные, не связанные непосредственно с оперативным вмешательством. Все возможные последствия представлены в таблице 1.
Но самым тяжелым осложнением считается отторжение почки. Оно происходит как по вине медицинских работников, так и по вине пациента.
В 10% случаев утрата органа является следствием нарушения рекомендаций врачей, отказа от приема иммуносупрессантов.
Послеоперационная реабилитация

После операции пациент и донор переводятся в отделение интенсивной терапии. Длительность пребывания в реанимации различна. Обычно для донора – это сутки, для реципиента – от 2 до 6 дней.
В это время пациент должен переворачиваться, садиться, надувать резиновые шарики. Это необходимо для выведения мокроты из дыхательных путей.
Вставать и начинать ходить следует только под присмотром медицинского персонала. Первые попытки поставить пациента на ноги проводят на 2-е сутки после операции.
В течение 2–3 недель разрешается лишь частичное купание. Швы мочить запрещено. Любое увеличение двигательной активности следует обсудить с врачом-трансплантологом.
Первые 6 недель запрещено поднимать более 5 кг, следующие 2–3 месяца – не более 7 кг, нельзя заниматься спортом, другой активной деятельностью.
Во время операции устанавливают стенты, соединяющие почку и мочевой пузырь пациента. Это позволяет минимизировать риск осложнений, стеноза соустья мочеточника.
Срок использования стента составляет от 14 до 30 дней после трансплантации. Удаляет устройство врач во время планового осмотра. Для этого придется пройти цистоскопию.
Реабилитация после пересадки почки – это длительный процесс. Самостоятельность в этот период неуместна. Все изменения в жизни пациент должен обсудить с врачом.
Через 3 месяца при отсутствии повторных госпитализаций, прочих осложнений разрешается вернуться к учебе или работе. Начало половой жизни следует обсудить с врачом. Для этого требуется полное восстановление после операции.
После трансплантации врач назначит иммуносупрессивные, противовирусные препараты, стероидные гормоны. Самостоятельно изменять дозировки, пропускать прием строго запрещено. Применение подобной терапии минимизирует риск отторжения.
Жизнь с пересаженной почкой
Жизнь после трансплантации почки – это постоянный контроль собственного состояния, соблюдение рекомендаций врачей, периодические обследования для исключения отторжения имплантата, мониторинг состояния мочевыделительной системы.
Необходимые исследования после операции:
- Цистоскопия – для осмотра мочевого пузыря, извлечения стентов.
- Биопсия трансплантата – проводится по показаниям, но в некоторых центрах трансплантации является обязательной процедурой. Позволяет оценить работу органа.
- Ангиография – для контроля над кровообращением в пересаженной почке.
- УЗИ трансплантата.
После трансплантации показан прием иммуносупрессоров. Это делает пациентов более восприимчивым к вирусным и бактериальным инфекциям. Поэтому не следует стесняться носить маску в общественных местах.
Обязательно нужно обращаться к врачу при появлении температуры, изменении цвета мочи, кашле, гиперемии тканей в районе шва.
На фоне приема препаратов для предупреждения отторжения риск развития злокачественных новообразований увеличивается.
Поэтому нужно следить за состоянием кожных покровов, молочных желез, репродуктивной системы, кишечника, периодически проходить плановый осмотр.
Жесткая специализированная диета после трансплантации не показана. Наоборот, перечень разрешенных продуктов расширен.
Но максимально следует ограничить употребление:
- острых и соленых блюд;
- сахара, сдобы;
- соли, острых соусов;
- газированных напитков;
- грейпфрутов, прочих цитрусовых;
- жирной свинины;
- цветной капусты;
- майонеза, кетчупа;
- икры – черной, красной;
- песочного и слоеного теста.
Беременность после пересадки почки

Беременность после трансплантации вполне реальна. После нормализации работы мочевыводящей системы у пациенток в подавляющем большинстве случаев восстанавливается репродуктивная функция.
Если беременность нежелательна, то следует использовать барьерные методы предохранения. Спирали, пероральные контрацептивы запрещены.
Аборт при состоявшейся беременности крайне нежелателен. Препараты для иммуносупрессии не отражаются на состоянии будущего ребенка.
Беременность ведет гинеколог совместно со специалистами центра трансплантации. Роды – по решению врача, но, как правило, путем кесарева сечения.
Кормление ребенка грудью запрещено, так как препараты для иммуносупрессии проникают в молоко.
Итоги и выводы

При себе реципиент должен носить карточку, где указано, что ему проведена трансплантация, контактные телефоны трансплантолога и ближайших родственников, необходимые лекарственные препараты.
Продолжительность жизни после пересадки почки зависит от возраста пациента, желания вести здоровый образ жизни, соблюдения рекомендаций врача, отсутствия осложнений.
Пересадка почки
Пересадка почки — операция серьезная, но хорошо отработанная. Делается она в Германии, США, Пакистане, России, Израиле и в ряде других стран.

Показания к пересадке почки и стоимость операции
Трансплантация почки может стать единственным способом спасти пациента с хронической почечной недостаточностью (ХПН), когда орган не только не может функционировать нормально, но и угрожает здоровью и жизни человека. А вот сама ХПН может быть вызвана самыми разными недугами, среди которых:
- хронический гломерулонефрит;
- хронический пиелонефрит;
- поликистоз почки;
- врожденные пороки органа;
- инфаркт почки;
- цистиноз;
- травмы органа;
- диабетическая нефропатия;
- нефротический синдром врожденный;
- синдром гемолитико-уремический;
- гломерулосклероз фокально-сегментарный;
- синдром Альпорта.
В России и Украине стоимость трансплантации органа колеблется от 10 и до 100 тыс. долларов (в среднем — около 20000), в Германии — около 100 тыс. евро, в Израиле — около 20000 долл., в Сингапуре — около 60000 долл. Также в России есть квоты на бесплатную трансплантацию органов.
Противопоказания
Их у трансплантации почки много. Сюда относятся:
- активные злокачественные новообразования;
- инфекционные заболевания, не поддающиеся лечению;
- туберкулез (действующий или вылеченный меньше года назад;
- гипертоническая болезнь;
- язва желудка (во время декомпенсации);
- ВИЧ-инфекция;
- сердечная недостаточность;
- наркомания и алкоголизм.
Онкозаболевания, у которых не было рецидива, противопоказанием не являются. С момента излечения должно пройти от 2 до 5 лет (в зависимости от того, какой орган болел). В наше время не является противопоказанием и диабет.
Виды трансплантации почки
Существует только два вида пересадки почки: от живого донора и от умершего. В роли живого донора желательно использовать родственника пациента: это увеличивает шансы на хорошую приживаемость органа и его успешное функционирование. Кроме того, здесь имеется высокая вероятность совместимости. О совместимости свидетельствуют следующие данные:
- одна группа крови;
- примерно одинаковый вес, возраст и пол (не всегда соблюдается);
- совместимые аллели (варианты) HLA -генов.

Есть определенные требования и к почке от умершего донора. Донор должен быть относительно здоровым и умереть не от травмы головы. Сегодня используются и органы от так называемых маргинальных доноров, то есть страдающих от разных заболеваний или пожилого возраста.
Как проходит операция
Перед операцией нужно пройти целый ряд обследований и анализов, причем как пациенту, так и самому донору. Проводится трансплантация под общим наркозом, сам трансплантат сохраняется до 72 часов при температуре -6 в стерильной среде (это может быть стерильный снег), но самые эффективные операции делаются при использовании недавно извлеченного органа.
При трансплантации собственные почки обычно не удаляются. Исключениями могут быть следующие случаи:
- В «родных» почках реципиента очень высокое давление;
- при операции была обнаружена крупная киста почки, способная спровоцировать воспаления и кровотечения;
- положение почек или их размеры не позволяют разместить донорскую.
Пересадку можно делать при помощи гетеротопической или ортотопической методик. В первом случае орган пересаживают в правую подвздошную область. В левую половину тела пересаживают почку в том случае, если предполагается еще и пересадка поджелудочной.
При пересадке живой почки может проводиться сразу две операции:
- Сначала проводится уретеронефроэктомия у донора (хирург должен отсечь у почки ножку и мочеточник).
- Далее орган погружается в физраствор, чтобы произошла перфузия (метод переливания крови или кровезамещающих растворов и биологически активных веществ через сосудистую систему органа).
- Тем временем готовят к операции реципиента. У подчревной артерии выделяют один конец, другой же соединяется с артерией почки.
- Таким же образом готовится мочевой пузырь, ведь мочеточник тоже будет пересаживаться.
- Артерии подчревную и почечную сшивают, а также подвздошную вену и почечную.
- Далее могут извлечь неработающую почку и соединяют мочеточник органа, который трансплантируют, с мочевым пузырем.
- И наконец, ко всем соединенным сосудам подводятся трубки для дренажа.

Нормальное функционирование органа ожидается примерно через неделю.
Если трансплантируется орган от донора умершего, артерию отсекают с аортой (большей её частью).
Осложнения после пересадки почки
Наиболее частыми осложнениями после операции бывают:
- кровотечения;
- занесение инфекции;
- плохая сращиваемость раны;
- свищи;
- аневризмы;
- разрыв органа;
- тромбозы у реципиента или донора, а также трансплантируемого органа;
- тромбоэмболия;
- лимфоцеле;
- осложнения урологические, например, гематурия.
Образ жизни после операции
После операции важно следить за реакцией организма на новую почку:
- Контроль осуществляется только врачами.
- Первые полгода нельзя поднимать никакие тяжести.
- Также назначаются мощные препараты, например, цитостатики, которые подавляют иммунитет и его работу. А это накладывает на образ жизни новые запреты.

Диета обычно разрабатывается сугубо индивидуально. Она должна предупреждать лишний вес и снабжать организм фосфатами, а также кальцием. Первое время нельзя ничего жирного, сладкого, соленого и мучного. Также могут быть наложены определенные ограничения на жиры и углеводы. Кроме того, важно следить за балансом микроорганизмов в кишечнике, ведь многие препараты, назначаемые после операции, провоцируют дисбактериоз.
Шанс отторжения почки после ее пересадки
Многие из переживших операцию боятся слова «отторжение». На самом деле, сегодня и подбор органов, и терапия после трансплантации не дают отторжению почти никаких шансов. Кроме того, этот процесс медленный и остановить его возможно. И наконец, иногда это вообще является почти нормой, пока орган не приживется окончательно. Для предупреждения этого процесса назначаются лекарства для снижения количества лимфоцитов , стероидные гормоны и упомянутые уже цитостатики и т. д.
А если это не помогло, клиника может предложить повторную трансплантацию.
Также вы можете посмотреть видеоролик, где схематично объясняют как происходит трансплантация почки.
Показания для пересадки почки: виды и совместимость органов
Уже более половины века прошло с тех пор, как была проведена первая успешная операция по пересадке почки. На сегодняшний день, в трансплантологии, данная операция проводится чаще других. Ежегодно в США проводится более десяти тысяч подобных операций, а в России порядка 1000, продлевая жизнь многим людям, включая грудных детей, на 6-20 лет. За более чем 50 лет практики выработана четкая методика, поэтому пересадка почки проходит пошагово и четко рассчитана по времени.
- 1 Общие сведения
- 2 Показания для пересадки
- 3 Противопоказания для пересадки
- 4 Виды и совместимость трансплантатов
- 5 Подготовка и необходимые анализы
- 6 Период после операции
- 7 Жизнь после пересадки
- 8 Возможные осложнения
Общие сведения
Трансплантация почки – это хирургическая операция по пересадке данного органа от донора (живого или берется трупная почка) пациенту. Иногда, оставляя при этом собственный орган, новую почку пересаживают в то же место, рядом, однако чаще всего ее размещают в подвздошной области. При пересадке от взрослого к ребенку, вес которого не превышает 20 кг, размещение почки проводится в брюшную полость малыша.
Обратите внимание! Как правило, больной родной орган пациента оставляют, он удаляется лишь в некоторых случаях (например, при слишком большом его размере, поликистозе), когда для размещения рядом донорской почки не достаточно места.
Операция по пересадке почки проходит с обязательной предварительной подготовкой пациента и донорского органа. Почку после извлечения ее у донора, подготавливают, замораживают, помещая в специальный контейнер. Непосредственно перед операцией омывают, затем размещают в теле пациента, быстро размещая сосуды, нервы и мочеточники (которые могут быть и донорскими).
Для справки: Согласно международной классификации болезней (МКБ) существует специальная кодировка каждого из заболеваний, и трансплантация почки также имеет свои коды по МКБ-10. Согласно данной кодировке на донора почки указывает код Z52.4, на наличие самой пересаженной почки указывает код Z94.0, об отторжении трансплантата или осложнении после операций говорит код T86.1.
Показания для пересадки
Пересадка почки показана только тогда, когда невозможно восстановление функций данного органа, то есть в термальной стадии хроническая почечная недостаточность. Данное состояние может возникнуть как следствие многих заболеваний, среди них:
- Травма мочеобразующего органа;
- Врожденные дефекты, аномалии;
- Хроническая форма пиелонефрита или гломерулонефрита;
- Почечный поликистоз;
- Нефропатия диабетическая;
- Нефрит, вследствие развития красной волчанки другие заболевания.
Заместительная почечная терапия, в виде перитонеального диализа и гемодиализа, может проводиться пациенту на протяжении нескольких лет. В рамках этой терапии проводится трансплантация почек. Благодаря пересадке органа, при условии хорошей приживаемости, пациент может прожить несколько лет полноценной жизнью, без необходимости каждые несколько дней проходить гемодиализ. Пересадка почки для детей стоит особенно остро в виду того, что процедура очищения крови гемодиализом серьезно замедляет развитие ребенка.
Противопоказания для пересадки
На сегодняшний день существует ряд абсолютных противопоказаний для трансплантации и ряд относительных. К относительным относятся заболевания, которые потенциально могут провоцировать осложнения после проведения операции, в их числе:
- гемолитический уремический синдром;
- гломерулонефрит мембранозно-пролиферативный;
- нарушения обмена веществ, провоцирующие отложения в почечной структуре (например, подагра) и др.
Пересадка почки не проводится при наличии следующих абсолютных противопоказаний:
- Недавно проведенное удаление раковой опухоли или ее наличие;
- Тяжелые активные инфекции (например, ВИЧ или туберкулез);
- Хронические заболевания в своей острой или тяжелой форме;
- Иммунологическая перекрестная реакция с донорскими лимфоцитами у данного пациента;
- Декомпенсированная стадия сердечно-сосудистых заболеваний;
- Серьезные изменения личности, ввиду которых пациент не способен будет адаптироваться после проведения трансплантации органа.
Обратите внимание! Сахарный диабет, неактивные формы гепатитов В и С не являются противопоказаниями для проведения операции. Одновременно с почками, в ходе одной операции, может быть проведена трансплантация и поджелудочной железы (что актуально для больных сахарным диабетом).
Виды и совместимость трансплантатов
Трансплантация почки бывает с органом, полученным от трупа или от живого человека (чаще всего родственника). Во втором случае приживаемость довольно высокая с полным восстановлением функций. Совместимость определяется по трем основным параметрам:
- совместимость аллелей HLA-генов донора и пациента, которому будет проводиться пересадка;
- соответствие по группе крови реципиента и донора;
- соответствие по возрасту, весу, полу. Предпочтительно, но соблюдается не всегда.
По статистическим данным выживаемость реципиента с органом, взятым у живого человека, составляет 98%, приживаемость самого органа составляет в 94% случаев. С почкой, изъятой из трупа, пациенты выживают в 94%, а сам трансплантат приживается в 88% случаев.
Обратите внимание! Наиболее безопасной пересадкой считается родственная «живая» трансплантация, где донором выступает живой родственник. Однако не все родственники, способные без ущерба для своего здоровья пожертвовать почкой, и имеют ту же группу крови, уровень лейкоцитарных агентов (HLA-исследование).
У донора не должно быть следующих заболеваний:
- гепатит B и C в острой форме протекания;
- ВИЧ и СПИД;
- рак;
- туберкулез;
- венерические болезни;
- глистные инвазии.
С учетом всех этих требований круг потенциальных доноров значительно сужается. Трансплантологи предлагают расширять критерии, путем посмертного изъятия почек, использования органов пожилых людей, которые умерли от патологий других органов. Однако данные методы встречают неодобрение среди людей.
Трупные почки изымаются сразу же после наступления биологической смерти донора. Такой трансплантат, согласно одной из методик, очищается от крови и подключается к специальному аппарату искусственной перекачки жидкостей, затем непрерывно омывается консервирующим раствором (Viaspan, EuroCollins, UW, Custodiol). По другой, менее затратной методике, используется система тройных пакетов при хранении не выше 5-6°C. Для этого:
- Очищенный от крови орган помещают в стерильный пакет с консервирующим раствором;
- Данный пакет помещают во второй, со слоем стерильного снега;
- Внешний третий пакет заполняется ледяным физиологическим раствором.
Наилучшие показатели приживаемости трансплантата отмечаются при пересадке в первые 24 часа после изъятия, но в данных условиях орган может находиться до 72 часов. Как правило, операция проводится, как только появляется подходящий орган. Реципиент все это время может находиться дома или в стационаре, ожидая своей очереди. Если почка была получена от живого донора, она приживается намного лучше, чем трупная. Это объясняется тем, что орган не страдал от холодовой ишемии и донор был тщательно обследован.
На сегодняшний день в Российской Федерации трансплантация почки разрешена только от дееспособного близкого родственника, давшего свое добровольное согласие на изъятие и трансплантацию органа, находящегося возрасте от 18 до 65 лет.
Подготовка и необходимые анализы
Трансплантация почки требует специальной подготовки. К операции реципиента готовит группа специалистов: хирург, анестезиолог, нефролог-трансплантолог, младший медицинский персонал, психолог, и даже диетолог. Если донором выступает живой человек, то подготовка может быть тщательной и долгой, а в случае с трупной почкой, пациента могут вызвать в клинику экстренно (согласно подошедшей очереди в списке ожидания на пересадку). Проводится ряд специальных тестов на совместимость (особенно в случае с трупным органом), и при наличии большого риска на отторжение, пациенту может быть предложено ожидание следующего более подходящего органа.
К обязательным лабораторным и инструментальным анализам, проводимым перед операцией, относятся:
- Анализ крови: на креатин, уровень мочевины, гемоглобин, уровень кальция, калия и др.;
- Рентгенография либо УЗИ;
- ЭКГ;
- Гемодиализ (проводится в случае отсутствия противопоказаний у взрослых, детям обычно не проводится).
Период после операции
Для подавления иммунной реакции на трансплантат в день операции назначаются специальные препараты (например, преднизолон, мифортик, циклоспорин), что значительно увеличивает приживаемость органа. Прием данных иммуносупрессантов может продолжаться до 3-6 месяцев после пересадки.
На следующий день после проведения операции пациенту разрешается ходить. Период нахождения в стационаре составляет порядка 1-2 недель, после чего пациента с новой почкой отпускают домой, с обязательным регулярным домашним измерением температуры тела, уровня артериального давления и др. Кроме того необходимо следить за массой тела, соблюдать специальную диету, контролировать диурез.
Во время первого после выписки посещения лечащего врача проводится снятие швов (примерно на 10-14 день после выписки). Диспансерный осмотр проводится каждые 2 недели, затем реже и до конца жизни необходимо посещение лечащего врача минимум 1 раз в месяц.
В ходе диспансерного осмотра проводится:
- Проверка уровня артериального давления;
- Проверка плотности пересаженного органа;
- Прослушивается шум сосудов над трансплантатом;
- Проверяется диурез;
- Общий анализ мочи и суточный белок;
- Анализ крови на биохимию и общий;
- Два раза в год необходимо сдать кровь на мочевую кислоту и липиды;
- Как минимум один раз в год проводится ЭКГ, УЗИ, флюорография и другие необходимые виды исследований.
Жизнь после пересадки
Пациенты с хронической почечной недостаточностью получают до 20 лет полноценной жизни с новым органом. В случае с трупной почкой человек получает дополнительных от 6 до 10 лет жизни, а в случае с органом от живого человека (родственника) — 15-20 лет.
После трансплантации рекомендуется специальная диета с уменьшенным содержанием соли, сахара, сокращается употребление хлебобулочных изделий, необходимо избегать копченостей и жареных блюд. Ограничивается также объем жидкости в сутки до 1,5-2 литров. Оптимальным считается диетический стол №7.
После пересадки нельзя поднимать тяжести (до 5 кг, а спустя 6 месяцев – до 10 кг) и интенсивные физические нагрузки. Однако умеренные физические упражнения и нагрузка приветствуется и считается полезной в период реабилитации (особенно при пересадке трупной почки).
Важно. Кроме того необходимо исключить половые инфекции, которые требуют серьезно лечения. Для этих целей рекомендуется барьерная контрацепция. Беременеть после пересадки можно, но только после консультации с лечащим врачом и акушером-гинекологом, чтобы оценить все возможные риски.
Возможные осложнения
Самым главным осложнением после проведения пересадки считается отторжение органа. Специалисты выделяют три вида отторжения:
- Сверхострое. Происходит спустя 1 час после окончания операции. Крайне редкий случай;
- Острое. Происходит в послеоперационный период на 5-21 день после проведения операции;
- Хроническое. По срокам ограничений не имеет.
В основном признаки того, что почка не приживается, возникают постепенно и с помощью медикаментов можно этот процесс остановить. Однако, если при отказе от работы почки синдром хронического отторжения продолжает нарастать, то требуется ретрансплантация, то есть новая пересадка.
К другим возможным осложнениям относятся:
- Урологического характера (гипертония, тромбоз, кровотечения, стеноз артерий в пересаженной почке и др.);
- Сосудистого характера (гематурия, закупорка просвета мочеточника и др.)
Также как и после любой другой операции, инфицирование послеоперационного шва также считается возможным осложнением.