Пиелонефрит является инфекционно-воспалительным заболеванием, при котором поражаются чашечки и лоханки почек.
Как часто возникает пиелонефрит при беременности?
Пиелонефрит — самое частое заболевание почек независимо от возраста, которому более подвержены женщины. По данным Большой медицинской энциклопедии, у беременных острая форма болезни диагностируется у 2–10%, чаще всего при первой беременности. Это связано с недостаточными механизмами адаптации организма к изменениям, происходящим во время беременности: иммунологические и гормональные изменения, рост матки и сдавливание соседствующих органов.
Конец II и начало III триместра — это сроки, важные с точки зрения появления пиелонефрита, так как именно в это время значительно меняется гормональное соотношение. Что касается родильниц, заболевание может развиться в первые 1–2 недели после родов — это время появления послеродовых осложнений.

Причины возникновения
Различают пиелонефрит у беременных, рожениц и родильниц. Для данных форм часто используется специальный термин — гестационный пиелонефрит, с которым связаны некоторые особенности развития и течения болезни.
- у беременных это кишечная палочка, протей либо энтеробактерии;
- у родильниц возбудителем выступает чаще всего энтерококк или кишечная палочка.
Также причинами патологии могут быть стафилококки, стрептококки, синегнойная палочка, грибы Candida.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита. В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы.
Несвязанные с бактериальной флорой причины
- длительный стресс;
- продолжительное переутомление;
- витаминно-минеральный дефицит;
- очаги инфекции;
- ослабленный иммунитет.
- изменения оттока мочи, которые могут происходить из-за мочекаменной болезни, роста опухолей, сужения мочеточников.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.

Особенности симптоматики
При первичном пиелонефрите, особенно на ранних сроках, обычно не предшествуют воспалительные состояния в почках либо мочевыводящих путях. Также нет нарушений уродинамики.
Признаки острой фазы болезни:
- боль в пояснице (характер боли разнообразен: острая, резкая или тупая, тянущая, с усилением при наклонах, может беспокоить ночью);
- перемена цвета мочи, появление красного оттенка, помутнение, приобретение резкого запаха;
- потеря аппетита, тошнота, рвота;
- симптомы интоксикации: упадок сил, вялость, озноб;
- повышение температуры (38–40°).
В отличие от острого и ярко выраженного процесса, хронический пиелонефрит при беременности хоть и развивается, но долгое время не беспокоит. Течение скрытое, при нем лишь может незначительно подниматься температура. При обострении появляется симптоматика острого воспаления.
Чем опасна болезнь при беременности?
Пиелонефрит во время беременности чреват появлением серьезных осложнений. Влияние распространяется на женщину и на плод. Воспалительный процесс в почках осложняет течение беременности и ее исход.
Осложнения для женщины:
- преждевременное начало родов;
- самопроизвольное прерывание беременности;
- почечная недостаточность, в том числе развитие хронической почечной недостаточности, прогрессирование состояния;
- уросепсис — тяжелое состояние, при котором происходит заражение организма бактериями, попавшими в кровь из больного органа;
- редко — нефротический синдром.
Последствия для малыша:
- внутриутробное заражение;
- гипоксия (недостаток кислорода);
- малый вес малыша при рождении.
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Инструментальные методы
УЗИ — показывает анатомическую структуру органов, состояние стенок, наличие уплотнений и расширений в чашечках и лоханках почек. Для дифференциации первичного пиелонефрита от вторичного может проводиться хромоцистоскопия. Это метод обследования почек и верхних мочевых путей, по которому определяется, есть ли препятствия в движении мочи.
Использование в диагностике рентгена на протяжении всей беременности запрещено ввиду вредного воздействия на рост и развитие плода.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Можно ли заниматься самолечением?
Самолечением заниматься рискованно. Многие группы лекарств вообще запрещены при беременности, так как могут вызвать серьезные нарушения развития плода (тетрациклины противопоказаны).
Грамотное лечение всегда строится по принципу воздействия на причину, а не маскировки симптомов. Причина у пиелонефрита — бактериальная, а потому отказ от приема антибиотиков в пользу «бабушкиных» методов не принесет должного эффекта. В какой-то степени «народные» средства могут помочь убрать симптоматику, но возбудитель, вызвавший болезнь, останется.
Роль диеты при лечении
Во время болезни важно соблюдать диету, цель которой — исключение ненужной нагрузки на пораженный орган и вообще на весь организм, а также профилактика запоров. В таблице представлено, что можно есть при пиелонефрите беременным. В графе рядом находится информация, негативно влияющая на самочувствие.
Организация питания
- Хлеб и хлебобулочные продукты: немного подсушенные и диетические, без кремов.
- Мясо нежирное любое.
- Рыба: на пару или отварная, желательно нежирная.
- Крупы, макароны любые (овсяная крупа, гречневая, рис, манка и др.).
- Супы: молочные, овощные, с крупой, с заправкой из сметаны или сливок, маслом.
- Молоко, а также все молочные продукты (при отсутствии аллергии).
- Яйца: в неделю до 2 штук.
- Овощи, фрукты: в любом виде.
- жареное;
- копченое;
- маринованное;
- квашеное;
- чрезмерно соленое;
- специи;
- сладости ограничены при чрезмерном наборе веса;
- свежий хлеб;
- жирное (особенно мясо, рыбу);
- бобовые, а также острые продукты: лук, чеснок, перец, горчица, хрен;
- соусы: майонез, кетчуп, уксус;
- алкоголь.
При хронической почечной недостаточности ограничивается прием белка.
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
- чаи;
- свежевыжатый сок;
- клюквенный и брусничный морс;
- компоты, отвары шиповника, смородины.
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика. Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни. Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
- пролечить инфекции, имеющиеся в организме, желательно до наступления беременности;
- провести раннее лечение бактериурии и затруднения пассажа мочи, особенно у беременных с многоплодием, крупным плодом, многоводием;
- вести здоровый образ жизни, придерживаться советов врача, ведущего беременность, регулярно посещать женскую консультацию;
- соблюдать личную гигиену;
- избегать переохлаждения, переутомления, стрессов.
Осложнения пиелонефрита у беременных и варианты лечения
Пиелонефрит – это заболевание, вызванное проникновением болезнетворных бактерий в почки с последующим поражением интерстиция и чашечно-лоханочной системы. Воспалительный процесс в почечной ткани нередко диагностируется впервые именно в период вынашивания ребенка. Острый пиелонефрит при беременностипредставляет опасность не только для матери, но и для плода, особенно в первом или втором триместре. Но было доказано, что ранее выявление патологии и наблюдение за ее развитиемпозволяет выносить здорового малыша и родить самостоятельно.
Планирование зачатия при пиелонефрите
Развернутая диагностика – это обязательная процедура для тех, кто планирует беременность. Если доктор выявит изменения в работе почек инеполноценное выведение продуктов обмена из организма, то зачатие станет невозможным до тех пор, пока не будут устранены нарушения.
Гестационный пиелонефрит при беременностивозникает в 5-7% случаев во втором триместре. В МКБ-10 заболеванию назначенкодN10,N11,N12.
Решившись на зачатие, женщина должна быть готова к срочной госпитализации в стационар, где ей будет обеспечен полный покой и комплексные лечебные меры. Если уже диагностирована хроническая форма патологии, то прокреация возможна только в отсутствие рецидивирующих обострений.
Пиелонефрит и беременность – опасное сочетание
Многим женщинам известно, что при беременности в организме происходят значительные изменения и основная нагрузка ложится на сердечнососудистую и мочевыделительную системы. Из-за своего расположения растущая матка оказывает воздействие на мочевыводящие органы и повышает риск развития заболевания.

Этиология и патогенез
Пиелонефрит у беременных обусловлен особым расположением матки в брюшинном пространстве. В норме она имеет небольшие размеры, но после оплодотворения начинает расти и увеличиваться в объеме. При этом она чаще смещается вправо, вследствие чего формируется недостаточность именно правой доли. Одновременно изменяется и уродинамика. Происходит застой урины в почечных лоханках, позывы к мочеиспусканию урежаются. По мере роста матки удлиняются и становятся более извитыми выводящие пути, что существенно затрудняет эвакуацию мочи из организма.
Еще один фактор, влияющий на формирование воспалительного процесса в почках – повышенный уровень прогестерона. Все перечисленные состояния являются благоприятным фоном для проникновения болезнетворных микроорганизмов. Возбудитель попадает внутрь и начинает пробираться вверх по выводящему протоку в почку, а нарушенная уродинамика не позволяет вывести его в самом начале пути. В результате развивается инфекционно-воспалительный процесс, именуемый пиелонефритом.
Проявления у беременных
У беременной заболевание может протекать как в скрытой латентной форме, так и с ярковыраженной клинической картиной. От того, какое течение имеет пиелонефрит, будут зависетьсимптомы у женщин при беременности. Острая форма начинается внезапно, развивается стремительно и сопровождается признаками интоксикации и урологическим комплексом:
- повышение температуры тела до критических отметок;
- появление вялости, слабости, отсутствие аппетита;
- озноб, лихорадка, выраженные головныеболи;
- приступы тошноты, заканчивающиеся рвотой, которая может повторяться многократно;
- болезненное мочеиспускание, чувство неполного опорожнения;
- изменение цвета мочи и ее объема, появление макрогематурии.
На фоне резкого ухудшения самочувствия возникают сильные боли, локализующиеся в поясничном отделе и области пораженной почки. Они могут отдавать в бедро, нижнюю часть живота. Возможно учащение приступов почечной колики.
 На ранних этапах беременности преобладают общие признаки воспалительного процесса, на поздних – местные проявления с выраженным болевым синдромом. При обострении заболевания в ходе родоразрешения симптомы могут быть яркими, но они теряются на фоне родовой деятельности.
На ранних этапах беременности преобладают общие признаки воспалительного процесса, на поздних – местные проявления с выраженным болевым синдромом. При обострении заболевания в ходе родоразрешения симптомы могут быть яркими, но они теряются на фоне родовой деятельности.
При затяжном вялотекущем процессе клинические признаки выражены слабо. Возможно появление головной боли, сонливости, вялости. Могут отмечаться ноющие, тупые боли в поясничном отделе, нижней части живота. Женщины относят эти проявления на счет своего положения и не обращаются к специалистам. Поэтому хроническое течение заболевания выявляется в ходе лабораторной диагностики.
Опасность осложнений
Длительное развитие воспаления в почках при отсутствии адекватной терапии приводит к разрушению почечной ткани, что в дальнейшем грозит недостаточностью функций органа. На фоне поражения сосудов развивается реноваскулярная гипертоническая болезнь, которая представляет опасность для беременной. Медики указывают на определенные степени рисков почечного воспаления:
- I степень.Присвоена острому неосложненному пиелонефриту, который развился в ходе беременности, и при своевременно начатой терапии не несет угрозы матери и ребенку. Естественное родоразрешение возможно с вероятностью 98%.
- II степень.Дается при обострении хронической формы заболевания. Вероятность развития осложнений составляет 20-30%, что увеличивает риски невынашивания. При их отсутствии беременность и роды протекают без эксцессов, мать и младенец чувствуют себя нормально.
- III степень. Присваивается пациенткам, у которых на фоне пиелонефрита формируются гипертоническая болезнь и почечная недостаточность. В этом случае беременность считается крайне нежелательной.
При определенных обстоятельствах воспаление почечного аппарата способно негативно отразиться на здоровье беременной женщины. Это проявляется в возникновении акушерских осложнений:
- анемия;
- внезапное прерывание беременности;
- преждевременное отхождение вод и досрочные роды;
- обильные кровопотери;
- плацентарная отслойка;
- слабая родовая деятельность;
- инфекционно-токсический шок;
- гнойно-септические патологии в послеродовом периоде.
 Почти половина будущих мам страдает от тяжелого гестоза, который развивается на поздних сроках и приводит к повышенному АД, гиперотечности, судорожным приступам. Для пациентки с одной почкой воспалительный процесс считается противопоказанием к вынашиванию. При первых проявлениях недостаточности органа беременность прерывается.
Почти половина будущих мам страдает от тяжелого гестоза, который развивается на поздних сроках и приводит к повышенному АД, гиперотечности, судорожным приступам. Для пациентки с одной почкой воспалительный процесс считается противопоказанием к вынашиванию. При первых проявлениях недостаточности органа беременность прерывается.
В то же время, любое осложнение воспалительного процесса или течения беременности может негативно отразиться на состоянии плода, его внутриутробном развитии. Это приводит к следующим последствиям:
- возникновение патологий сердечно-сосудистой системы или почек;
- внутриутробное инфицирование;
- гипоксия и задержка развития плода;
- ослабление иммунитета и частые болезни;
- длительная желтуха;
- развитие гнойно-септических поражений в период после родов;
- антенатальная гибель плода в процессе родов или первую неделю после рождения.
Нередки случаи рождения детей с гипотермией (пониженной температурой тела), и нервносистемными поражениями. Развитие осложнений возможно как входе беременности, так и в первые 4-12 недель после родов.
Необходимость прерывания беременности
При серьезных заболеваниях почек женщинам часто предлагается прервать беременность. Опасность для матери и плода определяет консилиум врачей с учетом имеющихся симптомов и проявлений.
Ситуацию поможет изменить тщательная диагностика и консультации узкопрофильных специалистов – гинеколога, нефролога, уролога.
Диагностические исследования
Основу диагностики составляют клинические признаки, анамнез и данные лабораторных анализов. Впоследние годы все чаще назначается МРТ как высокоинформативный и безопасный метод, не влияющий на процесс вынашивания ребенка. С целью выявленияпиелонефрита у беременных применяются следующие виды исследований:
- общий анализ мочи;
- проба урины по Нечипоренко и Зимницкому;
- бактериологическое исследование мочи;
- общий и биохимический анализ крови.
Проводится УЗИ почек, которое малоэффективно при течении хронической формы. Особенностьюдиагностики будущих мам является то, что не все процедуры пригодны для этих целей. Так, отказаться рекомендовано от хромоцистоскопии,рентгенологических и радионуклидных методов исследования. В послеродовом периоде или экстремальных ситуациях, когда существует угроза жизни матери, назначается экскреторная урография и динамическая сцинтиграфия. При этом важно дифференцировать пиелонефрит с аппендицитом, острым холециститом, почечной коликой, токсоплазмозом.
Допустимые методы лечения
При наличии диагноза пиелонефрит при беременностиу женщин,лечением занимается врач-гинеколог совместно с урологом или нефрологом. Все пациентки с острым приступом или обострением подлежат обязательной госпитализации. Комплекс мер в стационаре или диспансерных условиях предполагает соблюдение постельного режима, лечебное питание, проведение курсовоймедикаментозной терапии.
Разрешенные препараты и физиопроцедуры
Вне зависимости от наличия беременности и ее срока назначается медикаментозная терапия. Основными препаратами, эффективными в отношении пиелонефрита, являются антибактериальные средства. Они подбираются аккуратно, чтобы полностью исключить опасное влияние на плод.
 Обычно назначают такие лекарства:
Обычно назначают такие лекарства:
- цефалоспорины – «Цепорин», «Супрекс»;
- препараты пенициллинового ряда – «Оксациллин», «Амоксиклав»:
- аминогликозиды – «Нетилмицин»;
- макролиды – «Эритромицин».
Воздержаться следует от назначения медикаментов тетрациклиновой группы и стрептомицинов. Длительность лечения составляет 10-14 дней. Дополнительно применяются спазмолитики – «Но-Шпа», «Баралгин», мочегонные – «Фуросемид», «Дихлотиазид», противомикробные средства – «5-НОК», десенсибилизаторы – «Тавегил», «Диазолин», седативные препараты, витаминные комплексы.
Пиелонефрит во время беременностиможно вылечить с помощью физиопроцедур: ультразвука, гальванизации области почек, акупунктуры. Выбор любого метода стоит согласовать с лечащим врачом.
Важность диеты
Крайне важно для беременных соблюдение диеты. Прежде всего, необходимо увеличить потребление жидкости до 2 литров в сутки. Полезно пить чистую воду без газа, соки и морсы, создающие в моче кислую среду, препятствующую размножению бактерий. В менюможно включать такие продукты:
- хлеб, мучные изделия;
- мясо, рыба;
- молоко и кисломолочная продукция;
- нежирные супы;
- яйца;
- овощи и фрукты.
Отказаться необходимо от свежего хлеба, пирожных с кремом, копченостей, консервации, маринованных и квашеных овощей, грибов в любом виде, специй, острых соусов.Противопоказано употребление шпината, щавеля, редиса, чеснока, лука, редьки. Не следует пить газировку, какао, кофе, крепкий чай.
Актуальность народных средств
Фитотерапия способна усилить эффект медикаментозного лечения. С этой целью применяются лекарственные травы, обладающие мочегонным и противовоспалительным свойством. Но следует знать, что не все растения можно использовать при беременности.

Небезопасными считаются растения:
- корень и семена петрушки;
- ягоды можжевельника;
- тысячелистник;
- солодка;
- толокнянка.
Идеальным средством для лечения воспаления почек считается отвар из овсяной крупы. Лекарство готовится следующим образом: 180 г сырья соединить с 1 л воды, поставить на медленный огонь и томить 2-3 часа. Приниматьего рекомендуется по 12 мл трижды в день на голодный желудок.
Устранить боль и воспаление поможет настой из чабреца. В чашку влить 220 мл кипятка и заварить 5 г сухой травы. Процедить и принимать по 15 мл 3-4 раза в день.
Отвар шиповника – это незаменимый напиток при пиелонефрите, обладающий диуретическим ииммуномодулирующим свойствами. В 1 л воды протомить 100 сушеных плодов растения не более 5 минут, после чего настаивать 3 часа. Полученный объем разделить на 4-5 частей и выпить в течение дня.
Все средства можно готовитьи использовать в домашних условиях. Только перед применением следует проконсультироваться с врачом.
Особенности родоразрешения при пиелонефрите
Любую женщину с диагнозом пиелонефрит в период вынашивания волнует много вопросов, но главным является: сможет ли она родить естественным путем, не прибегая к кесареву сечению.Решение принимается на поздних сроках гестации с учетом состояния пациентки на момент родов.
После поступления в родильное отделение, роженице с воспалением почек необходимо поставить катетер для снижения нагрузки на пораженный орган. В остальном процесс проходит в обычном режиме. Стимулировать родовую деятельность категорически запрещено, если появляются симптомы почечной недостаточности. В этой ситуации для разрешения беременности применяется кесарево сечение.В план ведения родов входит назначение обезболивающих препаратов, спазмолитиков, а также профилактика гипоксии плода.
Воспаление почек у мамы в период лактации
В медицинской практике нередки случаи развития инфекционного процесса в почечных структурах у женщин в период грудного вскармливания. Причиной данного состояния становятся болезнетворные бактерии, проникающие в мочевыводящую систему восходящим путем. Спровоцировать острое воспаление могут определенные факторы:
- гормональная перестройка организма во время беременности;
- повышенные физические и психоэмоциональные нагрузки на организм молодой матери;
- угнетение защитных сил, обусловленное процессом вынашивания ребенка;
- активация условно патогенной микрофлоры на фоне иммунодефицита;
- ношение тесного нижнего белья из синтетических тканей.
Устранить неприятные симптомы и купировать воспалительный процесс способен только лечащий врач. Вести самостоятельный подбор лекарственных препаратов в период лактации категорически запрещено, поскольку некоторые из них могут проникать в организм младенца, проявляя токсический эффект.
Профилактические меры и прогнозы
Профилактике во время беременности следует уделять особое внимание. Прежде всего, необходимо соблюдать правила интимной гигиены для снижения рисков попадания инфекции. Чтобы минимизировать возникновение физических и медицинских проблем в родах, нужно придерживаться рекомендаций специалистов:
 увеличить физическую активность, совершать пешие прогулки;
увеличить физическую активность, совершать пешие прогулки;- скорректировать питьевой режим – пить достаточное количество жидкости (воды, соков);
- одеваться согласно погодным условиям, избегать переохлаждения;
- регулярно опорожнять мочевой пузырь;
- своевременно пролечивать возникающие инфекционные заболевания.
Не стоит забывать о полноценном отдыхе, продолжительном сне, полном отсутствии нервного напряжения и стрессовых ситуаций. Также надо следить за работой кишечника, предупреждая развитие запоров.
Заключение
Пиелонефрит у женщин в период вынашивания может протекать как незаметно, так и с тяжелыми осложнениями. Благополучный исход беременностии рождение здорового малыша возможно лишь при своевременном обращении к доктору и адекватном лечении. Важную роль в этом процессе играет профилактика воспаления почек.
Опасен ли пиелонефрит при беременности

Пиелонефрит при беременности необходимо лечить сразу после выявления заболевания. Заболевание может привести к инфицированию жизненно важных органов плода.
- Что такое пиелонефрит
- Виды пиелонефрита у беременных
- Причины возникновения
- Симптомы хронического и острого пиелонефрита
- Чем опасно заболевание
- Пиелонефрит при беременности — последствия для ребенка
- Диагностика
- Лечение
- Диета при пиелонефрите
- Видео: пиелонефрит при беременности
Что такое пиелонефрит
 Пиелонефрит — это заболевание почек инфекционно-воспалительного характера, вызванное болезнетворной бактерией. «Пиело» — означает гной.
Пиелонефрит — это заболевание почек инфекционно-воспалительного характера, вызванное болезнетворной бактерией. «Пиело» — означает гной.
При пиелонефрите в общем анализе мочи обнаруживается большое содержание лейкоцитов и белка, которые при визуальном осмотре анализа могут выпадать в осадок и источать специфический запах разложения.
В период беременности заболевание может быть впервые выявлено, либо в стадии хронизации – как результат ослабленного иммунитета.
Во втором триместре может появиться так называемый «гестационным пиелонефритом» — это специфическая реакция почек на беременность.
Нередко после родов исчезает без осложнений и негативных последствий. Однако при его диагностировании необходимо проводить соответствующее лечение.
Виды пиелонефрита у беременных
Пиелонефрит у беременных бывает:
- Острым по характеру течения: появляется внезапно. При попадании патогенного агента (микроба) в почечную систему развивается воспаление. Первые признаки болезни проявляются через 3-6 часов после инфицирования. Острый пиелонефрит поддается антибактериальной терапии. Запущенное лечения является угрожающим состоянием для нормального течения беременности.
- Хронический пиелонефрит беременных – патология, диагностируется в ранние сроки беременности, либо в период ее планирования. Для него характерны периоды обострения и вялотекущий процесс. Развивается на фоне острого течения болезни с преимущественным замещением соединительной ткани взамен нефротических клеток.
- Первичный пиелонефрит – не диагностируем на ранних сроках гестации. Характеризуется отсутствием нарушений уродинамики.
- Вторичный пиелонефрит: негативный результат заболевания мочевыделительной системы.
Причины возникновения

К основным причинам развития пиелонефрита во время беременности относятся:
- ослабление иммунитета;
- переохлаждение;
- простуда;
- отсутствие физических нагрузок;
- малоподвижный образ жизни;
- артериальная гипертензия.
Урологические факторы, провоцирующие развитие заболевания:
- Нарушение оттока мочи из-за закупорки мочевых путей.
- Сужение мочеточника из-за растущей матки.
- Хроническая почечная недостаточность.
- Цистит.
- Мочекаменная болезнь.
При закупорке мочевых протоков, первичная моча скапливается — дальнейшее опорожнение нарушено. Происходит инфицирование. Развивается среда, подходящая для жизнедеятельности патогенного (или условно-патогенного) микроорганизма.
Симптомы хронического и острого пиелонефрита
Первые признаки заболевания диагностируются во втором триместре.
Клинические проявления острого течения заболевания:

- озноб;
- повышенная температура тела;
- болезненность в поясничном отделе;
- болевой синдром при мочеиспускании;
- тошнота;
- слабость;
- отсутствие аппетита.
Изменяется характер мочи: резкий запах, урина становится мутной, при стоянии выпадает осадок, «пивной» оттенок мочи.
Признаки хронического пиелонефрита условно делятся на латентные и рецидивирующие:
- Для латентного периода характерна стертость клинических проявлений. Иногда сопровождается повышенной сонливостью и умеренной слабостью. В скрытом периоде происходят изменения невидимые глазом – почечная ткань постепенно отмирает, угасают основные функции органа.
- При рецидиве болезни наблюдается картина, характерная для острого течения заболевания: гипертермия, озноб, болезненность при мочеиспускании. Главное отличие от острого процесса – постепенное нарастание болевого синдрома.
Моча при хроническом пиелонефрите всегда имеет дополнительные примеси.
Основное отличие – присутствие большого количества лейкоцитов и белка при микроскопии общего анализа мочи.
Чем опасно заболевание
Инфекционное воспаление мочевой системы не проходит незаметно для беременной. Патогенные бактерии размножаются, и становятся причиной внутриутробной инфекции, которая негативно сказывается на здоровье малыша.
Наиболее часто возбудителями становятся:
- Стафилококки;
- Энтерококки;
- Протей;
- Кишечная палочка.
Сопутствующие симптомы заболевания пагубно сказываются на физическом и психоэмоциональном состоянии беременной.
Кроме того, нелеченный пиелонефрит может привести к следующим осложнениям:

- многоводие;
- поздний гестоз;
- преэклампсия беременной;
- преждевременные роды при развитии заболевания с 30 недели беременности. Ребенок, рожденный в такие сроки жизнеспособен, но нуждается в определенном виде выхаживания;
- риск самопроизвольного выкидыша в первом триместре гестационного периода;
- шок инфекционно-токсического генеза;
- повышенный риск развития анемии.
Пиелонефрит при беременности — последствия для ребенка
Тяжелое течение острого или хронического рецидивирующего пиелонефрита пагубно отражается на здоровье малыша.
- врожденная инфекция;
- внутриутробная гипоксия плода;
- недостаток веса;
- может наблюдаться отечность;
- задержка развития ребенка;
- инфицирование жизненно-важных органов или систем.
Диагностика
 Для установления диагноза «пиелонефрит» беременная сдает ряд лабораторных тестов: кровь и мочу.
Для установления диагноза «пиелонефрит» беременная сдает ряд лабораторных тестов: кровь и мочу.
- Общий анализ мочи. Наличие лейкоцитоза и ускоренного оседания эритроцитов является показателем воспалительного про
- цесса.
- Биохимический анализ мочи – для выявления количественного содержания мочевины, креатинина и мочевой кислоты – основные показатели мочевого обмена.
- Анализ мочи по Нечипоренко. Для подтверждения диагноза недостаточно визуального осмотра урины. Лабораторная служба определяет химический состав мочи (белок, глюкоза, кетоны). При микроскопии – большое количество лейкоцитов, бактерии, дрожжевые грибки. Могут присутствовать цилиндры, подтверждающие развитие патологического процесса.
- Бак.посев мочи для выявления возбудителя и определения его чувствительности к лекарственным препаратам. Исследованию подлежит моча, взятая при помощи катетера. В урине, взятой из уретрального отверстия, присутствуют только клетки и форменные элементы мочевыводящей системы. Например, при неправильном сборе анализа, в мочу беременной попадают клеточные элементы из слизистой влагалища, что значительно затрудняет идентификацию возбудителя.
- Ультразвуковая диагностика – метод, позволяющий получить полную информацию о строении органа, и всех процессов , протекающих в нем. При пиелонефрите беременных в почках отмечается неоднородность ткани, расширенные лоханки и уплотнения участков паренхимы. УЗИ позволяет определить стадийность заболевания и вид (острый или хронический). При сочетанном пиелонефрите назначается томография с введением контрастного вещества.
Лечение
Лечение почечной патологии у беременных осуществляется только в стационарных условиях.

- Основное лечение – антибиотикотерапия. Для подбора препарата проводится тест на резистентность бактерий к группам антибактериальных средств. Наиболее часто назначаются: гентамицин, амоксициллин, ампициллин. Антибиотики вводят капельно, реже в виде таблеток или суспензий.
- Для предупреждения роста грибковой флоры или дисбактериоза принимают пробиотики (аципол, бифидобактерин).
- Обязательно принимаются спазмолитики (но-шпа). Инъекции или таблетки.
- Обезболивающие лекарственные средства, разрешенные в период вынашивания ребенка.
- Для предупреждения угрозы преждевременных родов или раннего прерывания беременности – капельно раствор магнезии, либо капсулы магнийсодержащих веществ с витамином В6.
- Уроантисептики – канефрон.
Лечение пиелонефрита беременных заключается не только в приеме медикаментов:

- Физиотерапия. Процедуры, применяемые в физиотерапии, позволяют нормализовать кровоток органов малого таза и почек.
- Питьевой режим. Для беременной с патологиями почек установлен «личный» режим употребления воды – не менее 3 литров в день. В жидкость входят морсы, компоты и соки.
Диета при пиелонефрите
Нет: острым блюдам, соли, уксусу. Маринованным продуктам, чесноку, луку и пряностям.
Да: молочнокислым продуктам, свежие овощи, фрукты, соки с содержанием витамина С.
Снизить потребление кофеинсодержащих напитков, умеренное количество сахара.
Отдавать предпочтение блюдам, приготовленных на пару или запеченных. Жареное, острое соленое – под запретом.
Автор: Елена Юрьевна, акушер-гинеколог высшей категории
Специально для сайта kakrodit.ru
Видео: пиелонефрит при беременности
Пиелонефрит и беременность
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Возбудителями ПН у беременных часто являются условно-патогенные микроорганизмы. Кишечная палочка высевается у 36-88% беременных и вызывает склероз почечных лоханок, околопочечной клетчатки и капсулы почек. Протей (5-20%) своими ферментами расщепляет белки и мочевину с образованием аммиака и других веществ, которые повреждают клетки эпителия почек и мочеточников. Эта инфекция вызывает образование камней и имеет рецидивирующее течение. Из мочи беременных высевают также клебсиеллу, энтерококк и др. Однако чаще всего возбудителями ПН являются грамотрицательные микроорганизмы — стрептококки групп D и B, стафилококки и микрококки. Воспаление в почках могут вызывать также Candida, Myсoplasma hominis, Ureаplasma urealyticum, Trichomonas vaginalis, анаэробные бактерии. При свежем процессе находят, как правило, одного возбудителя, при длительно существующем — несколько.
Клиническая картина
Различают острый и хронический ПН. Появление или обострение ПН чаще происходит в 22-28 недель беременности, когда резко возрастают уровни половых и кортикостероидных гормонов. Этот период является критическим для беременных, больных ПН.
Острый ПН начинается с повышения температуры до 38-40o С, озноба, головной боли, боли в конечностях. Выраженные признаки интоксикации сопровождаются болями в пояснице, усиливающимися при дыхании, иррадиацией по ходу мочеточников, в паховую область, бедро, половые губы. Симптом Пастернацкого положительный. При присоединении цистита появляется учащенное болезненное мочеиспускание. В ряде случаев отмечается повышение температуры до субфебрильных цифр без озноба. Боль в пояснице появляется только на 2-3 день, сначала двусторонняя, затем – с одной стороны, чаще справа. Это связывают со сдавлением мочеточника правой яичниковой веной, варикозно расширяющейся во время беременности. Она находится в одном тесном соединительнотканном футляре с мочеточником. Выделяют интерстициальную, серозную и гнойную формы ПН. Последняя подразделяется на апостематозный нефрит, карбункул и абсцесс почки. Если развивается гнойный ПН, интоксикация сопровождается тахикардией (до 120-140 уд/мин), головной болью, слабостью, адинамией, иктеричностью склер, тошнотой, рвотой. В 25% наблюдений присоединяются симптомы бактериально-токсического шока с падением артериального давления, резкой бледностью, акроцианозом, спутанностью сознания. При тяжелом течении ПН появляются признаки почечно-печеночной недостаточности с азотемией, выраженной желтухой. При распространении процесса на паранефральную клетчатку появляется симптом напряжения мышц передней брюшной стенки, болезненность в подреберье и напряжение мышц поясничной области. Дифференциальный диагноз проводится с гриппом, аппендицитом, холециститом.
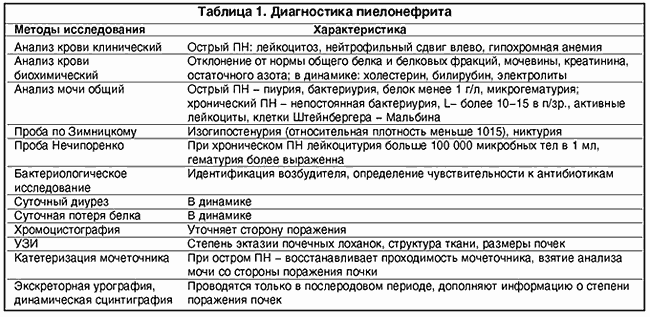
Хронический ПН начинается, как правило, в детстве. Длительный период ремиссии способствует несерьезному отношению к заболеванию. Обострения бывают связаны с гормональными сдвигами (пубертатный период, замужество, беременность, роды). Вне обострения больные чувствуют себя хорошо, иногда появляются неотчетливые жалобы на недомогание, головную боль, тупую боль в пояснице. У 5-10% беременных встречается бессимптомная бактериурия без каких-либо признаков воспаления мочевыводящих путей ни в настоящем, ни до беременности. У 40% женщин она переходит в клинически выраженный ПН. Некоторые авторы расценивают бессимптомную бактериурию, как предстадию ПН. Диагностика пиелонефрита представлена в таблице 1.
Ведение беременности и родов
Пиелонефрит неблагоприятно влияет на течение беременности и состояние плода. Поздний гестоз присоединяется не менее чем у 40% больных ПН, особенно хроническим. Невынашивание у них достигает 30% за счет преждевременных родов. Перинатальная смертность составляет 25-50%. У новорожденных находят признаки внутриутробного инфицирования, они более подвержены послеродовым гнойно-септическим заболеваниям. Некоторые дети рождаются с врожденным везикулезом, однако ни у одного из новорожденных не выявлен врожденный ПН. При наличии почечной гипертензии гораздо чаще возникают осложнения беременности, незрелость детей и перинатальная смертность.
В зависимости от формы ПН выделено 3 степени риска по возникновению осложнений во время беременности и родов. 1 степень — женщины с острым ПН, возникшим во время беременности. 2 степень — беременные с хроническим ПН, 3 степень — беременные, страдающие ПН в сочетании с гипертензией, или азотемией, или беременные с ПН единственной почки. При 1 и 2 степени риска беременность можно пролонгировать при условии контроля за состоянием мочи 2 раза в месяц (в период между 22 и 28 неделей — еженедельно) и наблюдения у нефролога. При 3 степени беременность противопоказана из-за резкого ухудшения здоровья во время беременности с риском для жизни женщины. Госпитализация показана: при возникновении осложнений беременности; при обострении ПН на любом сроке беременности – в специализированный стационар или в обсервационное отделение роддома; в критические сроки (22-28 нед) для обследования и определения функционального состояния почек; при выявлении гипоксии или гипотрофии плода. Наиболее благоприятный исход беременности наблюдается при остром ПН, возникшем во время беременности с хорошим эффектом от лечения. При возникновении показаний для урологической операции сначала проводят операцию, а потом решают вопрос о сохранении беременности. Прерывание беременности не улучшает течения гнойного процесса в почке. Лечение должно быть направлено на восстановление функции почек. Особое внимание надо уделять профилактике осложнений беременности у женщин, страдающих ПН, следить за динамикой артериального давления, массы тела, тонусом матки, состоянием плода, проводить профилактику невынашивания беременности. При выявлении признаков претоксикоза проводить активную профилактику позднего гестоза, мягкую стимуляцию диуреза в условиях женской консультации, профилактику обострения ПН.
Родоразрешение у больных ПН предпочтительно через естественные родовые пути в обсервационном отделении роддома многопрофильной больницы. Широко используются спазмолитики и анальгетики, даже при наличии нефростомы возможны самопроизвольные роды. Кесарево сечение допустимо только по строгим акушерским показаниям, предпочтительно без вскрытия брюшной полости (экстраперитонеальным путем) во избежание тяжелых септических осложнений в послеоперационном периоде.
У 20% женщин после перенесенного гестационного пиелонефрита функция почек остается сниженной. Обострение заболевания наблюдается на 4-й и 12-14 день (критические сроки). Необходимо провести обследование, профилактику обострения ПН до выписки из роддома. В дальнейшем – наблюдение у уролога.
Лечение пиелонефрита
Терапия ПН зависит от формы и стадии заболевания, вида возбудителя, срока беременности. Основой лечения острого ПН являются антибиотики на фоне восстановления пассажа мочи из больной почки с помощью катетеризации мочеточников после предварительной хромоцистографии. Эвакуация из почечной ткани воспалительного детрита предотвращает развитие бактериального шока, который может быть связан с выделением большого количества эндотоксинов из погибших под влиянием антибиотиков микроорганизмов при нарушенной выделительной функции мочевыводящих путей. В I триместре используют полусинтетические пенициллины, которые не оказывают эмбриотоксического действия — ампициллин, оксациллин, метициллин. Во II триместре спектр антибиотиков расширяется ввиду включения защитной функции плаценты. Категорически запрещается вводить препараты тетрациклинового ряда, стрептомицин и левомицетин. С осторожностью — аминогликозиды (канамицин, гентамицин) ввиду их ото- и нефротоксического действия. Ниже указан выбор антибактериальной терапии в зависимости от вида возбудителя.

Доза антибиотика рассчитывается в зависимости от суммарной функциональной способности почек в соответствии с относительной плотностью мочи. Для усиления антибактериального действия антибиотики в течение 2-х недель назначают в комбинации с 5-НОК, невиграмоном, фурагином, уросульфаном. На фоне антибактериальной терапии широко используется инфузионная, дезинтоксикационная, седативная, десенсибилизирующая терапия, витамины, растительные и салуретические (дробно, малыми дозами) мочегонные препараты. Проводится тщательное наблюдение за состоянием плода, обязательна профилактика гипоксии и гипотрофии плода. При выявлении задержки развития плода — соответствующее лечение. При безуспешности консервативной терапии показано оперативное лечение (нефростомия, декапсуляция почки, нефрэктомия).
Как видно из вышеизложенного, традиционная терапия ПН предполагает использование значительного числа лекарственных средств с разнообразными механизмами воздействия на организм. Учитывая рост аллергических реакций на медикаменты, ограничения в использовании лекарственных средств ввиду их влияния на состояние плода у беременных, страдающих ПН, оправдан поиск препаратов комбинированного действия растительного происхождения, которые не вызывают побочных реакций и не влияют на плод. В последнее время в урологической практике применяется растительный препарат Канефрон. Он оказывает антисептическое, противовоспалительное, спазмолитическое, антибактериальное, диуретическое действие, уменьшает проницаемость капилляров почек, что соответствует патогенезу развития патологического процесса в почках при ПН. Кроме того, он не вызывает аллергических реакций и рекомендован к применению у детей, начиная с грудного возраста. Использование препарата в урологической клинике ММА имени И.М. Сеченова показало, что канефрон оказывает антисептическое, спазмолитическое, противовоспалительное действие на мочеполовой тракт, уменьшает проницаемость капилляров почек, обладает диуретическим эффектом, улучшает функцию почек, потенцирует эффект терапии антибиотиками. Детальное исследование функции почек проводилось у больных, страдающих различными формами воспаления мочевыводящих путей и уратным нефролитиазом. Наблюдались широкий противомикробный спектр действия и активность при устойчивой к синтетическим препаратам микрофлоре. Сочетание противомикробных и противовоспалительных свойств особенно ценно при хроническом течении ПН. Установлено также, что канефрон усиливает выведение солей мочевой кислоты и подщелачивает мочу, что препятствует формированию камней в почках. Канефрон действует на тубулярный аппарат почки, в результате чего выделение белка с мочой значительно снижается. При увеличении диуреза до 2-2,5 литров не происходило нарушения соотношения микроэлементов крови. Ученые пришли к выводу, что канефрон — оптимальный препарат для лечения хронических заболеваний мочевыводящих путей, когда требуются длительные курсы терапии. Лекарственные растения, входящие в канефрон (золототысячник, любисток, розмарин), содержат активные вещества (фенолкарбоновые кислоты, горечи, эфирные масла, фталиды, флавоноиды), обеспечивающие многопрофильность воздействия препарата на организм.
Опыт использования канефрона с целью лечения поздних гестозов во ВНИИ АГ им. Д.О. Отта РАМН в Санкт-Петербурге (В.Л. Печерина) у беременных с почечной патологией показал высокую эффективность препарата при патологии почек и несомненный лечебный и профилактический эффект при развитии позднего гестоза у наблюдаемых беременных.
Канефрон можно рекомендовать:
• для предгравидарной подготовки женщин, страдающих хроническим пиелонефритом с целью улучшения функционального состояния мочевыделительной системы, испытывающей во время беременности значительное увеличение нагрузки;
• для лечения ПН у беременных, начиная с ранних сроков беременности;
• для профилактики обострений ПН во время беременности в критические периоды;
• для профилактики осложнений беременности, связанных с нарушением функционального состояния почек, в том числе такого тяжелого и трудно поддающегося лечению, как ОПГ-гестоз на фоне ПН;
• для профилактики обострений и лечения мочекаменной болезни.
1. В.Н. Серов с соавт. Практическое акушерство. М., Медицина. 1989 г.
2. Справочник по акушерству и гинекологии под редакцией Г.М. Савельевой. М., Медицина. 1996 г
3. С.Н.Калинина. Роль Канефрона в лечении острого серозного пиелонефрита и в профилактике его гнойных осложнений
4. Ю.А. Пытель , А.В. Амосов. Растительный препарат Канефрон в урологической практике. Лечащий врач, 6 1999, 38-9
5. В.Л. Печерина, Е.В. Мозговая. Профилактика позднего гестоза. Русский медицинский журнал № 3 2000 г.
Особенности лечения пиелонефрита при беременности
 Частой причиной для возникновения воспалительных процессов в мочеполовой системе является беременность. Инфекционно-воспалительные процессы развиваются во всех сегментах мочевыводящей системы, то есть в мочевом пузыре, мочеточниках и почках. По статистическим данным пиелонефрит беременных занимает первое место среди заболеваний мочевой системы. Он провоцируется стазом мочи из-за роста плода. Беременная матка давит на почки и мочеточники, таким образом, препятствуя оттоку мочи.
Частой причиной для возникновения воспалительных процессов в мочеполовой системе является беременность. Инфекционно-воспалительные процессы развиваются во всех сегментах мочевыводящей системы, то есть в мочевом пузыре, мочеточниках и почках. По статистическим данным пиелонефрит беременных занимает первое место среди заболеваний мочевой системы. Он провоцируется стазом мочи из-за роста плода. Беременная матка давит на почки и мочеточники, таким образом, препятствуя оттоку мочи.
В застоявшейся мочи быстро развиваются микробы, бактерии и грибковая флора, даже условно патогенная. Пиелонефрит обостряется во втором триместре и может усугубить дальнейшему развитию плода и нанести непоправимые повреждения здоровью матери. Поэтому лечение пиелонефрита при беременности является серьезной задачей гинекологов и нефрологов, чтобы сохранить жизнь обоим: ребенку и матери.
Механизм развития пиелонефрита у женщин в положении
Гормональный фон у беременных претерпевает трансформацию с момента оплодотворения зрелой яйцеклетки. В пределах 8-13 недели (второй триместр) в организме беременной женщины под влиянием прогестерона происходит некоторые изменения параметров мочеполовой системы.
Данный гормон провоцирует уменьшение мышечного тонуса мочеточников и мочевого пузыря. Растущая матка давит на почки, жидкость биологической деятельности организма застаивается, а вследствие этого появляется большой риск микробного заражения. Чаще всего страдает правая почка, это объясняется анатомической особенностью расположения.
Стаз мочи приводит к расширению чашек и лоханок. Если плод крупный или наблюдается двойня, тогда патология может перейти в гидронефроз. Во втором триместре появляется риск гестационного пиелонефрита во время беременности. Токсикоз может усугубить патологию и осложнить течение беременности.
В этом периоде существует риск выкидыша и рождения мертвого ребенка. После перенесенного пиелонефрита у пациенток рождаются дети с гипоксией и разнообразными инфекциями, а также с пониженной иммунной системой.
Симптомы заболевания
Симптоматика инфекционно-воспалительного процесса в почках при беременности ничем не отличается от симптоматической картины пациентов обычного положения. Но симптомы пиелонефрита при беременности можно спутать с токсикозом, поэтому нужно проводить диагностические исследования для подтверждения диагноза.

Симптоматика патологии заключается в следующем:
- повышенная температура и озноб (субфебрильная температура, повышается ночью);
- мигрени;
- потеря аппетита, тошнота и рвотный рефлекс;
- болевой синдром;
- локализация болей в пояснице или только зоны больной почки (двусторонний пиелонефрит характеризуется билатеральными болями, а односторонний пиелонефрит – только одна сторона, где локализована больная почка);
- усиление болей во время глубокого вдоха, сильного кашля, а также при ночном отдыхе в определенной позе (лежа на спине, на боку).
Важно! Хроническая форма воспаления почек или хронический пиелонефрит при беременности проявляется слабо, а иногда без каких-то признаков, поэтому при малейших осложнениях может привести к необратимым процессам вплоть до летального исхода матери и плода. При обнаружении таких симптомов как головная боль, поясничные боли, слабость и нарушение диуреза – немедленно обследоваться у нефролога.
Инфекционно-воспалительная реакция почек у беременных по симптоматике очень похожая на признаки выкидыша, поэтому беременную нужно проконсультировать у гинеколога и нефролога.
Пиелонефрит проявляет себя в разных периодах беременности абсолютно по-разному:
- на раннем сроке болит поясница и низ живота;
- во второй половине беременности боли усиливаются, плюс появляется вышеуказанная симптоматика.
В некоторых случаях пиелонефрит обнаруживается при случайных лабораторных или инструментальных исследованиях. Лечащий врач назначит индивидуальный список терапевтических препаратов под стационарным наблюдением с регулярной сдачей лабораторных анализов.
Схема лечения гестационного пиелонефрита
Лечить пиелонефрит беременных нужно по определенной схеме, которая состоит из нескольких пунктов: позиции тела, фитотерапии и медикаментозного лечения.

Выбор правильной позиции
Данный вариант лечения основывается на снятия компрессии мочеточников и освобождении мочевыводящих путей для свободного вывода мочи. Спать или лежать на спине – строго запрещается. Самая оптимальная поза – левый бок. Колено-локтевая поза при беременности и при наличии диагноза пиелонефрит является спасательным кругом.
Эта поза освобождает мочеточники, мочевой пузырь, а также почки от постоянного давления. Моча выделяется беспрепятственно, выводя все токсины из организма. В такой позе нужно находиться несколько раз в день, примерно до 15 раз по 15 минут, за это время почки успеют нормально поработать и стаза в них не будет.
Корректировка питьевого режима
В случае если не имеются существенных отеков и повышенного давления, употребляемую жидкость предпочтительно повысить вплоть до 2-3 л в день. Рекомендуется негазированная питьевая вода, соки, компоты и морсы.
Крепкий чай и кофе для беременных с диагнозом хронический или острый пиелонефрит не разрешаются.
Лечение травами (фитотерапия)
Травяные настои или чаи обладают мочегонным эффектом, но при беременности не все травы подходят, вернее, есть список противопоказаний, а именно: толокнянка, тысячелистник, петрушка, солодка, можжевельниковые плоды.
В перечень допустимых средств на травяной основе входят: клюква и брусника (морсы из ягод), крапива, березовые почки.

Целебным действием обладает отвар из овса. Овес повышает гипертонус мочеточников, он не действует на сократительную функцию матки, имеет противовоспалительный эффект и улучшает работу желудочно-кишечного тракта. В качестве сырья для приготовления берется 200 г крупы на 1 л воды, варится на маленьком огне около 2 часов. Употреблять по 50 мл три раза в день перед едой.
Из препаратов на основе трав можно принимать Канефрон. В нем присутствует золототысячник, любисток и розмарин, это идеальная комбинация для устранения воспаления почек в периоде беременности.
Медикаментозная терапия
На ранних сроках не рекомендуется проводить медикаментозную терапию, так как плацентарная защита (барьерная функция) не работает и все лекарственные препараты поступают к зародышу, нарушая его формирование. Лекарства могут провоцировать аномалии развития органов и систем. В это время беременным рекомендовано лечение травами.
При плохих анализах с болевым синдромом, температурой и общим недомоганием придется принимать антибактериальные препараты в виде Амоксициллина или Амоксиклава, иначе патология может дать осложнения вплоть до сепсиса и выкидыша.
Во втором триместре беременности, рекомендованы антибактериальные и противомикробные средства, такие как цефалоспорины (I и III поколения). К ним относятся антибиотики Цефтриаксон или Цефазолин, а также Фурадонин. После 34-36 недели принимаются в течение 7-10 дней.

Широко используются без нанесения вреда здоровья плоду и матери – макролиды (Джозамицин, Сумамед, Эритромицин). Данная группа устраняет почти все виды микробной флоры. Нитроксолин или 5-НОК – является самым главным препаратом, его назначают на 4-5 месяце беременности в фазе острого воспаления почек, цистита и воспаления мочеточников.
Важно! Что касается Гентамицина, Линкомицина, Левомицитина, а также Тетрациклина и Бисептола – эти препараты входят в группу запрещенных лекарств при пиелонефрите беременных.
Инфекционно-воспалительная патология почек и мочевыводящих путей беременных женщин занимает главное место среди заболеваний в этом периоде. Рекомендуется всем женщинам наблюдаться у нефролога и постоянно обследоваться в исключении осложнений во время беременности, родов и послеродового периода.
Видео: Беременность и почки: анализы мочи во время беременности
| Разрешенные продукты | Запрещенные продукты |
|---|---|












