- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
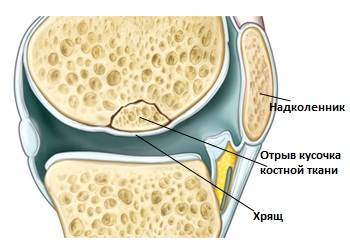
Травма или повреждение, как например, при ударе или избыточном компрессионном воздействии как правило, являются первым шагом в развитии рассекающего остеохондрита. Такое воздействие сопровождается уменьшением кровоснабжения (ишемии) внутрисуставных мягких тканей. Недостаток кровоснабжения в свою очередь приводит к гибели (некрозу) участка костной ткани в суставе, который со временем может оторваться. Этот процесс может сопровождаться процессом регенерации, в котором новая ткань заменяет некротические ткани. В то же время суставная поверхность сжимается и уплощается. Кроме того, повреждение суставного хряща позволяет синовиальной жидкости поступать в сустав, способствуя созданию субхондральной кисты, что вместе с повышением внутрисуставного давлению препятствует восстановлению сустава.
Рассекающий остеохондрит наиболее часто встречаются в колене, но может локализоваться и в локте, лодыжке, бедре, руке, запястье или плече. Рассекающий остеохондрит локтя или плеча обычно развивается в доминирующей руке. Причины рассекающего остеохондрита неизвестны. Большинство авторов считают, что состояние является результатом воздействия многих факторов. Травма считается потенциальным этиологическим фактором, так как вероятность возникновения остеохондрита у людей с наличием травмы в анамнезе выше. Тем не менее, наибольшая подверженность медиального мыщелка бедра развитию остеохондрита предполагает причастность косвенных травм как наиболее вероятной причины. Другими предполагаемыми факторами, которые могут играть определенную роль в развитии остеохондрита рассекающего являются наследственность, генетические заболевания, анатомические особенности, процесс созревания скелета и метаболические факторы. Существующий рассекающий остеохондрит может быть усугублен относительно небольшими травмами сустава, что приводит к дальнейшему ослаблению или отрыву фрагмента.
Рассекающий остеохондрит, который охватывает значительную часть поверхностей имеющих весовую нагрузку и при полном отрыве фрагмента может быть серьезной проблемой, особенно в молодом возрасте.
Факторы риска
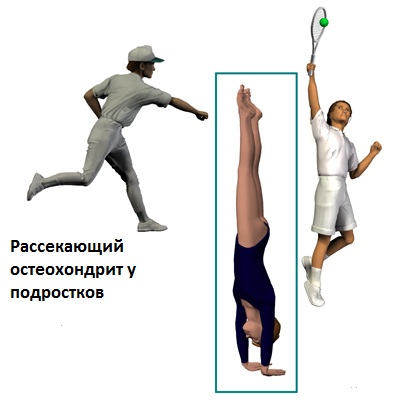
Обычно это заболевание встречается в возрасте 10-30 л, но может проявиться также в любом возрасте. Остеохондрит рассекающий поражает мужчин чаще, чем женщин( колено поражается в 2 до 3 раза чаще у мужчин, чем женщин ). Те люди, которые часто принимают участие в интенсивных занятиях спортом или выполняют повторяющиеся движения, которые оказывают избыточное воздействие на суставы имеют повышенный риск развития рассекающего остеохондрита. Спортсмены таких видов спорта как бейсбол, гимнастика, борьба, теннис, тяжелая атлетика, футбол, гольф, толкание ядра, и стрельба, подвергаются повышенному риску развития рассекающего остеохондрита в локтевом суставе.
Заболеваемость и распространенность рассекающего остеохондрита точно не известны, но определенные исследования повреждений мыщелков бедренной кости у лиц до 50 лет показали, что в этой группе людей заболевание встречается 6 из 10000 мужчин и у 3 из 10000 женщин. У 30-40 % пациентов с рассекающим остеохондритом встречается поражение симметричных суставов.
 Диагностика
Диагностика
История заболевания
Пациент может жаловаться на постепенно усиливающуюся боль в одном или нескольких суставах (артралгии). Боль усиливается при движении сустава (ов) и, как правило, исчезает после отдыха. Кроме того у пациента могут быть ощущения трения (крепитация), которые появляются при движении в суставе. Пациент также может свидетельствовать о периодической блокировке сустава или ограничении подвижности. Пациент с поврежденным коленом может также испытывать локомоторные нарушения при сгибании или разгибании в колене в ноге когда поднимается или спускается по лестнице. У некоторых пациентов заболевание может протекать бессимптомно.
Осмотр
Результаты могут быть минимальными. Будет болезненным сгибание суставов. Полное разгибание в суставе может оказаться невозможным. Возможно наличие небольшого отека в области сустава. Пораженный сустав может быть болезненным на ощупь. Также могут быть признаки уменьшения объема мышц (атрофия) в связи с уменьшением нагрузки на пораженный сустав. Иногда, может ощущаться наличие свободного фрагмента. Если поражено колено у пациента может быть положительный тест Вильсона, когда при выпрямлении и ротации внутрь боль усиливается. Главным признаком является наличие крепитации при движении сустава. Человек с поврежденным коленом может ходить с наружно ротированной ногой, что уменьшает болевые проявления.
Инструментальная диагностика
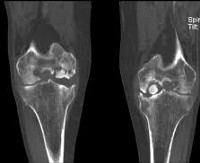
Рентгенологическое обследование нередко используется для диагностики рассекающего остеохондрита. Применяется рентгеновские снимки как переднезадние и боковые, так и обзорные снимки. Визуализация сустава с помощью артрографии позволяет определить неровности поверхностей и, если контрастное вещество находится на поверхности хряща, можно определить наличие отдельного фрагмента. МРТ часто используется вместо рентгенографии сустава (лучше визуализация мягких тканей). Кроме того, для диагностики может быть использовано КТ, сцинтиграфия и диагностическая артроскопия, но эти методы не являются необходимыми для установления диагноза. Эти методы визуализации, более полезны в прогнозировании, а также для определения тактики лечения. Ультразвуковое исследование также используется в некоторых случаях, так как этот метод исследования позволяет получить изображение в динамике (при движении в суставе), что позволяет определить степень устойчивости суставного хряща и наличие свободных внутрисуставных фрагментов. Диагностическая артроскопия применяется для определения прогрессирования повреждений хряща, но результаты этого метода коррелируются с результатами лучевых методов диагностики лишь в 56 % случаев.
Лечение
Лечебная тактика зависит от возраста человека, степени повреждения и устойчивости или нестабильности суставного хряща в суставе. Задача лечения это уменьшить боль, восстановить суставную поверхность, и снизить риск дальнейшего дегенеративного заболевания суставов. Пациентам без симптомов рекомендуется наблюдение в течение 4-6 месяцев. Если речь идет о пациентах с незрелым скелетом, то рекомендуется в течение 6-8 недель наблюдения на фоне исключения нагрузок на сустав. Консервативное лечение заключается в иммобилизации в течение нескольких недель и избегание нагрузок в течение 6-12 недель. Анальгетики могут быть назначены при необходимости.
Хирургическое лечение может проводиться как открытым методом (артротомия) или с использованием артроскопии. Артроскопия является предпочтительным хирургическим методом, потому что она может служить как диагностическим и лечебным методом. Артротомия требуется при наличии больших фрагментов и замене суставов (эндопротезирование). Показаниями к оперативному лечению являются неэффективность консервативного лечения, стойкие боли в суставах, нарушение функции суставов, наличие нестабильных фрагментов, и присутствие фрагментов, размер которых превышает 1 см в диаметре. Хирургическое методы включают высверливание фрагмента, и кости, что способствует росту новых кровеносных сосудов, фиксации фрагментов с помощью винтов пластинок спиц, удаление (иссечение) фрагмента, или костной пластики.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Рассекающий остеохондрит
Рассекающий остеохондрит – это асептический некроз, вследствие которого небольшой участок хряща отделяется от подлежащей кости и смещается в полость сустава, образуя свободно лежащее внутрисуставное тело. В основном страдает мыщелок бедренной кости, хотя возможно также поражение лучезапястного, локтевого, тазобедренного и голеностопного сустава. Заболевание проявляется незначительными болями в суставе. Со временем боли усиливаются. После формирования суставной мыши возникают блокады, замыкание и похрустывание в пораженном суставе. На начальных стадиях у детей достаточно эффективно консервативное лечение. После отделения участка хряща необходима операция.
МКБ-10

- Причины
- Патогенез
- Классификация
- Симптомы рассекающего остеохондрита
- Диагностика
- Лечение рассекающего остеохондрита
- Консервативное лечение
- Хирургическое лечение
- Цены на лечение
Общие сведения
Рассекающий остеохондрит (болезнь Кенига) – достаточно редкое заболевание, сопровождающееся отделением участка хряща и перемещением его в полость сустава с образованием «суставной мыши». В основе процесса лежит асептический некроз. Чаще всего страдает коленный сустав (хрящ отделяется от мыщелка бедренной кости), но возможно и поражение других крупных и средних суставов конечностей.
Болеют преимущественно молодые спортсмены. Заболевание может возникнуть в любом возрасте, однако подавляющее число пациентов – люди, не достигшие 50 лет. Еще один вариант болезни – ювенильный рассекающий остехондрит, который развивается у детей младше 9-10 лет. Многие специалисты полагают, что рассекающий остеохондрит у детей и у взрослых – это два разных заболевания со сходными симптомами, поскольку прогноз в этих случаях сильно отличается. У детей болезнь заканчивается полным выздоровлением. У взрослых дефект хряща не восстанавливается, а посттравматический артроз может развиться даже после квалифицированного, адекватного лечения, включающего в себя операцию по удалению суставной мыши.

Причины
Большинство специалистов полагает, что причиной развития болезни являются незначительные повторные травмы, обусловленные интенсивными физическими нагрузками. Однако в ряде случаев болезнь возникает у людей, которые не имеют отношения к спорту, и при отсутствии других факторов риска. Если заболевание развилось без видимых причин, такую форму рассекающего остеохондрита называют криптогенной.
Патогенез
В норме суставные поверхности костей покрыты плотным, упругим и гладким гиалиновым хрящом. Это позволяет костям беспрепятственно скользить друг относительно друга при движениях. При рассекающем остеохондрите в небольшом сосуде, питающем участок кости, возникает тромбоз. Питание расположенного над этим участком хряща нарушается, формируется зона асептического некроза.
Со временем некротизированный хрящ отслаивается и попадает в сустав, образуя «суставную мышь» — свободно лежащее внутрисуставное тело, которое перемещается по суставу и, попадая между поверхностями костей при движениях, может вызывать блокады. Поврежденный участок теряет свою гладкость, становясь причиной перегрузок и дальнейшей травматизации сустава. В результате может развиться остеоартроз.
Классификация
В травматологии и ортопедии выделяют четыре стадии заболевания:
- 1 стадия – дискомфорт и неясные незначительные боли без четкой локализации. На рентгенограмме выявляется овальное некротизированное тело, отделенное полоской просветления от здоровой кости.
- 2 стадия – умеренные боли в суставе, явления синовита. Полоса просветления на рентгеновских снимках становится шире. Целостность замыкательной пластинки на поврежденном участке нарушается.
- 3 стадия – боли, похрустывание и «заедание» сустава. Возможны блокады. На рентгенограммах выявляется некротизированный участок, частично отделившийся от кости.
- 4 стадия – боли усиливаются, однако блокады становятся более редкими. Отмечается нарастание синовита. На рентгеновских снимках обнаруживается полностью отделившееся внутрисуставное тело.
Симптомы рассекающего остеохондрита
Симптомы болезни одинаковы и у детей, и у взрослых пациентов. Вначале в суставе появляется незначительная ноющая боль или неприятные ощущения, усиливающиеся при нагрузке и движениях. Со временем боли усиливаются, возможен небольшой отек и нерезкая болезненность при пальпации. После того, как некротизированный участок отслоился и превратился в суставную мышь, пациенты начинают предъявлять жалобы на хруст и ощущение «заедания» при движениях, обусловленные наличием препятствия при движениях суставных поверхностей друг относительно друга. Возможны блокады – состояния, при которых сустав во время движения «заклинивает». Блокада сопровождается резкой острой болью, движения невозможны.
Диагностика
Диагноз выставляется на основании истории болезни, жалоб пациента, данных физикального обследования и дополнительных исследований. Самым доступным, недорогим и, как следствие, популярным способом инструментальной диагностики является рентгенография. В ряде случаев участок некротизированной кости виден на рентгенограмме. Однако следует учитывать, что область некроза невелика в ряде случаев может не отображаться на снимках. Поэтому отсутствие изменений на рентгенограмме не является основанием для исключения диагноза рассекающий остеохондрит. Альтернативными, более точными способами инструментальной диагностики являются радиозотопное сканирование костей, КТ сустава и магнитно-резонансная томография, позволяющие выявлять расслаивающий остеохондрит на самых ранних стадиях.

Лечение рассекающего остеохондрита
Лечение рассекающего остеохондрита осуществляется врачами-ортопедами и может быть как консервативным, так и оперативным. Выбор тактики лечения осуществляется с учетом формы и стадии рассекающего остеохондрита.
Консервативное лечение
Консервативная терапия более эффективна при ювенильной форме болезни, ее целью является стимуляция восстановительных процессов в пораженной области. Длительность лечения составляет 10-18 месяцев. На это время врачи рекомендуют больному полностью исключить повышенную нагрузку на сустав (в том числе отказаться от занятий спортом).
Первые два месяца пациент ходит, используя костыли. Комплексное консервативное лечение включает в себя сосудистые препараты и лекарственные средства, улучшающее питание и стимулирующее процессы восстановления суставного хряща. После уменьшения болевого синдрома в курс лечения включают лечебную физкультуру.
В ходе терапии для контроля над ходом восстановительных процессов пациента периодически направляют на радиоизотопное сканирование. При необходимости план терапии корректируют с учетом полученных данных. В 50% случаев консервативная терапия при ювенильной форме заболевания оказывается неэффективной. По показаниям больным предлагают хирургическое лечение. При развитии рассекающего остеохондрита у взрослых консервативная терапия не обеспечивает необходимого результата. Практически единственным способом лечения этой формы заболевания остается операция.
Хирургическое лечение
Хирургическое вмешательство проводится после отделения участка хряща и формирования свободного внутрисуставного тела. В ходе операции суставная мышь удаляется либо, если дефект суставной поверхности находится в функционально важной зоне, фиксируется специальными металлическими фиксаторами. Основной целью при этом является восстановление конгруэнтности сустава. Кроме того, для восстановления суставной поверхности может использоваться аллотрансплантат (кусочек трупной кости, обработанной с применением специальной технологии).
В настоящее время разрабатываются и постепенно внедряются в клиническую практику новые методики хирургического лечения рассекающего остеохондрита, в том числе – туннелизация кости с последующим введением жидкости, способствующей восстановлению хрящевой и костной ткани, а также имплантация в пораженную зону собственных хрящевых клеток пациента, взятых на другом участке.
Рассекающий остеохондрит тазобедренного сустава: симптомы, лечение

- Причины
- Стадии
- Симптомы
- Диагностика
- Как избавиться
 Рассекающий остеохондрит – асептический некроз костной ткани, расположенной недалеко от хряща, при котором хрящевая ткань, а точнее небольшой её кусочек, перемещается в полость сустава. Этот кусочек может быть либо стабильным, то неподвижным, либо нестабильным, и тогда его называют свободным телом или суставной мышью.
Рассекающий остеохондрит – асептический некроз костной ткани, расположенной недалеко от хряща, при котором хрящевая ткань, а точнее небольшой её кусочек, перемещается в полость сустава. Этот кусочек может быть либо стабильным, то неподвижным, либо нестабильным, и тогда его называют свободным телом или суставной мышью.
Чаще всего патология диагностируется в медиальном мыщелке бедренной кости, хотя может появиться в любом суставе. В первом случае заболевание будет носить название болезнью Кенига, а если пострадает колено, тогда болезнью Левена.
Наш эксперт:

Доктор Петер Ангеле
Профессор. Доктор медицины. Президент общество AGA (самое большое в Европе артроскопическое общество хирургов).
Спортивный ортопед, хирург Официальный уполномоченный FIFA. Руководитель клиники FIFA. Специалист по трансплантации хряща коленного сустава. Инструктор европейской Ассоциации артроскопии и суставной хирургии (AGA). Проводит 400-500 малоинвазивных вмешательств в год.
Рассекающий остеохондрит – это достаточно редкое заболевание, основой которого является некроз (отмирание) участка кости непосредственно под слоем суставного хряща из-за локального прекращения кровоснабжения. Германский хирург Франц Кёниг еще в 1887 году описал синдром «воспаления на границе кость-хрящ», позже названный его именем.
Чаще всего рассекающий остеохондрит поражает коленные суставы, и это составляет до 75% всех случаев его диагностики. Чем меньше возраст пациента, тем выше вероятность благоприятного исхода данного заболевания при быстрой и правильной диагностике, а также своевременном и тактически верном лечении.
Причины возникновения рассекающего остеохондрита полностью не изучены: в конечном итоге они сводятся к череде постоянных сильных осевых нагрузок на коленный сустав, что приводит сначала к локальному отеку костной ткани, затем к ухудшению кровоснабжения отдельного участка кости, а в дальнейшем к формированию свободного костно-хрящевого тела при отсутствии правильного и своевременного лечения. Преимущественно, рассекающий остеохондрит диагностируют у молодых, физически развитых людей, активно занимающихся спортом, связанным с ударными нагрузками на коленный сустав, например, легкая атлетика, футбол, баскетбол, единоборства.
Рассекающий остеохондрит коленного сустава
Диагностика рассекающего остеохондрита сложна, поэтому осмотр пациента должен выполнять опытный травматолог-ортопед, который помимо фактических знаний обладает еще и большим опытом. Симптомы рассекающего остеохондрита коленного сустава абслютно неспецифичны: боль в области коленного сустава при нагрузках, отечность коленного сустава, ощущение «сухости» в коленном суставе, «щелчки» при движениях – и менее опытный доктор может счесть их проявлениями ушиба коленного сустава или растяжения его связок. Для точной диагностики рассекающего остеохондрита требуется тщательный разговор с пациентом, детальное выяснение характера нагрузок, привычных для пациента, их частоту и интенсивность. Не менее важным для дифференциальной диагностики рассекающего остеохондрита является наличие и возможность выполнить такие современные исследования, как МРТ (магинтно-резонансную томографию) и КТ (компьютерную томографию) коленного сустава. Только при соблюдении этих условий возможна правильная диагностика этого заболевания.
Лечение остеохондрита колена
Опытный доктор в зависимости от возраста пациента, стадии заболевания и требований пациента к своему опорно-двигательному аппарату предложит правильную тактику лечения. Так для юных пациентов на ранних стадиях хорошо работает консервативное лечение, которое заключается в строгом ограничении нагрузок, курсе восстановительного лечения, приеме специальных препаратов для улучшения микроциркуляции крови и курсе внутрисуставных инъекций. Для пациентов старше и с более длительным течением рассекающего остеохондрита (когда сформирован локальный участок некроза костной ткани) проводится хирургическое лечение. Выполняется артроскопическая ревизия коленного сустава, и, если хирург сочтет костно-хрящевой фрагмент жизнеспособным, выполняется его фиксация металлическими или рассасывающимися винтами. Если костно-хрящевой фрагмент нежизнеспособен, и особенно, если он отделился от бедренной кости, его удаляют. В зависимости от размеров образовавшегося дефекта его ложе либо рассверливается тонкими металлическими спицами, чтобы сформировать аналог скользящей поверхности, либо выполняется трансплантация костно-хрящевых столбиков из ненагружаемой зоны сустава.
Эти хирургические вмешательства позволяют вернуться к спортивным нагрузкам и активному образу жизни, значительно отдаляя необходимость эндопротезирования коленного сустава. Ключевым моментом качественного лечения рассекающего остеохондрита коленного сустава является правильная и своевременная диагностика, поэтому необходимо доверится доктору, не только обладающему большим опытом и знаниями, но и имеющему возможность выполнить необходимые современные исследования.
При правильном лечении рассекающий остеохондрит не является заболеванием, ограничивающим уровень ежедневной активности для пациентов всех возрастов.
Причины
Точно сказать, почему возникает данная патология, нельзя. Несмотря на постоянное изучение заболевания, у врачей нет единого мнения по этому поводу. Но считается, что основная причина – постоянные травмы одного и того же сустава, которые возникают на фоне длительных и серьёзных тренировок. Поэтому в основном диагностируется рассекающий остеохондрит коленного сустава у спортсменов, а также у тех, кто профессионально занимается спортом.
У детей младше 10 лет будет уже ювенильная форма неизвестной причины. У пожилых после 50 лет – криптогенная, которая также возникает без видимых причин.
Однако есть ряд факторов, которые способствуют развитию патологии этого типа. это:
- Наследственная предрасположенность.
- Нарушение процессов окостенения.
- Эмболия сосуда острого типа, который снабжает кость.
А это значит, что каждый, кто находится в группе риска, должен обязательно раз в год проходить профилактическое обследование и при малейших признаках нездоровья посещать врача.
Стадии
Рассекающий остеохондрит надколенника или коленного сустава, а также любого другого, протекает в несколько стадий.
В самом начале происходит едва заметное размягчение хряща. Появляются едва заметные боли неясного расположения. На рентгенографии – небольшое некротизированное тело. К сожалению, на данной стадии заболевание выявляется довольно редко.
На второй стадии граница повреждения на рентгенографии определяется чётко, но кусочек остаётся неподвижным. Появляются первые симптомы синовита, сустав увеличивается в размере, боль значительно усиливается.
Третья стадия рассекающего остеохондрита вертлужной впадины, либо другого сустава, начинается с перемещения хрящевой части буквально на несколько миллиметров относительно кости. На рентгенограмме – омертвевший участок, который начинает отделяться от кости. К симптомам, описанным выше, присоединяется хруст и заметное нарушение функции.
На четвёртой стадии фрагмент хряща полностью отделяется и начинает перемещаться свободно в полости сустава. Это очень хорошо видно при рентгенографии. Внешний вид и форма кусочка будут зависеть от того, как долго он пребывал в колене или бедре.
Симптомы
Рассекающий остеохондрит таранной кости голеностопного сустава начинается с незначительной боли. При движении или нагрузке она заметно усиливается. При пальпации отмечается болезненность, но не резкая, присутствует и отёчность. При длительном течении начинают проявляться признаки атрофии мышц, что связано со снижением нагрузки на конечность.
После образования мыши в суставе появляется хруст и его время от времени начинает заклинивать. Теряется возможность максимально разогнуть или согнуть ноку или руку. Время от времени начинает обостряться синовит, который теперь переходит в хроническую форму. В этом случае приходится прибегать к лечению антибиотиками.
Диагностика
Рассекающий остеохондрит плечевого сустава, как и другие варианты, без проблем диагностируется с помощью рентгенографии. При необходимости проводится сцинтиграфия, которая позволяет просканировать кость и узнать, в каком состоянии она находится.
Для диагностики самого сустава используется артроскопия. Также суставную мышь можно увидеть при помощи УЗИ, МРТ или КТ – исследований.
Как избавиться
 Рассекающий остеохондрит латерального мыщелка бедренной кости лечится на первых двух стадиях консервативно. Но когда мышь уже образовалась, то здесь поможет только операция по её удалению.
Рассекающий остеохондрит латерального мыщелка бедренной кости лечится на первых двух стадиях консервативно. Но когда мышь уже образовалась, то здесь поможет только операция по её удалению.
Пациенту рекомендуется исключить какую-либо нагрузку на руку или ногу, провести иммобилизацию поражённой конечности, а также начать принимать лекарства, которые будут стимулировать восстановление хрящевой ткани. Для уменьшения боли используются препараты НПВС, а при необходимости обязательно делаются упражнения ЛФК.
Операция выполняется только у взрослых пациентов. Причём такое лечение рассекающего остеохондрита коленного сустава проводится при неэффективной консервативной терапии. Также к показаниям для оперативного вмешательства следует считать наличие дегенеративных процессов, которые можно выявить при помощи МРТ – исследования.
Метод будет зависеть как от стадии болезни, так и от размера мыши. После этого проводится восстановление хрящевой ткани — хондропластика.
Прогноз можно считать благоприятным. При правильной терапии рецидивов не возникает.
- Что такое рассекающий остеохондрит?
- Как понять, что суставная боль является проявлением рассекающего остеохондрита?
- Кто входит в группу риска?
- Какие анализы мне нужно сдать?
- Как лечится рассекающий остеохондрит?
- Нужно ли мне прекратить занятия спортом?
- Можно ли полностью вылечить рассекающий остеохондрит?
- Вопросы, которые следует задать врачу
Рассекающий остеохондрит – это нарушение работы сустава, при котором небольшой фрагмент хряща и примыкающий к нему тонкий слой костной ткани отсоединяются от кости из-за недостатка кровоснабжения.
Что такое рассекающий остеохондрит?
Рассекающий остеохондрит – это нарушение работы сустава, при котором небольшой фрагмент хряща и примыкающий к нему тонкий слой костной ткани отсоединяются от кости из-за недостатка кровоснабжения. Отделившийся фрагмент может как удерживаться на месте, так и попасть в суставную щель, вызывая нестабильность, а также боль и ощущение заклинивания. Иногда отделившиеся фрагменты называют «суставными мышами».
Чаще всего рассекающий остеохондрит возникает в коленях, но также может поразить любой другой сустав, включая локти, голеностопы, плечи и тазобедренное сочленение.
Как понять, что суставная боль является проявлением рассекающего остеохондрита?
К основным симптомам рассекающего остеохондрита относятся:
- Отек пораженного сустава
- Ограничение траектории движения сустава, в частности, невозможность полностью распрямить ногу или руку
- Боль, особенно после физической активности
- Тугоподвижность после отдыха
- Ощущение заклинивания в суставе
- Щелкающий звук при движении сустава.
Все вышеперечисленное свидетельствует о возможном рассекающем остеохондрите. Врач проведет осмотр, определит степень стабильности сустава и проверит наличие в нем лишней жидкости. После этого он исключит все остальные возможные причины суставной боли, включая переломы, растяжения и вывихи.
Кто входит в группу риска?
Рассекающий остеохондрит может возникнуть у любого человека, но чаще всего он диагностируется у очень активных мальчиков и молодых людей в возрасте от 10 до 20 лет. В последнее время, однако, это нарушение все чаще выявляется у девушек, поскольку они стали гораздо активнее заниматься спортом. Среди спортсменов пальму первенства по зафиксированным случаям рассекающего остеохондрита удерживают гимнасты и бейсболисты. У взрослых людей остеохондрит поражает сформировавшуюся кость, в то время как ювенильная форма развивается на растущей кости.
Какие анализы мне нужно сдать?
При подозрении на рассекающий остеохондрит врач назначит подробный рентген сустава. Если на одном суставе зафиксированы признаки нарушения, рентген второго сустава необходим для сравнения с первым. После этого могут понадобиться МРИ (магнитно-резонансное исследование) или КТ (компьютерная томография), позволяющие определить, остался ли отделившийся фрагмент на месте или попал в суставную щель.
Как лечится рассекающий остеохондрит?
Если фрагмент кости с хрящом попали в суставную щель, для его извлечения может потребоваться операция. Если же фрагмент стабилен (удерживается на месте), операция может и не понадобиться. Вместо нее существуют другие виды лечения, включающие обеспечение покоя поврежденного сустава, его фиксация во время занятий спортом, а также прием ибупрофена для снятия боли и воспаления.
Нужно ли мне прекратить занятия спортом?
Если назначен безоперационный метод лечения, вам следует избегать любых нагрузок, которые причиняют дискомфорт. В частности, вам следует отказаться от состязательных видов спорта на срок от 6 до 8 недель. Врач может порекомендовать в качестве физиотерапии упражнения на растяжку или плавание.
Можно ли полностью вылечить рассекающий остеохондрит?
В целом у молодых людей наивысшие шансы вернуться к привычному уровню физической активности, хотя могут возникнуть проблемы с определенными видами спорта, предполагающими частое и многократное повторение одного и того же движения. Чем старше человек, тем выше вероятность того, что ему потребуется операция, и тем ниже шансы на полноценное восстановление. Кроме того, в пораженном суставе впоследствии может развиться артрит.
Симптомы и лечение рассекающего остеохондрита
Одним из редких заболеваний является рассекающий остеохондрит, при котором отделяется хрящевой участок и перемещается в суставную сумку, после чего образуется «суставная мышь». Болезнь проявляется из-за асептического некроза. Недуг характерен для людей всех возрастов, но основная группа — пациенты до 50 лет. Чаще встречаются случаи поражения коленного сустава. В детском и подростковом возрасте наблюдается благоприятный прогноз. Но у взрослых на фоне заболевания может развиваться остеоартроз.

Классификация недуга
- 1 степень. Отличается дискомфортными ощущениями и несильными болевыми проявлениями, которые не имеют определенной локализации. На рентгене проявляется некротизированное образование овальной формы, которое отделяется светлой полосой от здорового костного участка.
- 2 стадия. Характеризуется умеренной болью в суставе, появлением синовита. На рентгенологическом снимке просветленный участок расширяется, а замыкательная пластина частично разрушена.
- 3 степень. При ее наступлении проявляются болевые ощущения, суставный хруст с частичным «заеданием». При обследовании обнаруживают некротизированное новообразование, которое отделилось от кости.
- 4 стадия. Отличается сильной болью, редкими блокадами. Нарастает синовит. На рентгене наблюдается отделившийся внутрисуставный участок.
Вернуться к оглавлению
Факторы развития
Выделяют несколько причин, по которым появляется рассекающий остеохондрит. Одной из них является генетическая предрасположенность, ведь недугу свойственно передаваться от родителей детям. Болезнь развивается, когда нарушается процесс окостенения в костном участке или если закупориваются сосуды, которые снабжают кровью определенные участки кости. А также заболевание проявляется у людей, занимающихся активными видами спорта: теннисом, стрельбой, гольфом, футболом, тяжелой атлетикой и т. д.
 При дальнейшем развитии патологии пораженный сустав может заклинивать во время движения.
При дальнейшем развитии патологии пораженный сустав может заклинивать во время движения.
У здорового человека каждый сустав покрыт упругим гиалиновым хрящом, за счет которого кости скользят при движении без каких-либо препятствий. Но когда развивается остеохондрит у детей и взрослых, сосуды, питающие костные участки, закупориваются. Вследствие нарушенного питания омертвевшие хрящевые зоны отслаиваются, формируется «суставная мышь». В результате у пациента наблюдаются заклинивания при совершении движений. Чаще происходит поражение медиального мыщелка бедренной кости (распространение на зону надколенника и метафиза), но возможен переход на область тазобедренного, локтевого и голеностопного сустава.
Симптоматика рассекающего остеохондрита
Симптомы заболевания одинаковы у пациентов разных возрастов. Первичным признаком является ноющее болевое ощущение, которое усиливается, когда человек нагружает организм или быстро и резко двигается. С течением времени боль становится сильнее, пораженный участок отекает, а процесс пальпации оказывается болезненным. Другими проявлениями болезни являются:
- уменьшение мышечной массы в области сустава;
- появление хруста;
- невозможность совершения движений в полной мере;
- развитие блокад, когда ущемляется костное образование.
Если недуг сопровождается синовитом в хронической форме, у человека скапливается лишняя жидкость в суставе. Рассекающий остеохондрит таранной кости характеризуется острой болью и опуханием участка.
Способы диагностики
Для постановки точного диагноза врач опирается на показатели обследования. Прежде всего, составляют анамнез пациента, чтобы установить, проявлялся ли недуг ранее, какие признаки были при этом. Далее назначают рентгенографию, с помощью которой можно увидеть суставные изменения. Дополнительно проводят магнитно-резонансную терапию, КТ, радиозотопное сканирование, артроскопию, сцинтиграфию, за счет которых определяется заболевание уже на начальных этапах.
Лечебные мероприятия
Чаще болезнь имеет благоприятный прогноз. Терапевтические способы подбираются ортопедами на основе данных обследования, так как необходимо учитывать стадию и симптомы остеохондрита. Лечение может длиться от 10 до 18 месяцев. При этом пациенту рекомендуют уменьшить нагрузки на пораженный участок, прекратить занятия спортом. Акцент делается на устранении болевых проявлений, восстановлении суставной поверхности и снижении риска отмирания участков.
Консервативное лечение
Направлено на восстановление пораженной области. Включает прием препаратов, которые способствуют улучшению функционирования сустава, и лекарств для укрепления сосудов. А также врач назначает лечебную физкультуру, при которой используются движения, направленные на уменьшение болевых проявлений. Методы консервативной терапии подходят больше для детей. Взрослые серьезней переносят заболевание, поэтому эффективным оказывается лишь оперативное лечение.
Хирургическое вмешательство
В зависимости от стадии недуга, хирург или обратно прикрепляет отделившийся участок или удаляет его вовсе, после чего производится восстановление хрящей (хондропластика). Для этого могут использовать металлические фиксаторы и аллотрансплантаты. Но, поскольку медицина не стоит на месте, постепенно вводятся современные способы оперативного лечения — костная туннелизация, при которой вводят специальную жидкость, способствующая восстановлению тканей, и пересадка клеток хрящей, взятых со здоровых участков.
Стадии развития и методы лечение рассекающего остеохондрита
Рассекающий остеохондрит коленного сустава — патология, представляющая собой асептический некроз ограниченного фрагмента губчатой кости. По форме омертвение напоминает линзу (плоско-, двояковыпуклую), чечевичное зерно. При отсутствии лечения заболевание прогрессирует — пораженный участок отделяется в суставную полость и блокирует движение. Своевременное выявление и качественная терапия обеспечивают благоприятный прогноз.
Немного истории и статистики

Латинское название патологии — Osteochondritis dissecans (коротко — OD, OCD).
Остеохондропатия имеет различную анатомическую локализацию. Область развития — колено (до 95% случаев); тазобедренный, голеностопный, лучезапястный, локтевой суставы. Изменения могут затрагивать мыщелок бедренной кости, надколенник. Реже выявляется поражения большеберцовой кости.
В медицинской литературе симптоматика патологического состояния была впервые представлена около 2 столетий назад. Хирург A. Pare, описывая собственную практику, детально рассмотрел случай удаления обнаруженного в колене внутрисуставного тела.
Причину возникновения заболевания — «немой некроз» — в 1870 г. указал основоположник патологоанатомии J. Paget.
Свое второе название — болезнь Кенига — недуг получил в честь врача из Германии. F. Konig выявил, что травма — необязательный фактор для развития новообразований. Хирург также ввел термин Osteochondritis dissecans.
Согласно статистическим данным, OCD больше подвержены пациенты мужского пола в возрасте от 10 до 60 лет.
Локализация патологического очага в зоне головок плеча, бедренной кости именуется болезнью Паннера; поражение тела таранной кости — Диаза. При рассекающем остеохондрите в области надколенника ставится диагноз «болезнь Левена» (5% осмотренных больных).
Анатомия коленного сустава
Выполняющий двигательную, опорную функции коленный сустав — сложное сочленение, образованное значительным количеством элементов. В их числе — кости (бедренная, большеберцовая, надколенник), мениски (пластины хрящевой ткани).
На самом крупном трубчатом образовании расположены мыщелки:
- Медиальный (с внутренней стороны).
- Латеральный (с наружной).
Поражаются болезнью преимущественно вышеуказанные области (частота выявлений — 75% и 15% случаев соответственно).
Поверхности костей покрывает не имеющий сосудов гиалиновый хрящ (место соединения называется субхондральным слоем), основная функция которого — облегчение скольжения элементов друг относительно друга. Получение им питательных веществ осуществляется путем диффузии из капилляров тканей трубчатых образований и внутрисуставной жидкости.
Причины рассекающего остеохондрита

Окончательная этиология недуга на сегодняшний день ясна не полностью. Существует несколько теорий, объясняющих причины появления патологий в суставах.
Наиболее вероятными поводами, провоцирующими развитие заболевание, признаны:
- генетический (наследственный) фактор;
- эмболия, спазм питающих костную ткань сосудов;
- получение повторных травм при повышенных физических нагрузках, занятиях спортом;
- сбои в процессах окостенения элементов скелета.
В особую группу выделяются криптогенные заболевания, возникающие в отсутствии оснований, вызывающих недуг.
Механизм развития
Если питание одного из участков хряща нарушается (происходит это вследствие закрытия просвета сосуда тромбом, резкого сокращения эластичных стенок образований), то в указанной зоне формируется очаг омертвления. Ткани в области некроза отслаиваются, образуя внутрисуставное свободное тело (суставную мышь).
Перемещаясь в сочленениях костей скелета, элемент блокирует движения, становится причиной перегрузок, вызывает дальнейшую травматизацию, провоцирует развитие осложнений.
Формы недуга
В основе классификации болезни — возраст пациента. По этому показателю OCD дифференцируется на 2 группы:
- взрослую;
- ювенильную (другие названия патологии — подростковая, детская).
Значительная часть OD, выявленных в педиатрической популяции, подвергается самоизлечению по окончании роста костей скелета ребенка.
Следует помнить: в 25% случаев возникает двусторонний тип заболевания. Врач, обнаруживший у пациента развитие остеохондрита коленного сустава одной ноги, обязательно будет осматривать обе конечности.
Взрослый вид болезни чаще купируется оперативным путем. Выздоровление в отсутствии терапии отмечается крайне редко.
В ряде медицинских справочников ювенильная форма упоминается как один из вариантов нормального роста костей.
Стадии заболевания

Рассматриваемая патология отличается медленным прогрессированием. Краткое описание этапов недуга — в таблице ниже.
| Стадии заболевания | Особенности | Результаты рентгенограммы |
| Первая (начальная) | Пораженная зона размягчена, четких границ у измененного участка нет. | При изучении снимка обнаруживается область уплотненной костной ткани, ограниченная от здорового фрагмента небольшой светлой полосой. |
| Вторая | Очаг повреждения ясно очерчен. Хрящ неподвижен. | Размеры обесцвеченного контура увеличены, целостность замыкательной пластины нарушена. |
| Третья | Связанный с подлежащей костью участок начинает медленно сдвигаться. | Уплотненная зона частично отделена от элемента скелета. |
| Четвертая | «Мышь» перемещается в полости сустава. На месте отделившегося фрагмента — кратерообразное углубление. | Обнаруживается внутрисуставное тело. |
Форма выявляемых новообразований различна. Контуры зависят от давности отслоения.
Симптомы
Варьирование признаков недуга обусловлено этапами болезни, местом локализации поражения.
Ранние стадии OD характеризуются наличием дискомфорта, приступами ноющей боли, усиливающимися при активных движениях.
Дальнейшее развитие остеохондрита сопровождается атрофией мышц, вызванной снижением нагрузки на конечность, небольшими отеками. Отделившееся образование препятствует скольжению суставных поверхностей, уменьшает амплитуду движения, вызывает хруст при ходьбе. Синовит (скопление жидкости) определяется путем пальпирования.
Возможность сгибания-разгибания ноги ограничивается; возникает блокада сустава, сопряженная с резкими болевыми ощущениями.
Выделяют ли врачи признаки недуга, общие для всех стадий OD, является положительным: пациент при ходьбе разворачивает пораженную конечность наружу (симптом Уилсона). На любом этапе OCD возможно возникновение хромоты.
Диагностика

При обнаружении признаков заболевания следует безотлагательно обращаться за помощью к врачу-ортопеду.
Первичное обследование заключается в опросе, осмотре посетителя, изучении предполагаемой этиологии недуга, пальпации сустава.
Дальнейшая диагностика включает:
- Рентгенографию пораженного и здорового сочленений. Отсутствие патологий на снимке — не основание для исключения возможности развития OD: маленький некротический участок может остаться невыявленным.
- Радиоизотопное исследование костей. Сцинтиграфия позволяет обнаружить нарушения в суставах на первой стадии.
- Артроскопию и КТ. Методы определяют этап OCD, глубину повреждения участка кости, площадь поражения.
- МРТ, помогающую выявить ранние формы недуга, уточнить параметры смещения очага омертвления суставного хряща.
Ряд врачей дополнительно задействует УЗИ. Цель манипуляций — получение данных о степени устойчивости измененных тканей.
Лечение
Схемы терапии выбираются с учетом возраста и общего самочувствия больного. Взрослым показано оперативное лечение, у маленьких пациентов симптомы недуга купируются консервативными методами. Первостепенные задачи всех процедур — минимизирование боли, восстановление суставной поверхности, уменьшение риска появления осложнений.
Консервативное

Ювенильная форма OD в педиатрической популяции пресекается путем иммобилизации подвижного соединения. Цель метода — снижение нагрузки на конечность, стимулирование процессов восстановления.
Лечение происходит при помощи гипсовых лонгет, их аналогов — ортезов. В ходе терапии пациент передвигается на костылях.
Дополнительно используются сосудистые препараты, анальгетики и витаминные комплексы. Широко применяют НПВС — Диклофенак, Напроксен и др.
Схемы консервативного лечения корректируются путем регулярного прохождения больным сцинтиграфии.
Полное выздоровление, по некоторым данным, наступает в 70-85% случаев.
Хирургическое
Операция задействуется, если кости скелета пациента окончательно сформированы. Дополнительными показаниями к проведению вмешательства являются:
- неэффективность консервативной терапии при точном соблюдении больным всех врачебных рекомендаций;
- сохранение, усиление дегенеративных изменений суставных тканей;
- отслоение подвижного образования.
В ходе манипуляций врач присоединяет крупный свободный костно-хрящевой фрагмент к подлежащему участку с помощью винта, либо удаляет «мышь». Последний вариант хирургического лечения сопровождается хондропластикой — работой по восстановлению хряща.
Питание и образ жизни

При наступлении облегчения пациенту назначают ЛФК. Легкие тренировки способствуют возвращению подвижности суставам, улучшают кровоснабжение.
В числе рекомендуемых упражнений:
- ритмичное сокращение мышц голени, бедра;
- движение пальцами пораженной конечности;
- разгибание-сгибание сочленений.
Подключение последней из перечисленных видов нагрузок происходит только после разрешения лечащего врача.
Для скорейшего выздоровления больному нужно следить за своим рационом. Питание должно быть сбалансированным и полноценным, содержать необходимое количество фруктов, овощей. Пациентам, страдающим ожирением, доктор посоветует заняться щадящей физкультурой. Спорт поможет похудеть (а значит, снизить нагрузку на суставы), восстановить утраченные функции подвижных соединений.
Лечение народными методами
Для улучшения и закрепления результатов традиционного лечения допустимо использовать рецепты народной медицины.
Среди популярных методов:
- Задействование ванночек с отваром хвои, английской солью.
- Использование растираний. Ингредиентами составов являются: желток, скипидар (1 ч.л.), яблочный уксус (1 ст. л.); смесь листьев крапивы, плодов можжевельника (равные части) и несоленого сливочного масла (соотношение компонентов и пищевого продукта — 1:3); 300 г каштанов, настаивавшихся 14 суток в 0,5 л спирта.
- Травяные чаи из брусники, сырья череды, смородины, горечавки. Заваривают также измельченные цветы, корни одуванчика, цельные зерна ржи.
Запрещается применять альтернативные способы лечения без согласования с врачом.
Осложнения
Своевременная терапия позволяет полностью купировать болезнь. Если обнаруженный недуг находится в запущенной стадии, возможно развитие артроза коленного сустава хронического типа.
Медицинская литература дополнительно отмечает определенный процент случаев появления посттравматического заболевания по окончании оперативного вмешательства, выполненного квалифицированными специалистами.
Восстановление после перенесенного заболевания

Прогноз болезни — при соблюдении всех врачебных рекомендаций — благоприятный.
Длительность восстановительного периода варьируется с учетом тяжести операции.
Вернуться к спортивным занятиям, сопряженным с высоким риском травматизма, ортопед позволит не ранее, чем через 12 месяцев после перенесенных хирургических манипуляций.
Для тренировки мускулатуры рекомендуется заняться водной гимнастикой, плаванием.
Профилактика
Избежать развития OCD поможет своевременная диагностика заболевания, лечение выявленной патологии. Дополнительными профилактическими мерами являются:
- рациональное питание, насыщенное витаминами, минеральными веществами;
- спортивные занятия щадящего типа;
- пешие прогулки;
- контроль веса.
Следует помнить: регулярное посещение медклиники, прохождение всех назначаемых исследований позволит пресечь недуг на ранней стадии, избежать осложнений и сохранить здоровье.












